Аппарат илизарова при переломе ладьевидной кости
Наложенный аппарат Илизарова
Чрескостный компрессио́нно-дистракцио́нный аппара́т Илиза́рова осуществляет остеосинтез (соединение и сращение перелома) благодаря образованию межуточной костной мозоли. Помимо компрессии, то есть плотного сжатия фрагментов кости, можно производить и полную закрытую репозицию обломков. Аппарат одновременно является и дистракционным, так как позволяет осуществить дистракцию (растяжение), необходимую при операциях по удлинению конечностей.
Впервые компрессионно-дистракционный аппарат был разработан советским хирургом Г. А. Илизаровым (авторское свидетельство № 98471 от 09.06.1952)[1]. На базе идеи аппарата Илизарова были разработаны, в числе прочих, аппараты О. Н. Гудушаури, В. К. Колнберза, шарнирно-дистракционный аппарат М. В. Волкова — А. В. Оганесяна (применяемый при метафизарных, метаэпифизарных, внутрисуставных оскольчатых переломах)[2].
Принцип действия[править | править код]
Работа аппарата основана на открытии Илизарова (реестр открытий СССР, № 355 от 24 ноября 1970): «Экспериментально и клинически установлено неизвестное ранее общебиологическое свойство тканей отвечать на возникающие в них дозированные напряжения, преимущественно напряжения растяжения, ростом и регенерацией, обусловленными стимуляцией процессов биосинтеза в тканях (эффект Илизарова)»[3].
Особенности аппарата[править | править код]
Характерные особенности аппарата: возможность индивидуализированного применения; сохранение движений в суставе после фиксации; транспортабельность и мобильность больного после наложения.
Основные показания к применению[править | править код]
- Свежие закрытые переломы голени и плеча;
- Ложные суставы длинных трубчатых костей;
- Артродез (искусственное создание неподвижности) крупных суставов;
- Удлинение диафиза костей;
- Утолщение истончённых трубчатых костей;
- Большинство осложнённых инфекцией переломов[2].
Конструкция аппарата и его наложение[править | править код]
Аппарат изготовляется из специальной нержавеющей стали или титана и состоит из 2 и более колец и 2-3 стяжных стержней, на концы которых навинчены гайка и контргайка. Аппарат стерилизуется; через кость при помощи специальной медицинской дрели проводятся в перекрещивающих направлениях с учётом топографии сосудов и нервов спицы, которые затем фиксируются к кольцам. Перед проведением спицы соответствующие участки кожи смещаются на 0,5-1 см. После проведения спиц на их концы надеваются пропитанные спиртом марлевые салфетки, которые прижимаются пробками. Соединяющие кольца стержни устанавливаются параллельно друг другу. Репозиция обломков костей производится затягиванием гаек и контргаек.
Вслед за наложением аппарата осуществляется контрольная рентгенография, позволяющая корригировать положение обломков. Стабильность фиксации поддерживается равномерным подвинчиванием гаек на ¼ оборота каждого стержня до 2 мм каждые 5-7 дней[2].
Удлинение конечностей[править | править код]
Для удлинения конечности, например, голени, необходимо произвести остеотомию большой и малой берцовых костей, а также удлинение ахиллова сухожилия и других сухожилий мышц голени. Растяжение производится на 7-12-й день после операции на 0,25-1 мм ежедневно. После удлинения конечности на нужную величину её фиксируют в том же аппарате для консолидации (приблизительно на 3 месяца от момента операции)[2].
Иллюстрации[править | править код]
Процедура лечения открытого перелома большой и малой берцовой костей аппаратом Илизарова. Фотографии и рентгенограммы одного и того же пациента в течение курса лечения. Снимки с 1 по 4 сделаны через четыре недели после перелома и через две недели после наложения аппарата.
Рентгенограмма перелома и внешний фиксатор, наложенный в течение 24 часов после поступления в больницу.
Вид аппарата Илизарова спереди и слева (перелом чуть выше черного металлического кольца).
Вид сверху. Пациент лежит на животе.
Фиксация спиц к кольцу.
Рентгенограмма места перелома сразу после наложения аппарата Илизарова.
Рентгенограмма места перелома (через два месяца после перелома), № 1.
Рентгенограмма места перелома (через два месяца после перелома), № 2.
Рентгенограмма места перелома (через три месяца после перелома), № 1. Костная мозоль образуется вокруг места перелома.
Рентгенограмма места перелома (через три месяца после перелома), № 2. Костная мозоль образуется вокруг места перелома.
Рентгенограмма места перелома, (через четыре месяца после перелома).
Литература[править | править код]
- Лечение сгибательных контрактур коленного и голеностопного суставов / Составлено Г. А. Илизаровым и А. А. Девятовым. — Курган, 1971. — 14 с.
- Чрескостный компрессионный и дистракционный остеосинтез в травматологии и ортопедии / Отв. ред. Г. А. Илизаров. Сборник научных работ. Выпуск 1. — Курган: Советское Зауралье, 1972. — 344 с.
- Стасевич К. Эффект Илизарова // Наука и жизнь. — 2016. — Май. — С. 2–7. — ISSN 0028-1263.
- Ilizarov S, Rozbruch SR. Limb lengthening and reconstruction surgery. New York: Informa Healthcare; 2007.
Ссылки[править | править код]
- Официальный сайт Центра Илизарова
- Гений ортопедии Журнал клинической и экспериментальной ортопедии им. Г. А. Илизарова.
- Фотоальбом из КНИИЭКОТа
- Портал созданный руками пациентов КНИИЭКОТа
Примечания[править | править код]
Источник

Âñåì ïðèâåò! Ñåãîäíÿ ÿ õîòåë áû ðàññêàçàòü êàê ïðîèñõîäèò ëå÷åíèå ñ ïîìîùüþ àïïàðàòà Èëèçàðîâà. Òàê ïîëó÷èëîñü ÷òî ÿ 4 ðàçà íà ïðîòÿæåíèè æèçíè ëåæàë â öåíòðå èì.Èëèçàðîâà â ã.Êóðãàíå(îá ýòîì öåíòðå ÿ çàïèëþ îòäåëüíûé ïîñò),ïåðåæèâ 6 îïåðàöèé íå ïîíàñëûøêå çíàþ êàê ýòî ëå÷åíèå ïðîõîäèò.
Ñ ïîìîùüþ àïïàðàòà Èëèçàðîâà óäëèíÿþò êîíå÷íîñòè, èñïðàâëÿþò ðàçëè÷íûå äåôîðìàöèè êîíå÷íîñòåé, ôèêñèðóþò ôðàãìåíòû êîñòè ïðè ïåðåëîìàõ. Àïïàðàò ïîñòîÿííî ñîâåðøåíñòâóåòñÿ è åìó íàõîäèòñÿ íîâûå ïðèìåíåíèÿ â ëå÷åíèè ðàçëè÷íûõ íåäóãîâ êîñòåé.
Ðàññìîòðèì ïðèìåð ëå÷åíèÿ óêîðî÷åíèÿ êîíå÷íîñòè(ñîáñòâåííî ÷åì ñòðàäàë ÿ, ó ìåíÿ îäíà íîãà áûëà çíà÷èòåëüíî êîðî÷å äðóãîé).
1 ýòàï — ïîäãîòîâèòåëüíûé. Êàæäûé äåíü íà ýòîì ýòàïå ïðîõîäèøü õåðîâó òó÷ó îáñëåäîâàíèé íà íåïîíÿòíûõ àïïàðàòàõ, áóêâàëüíî ÷óâñòâóÿ ñåáÿ ñîâåòñêèì áîêñåðîì Èâàíîì Äðàãî èç ôèëüìà ïðî Ðîêêè. Êòî ïîìíèò — êàê Èâàí Äðàãî âåñü îáâåøàííûé äàò÷èêàìè áåãàë è ïðûãàë,à êîìàíäà ó÷åííûõ â áåëûõ õàëàòèêàõ íåãî ñíèìàëè ïîêàçàíèÿ — âîò ïðèìåðíî òàê îùóùàåøü ñåáÿ â ýòè äíè. Ïðèìåðèâ àïïàðàò êîòîðûé áóäåò ñî ìíîé áëèæàéøèå ìåñÿöû,ïîáåñåäîâàâ ñ ïñèõîëîãîì è ïîëó÷èâ èçðÿäíóþ äîëþ îáëó÷åíèÿ íà ìíîãî÷èñëåííûõ ñåàíñàõ ðåíòãåíà, íàçûâàþò äàòó îïåðàöèè.
2 ýòàï — îïåðàöèÿ. Íî÷ü ïåðåä îïåðàöèåé âñåãäà áåññîííàÿ è áåñïîêîéíàÿ. Ïîíèìàåøü ÷òî æèçíü òâîÿ çàâòðà èçìåíèòñÿ è áëèæàéøèå íåñêîëüêî ìåñÿöåâ ïðîâåäåøü ñ îòÿãîùåíèåì íà íîãå äåëàþùèì òåáÿ ïîëóêèáîðãîì.
Óòðîì òû ëîæèøüñÿ íà êàòàëêó è òåáÿ âåçóò ïî áåñêîíå÷íûì êîðèäîðàì öåíòðà.  îïåðàöèîííîé òåáå äåëàþò ñïèíàëüíóþ àíåñòåçèþ, îò êîòîðîé ó òåáÿ îòíèìàåòñÿ íèæíÿÿ ïîëîâèíà òåëà, âåøàþò øòîðêó ÷òîáû òû íå îôèãåë óâèäåâ õèðóðãè÷åñêèå ìàíèïóëÿöèè ñ òâîåé íîãîé, è íà÷èíàåòñÿ ñàì ïðîöåññ. Îïåðàöèÿ äëèòüñÿ 2-4 ÷àñà,â çàâèñèìîñòè îò ñëîæíîñòè. Ïîêàæó íà êàðòèíêàõ êàê âñå ïðîèñõîäèò:
Ñïèöû èç íåðæàâåéêè ïðîâîäÿò ÷åðåç êîñòè. Îäèí êîíåö ñïèöû çàòî÷åí òðåõãðàííî, âòîðîé êîíåö ñïèöû âñòàâëÿþò â ïàòðîí íàïðàâëÿþùåãî àïïàðàòà. Âñå ýòî âûãëÿäèò áóäòî äðåëüþ ñâåðëÿò îòâåðñòèå â êîñòè, à ñïèöà êàê áû ÿâëÿåòñÿ ñâåðëîì.
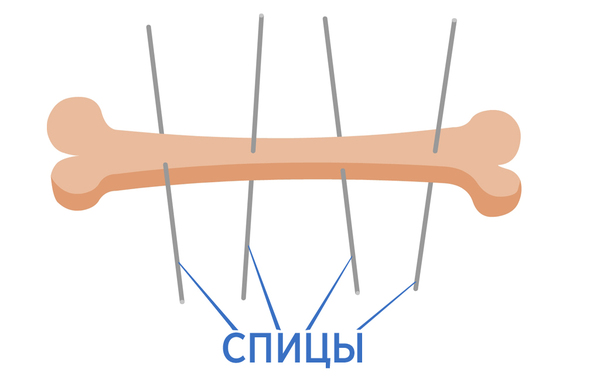
Çàòåì ñïèöû êðåïÿòñÿ ê êîëüöàì:
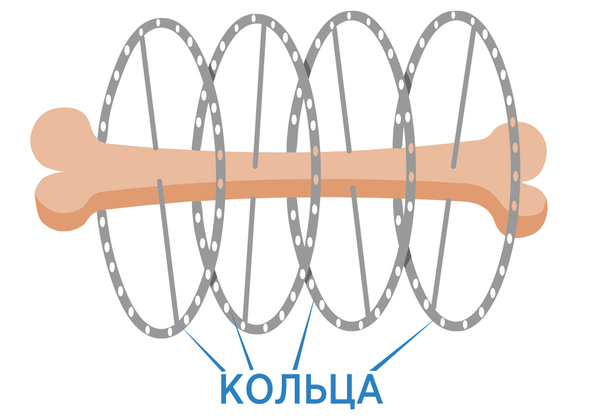
Îêîí÷àòåëüíóþ æåñòêîñòü ýòîé êîíñòðóêöèè ïðèäàþò ñòåðæíè ñ ðåçüáîé. Âîîáùåì êàê âèäèòå, âñå ïðîñòî, ïî-çàâîäñêè. Íàïîìèíàåò ñîâåòñêèé äåòñêèé êîíñòðóêòîð.
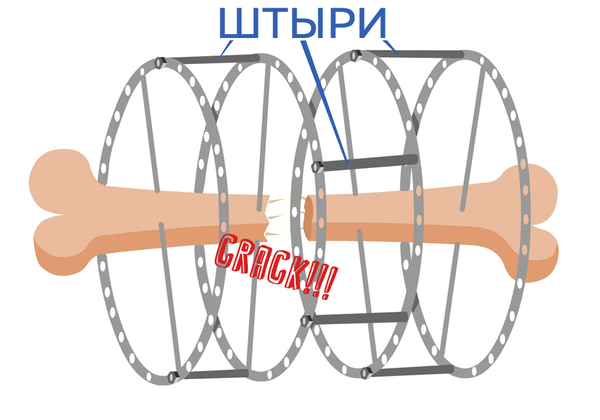
Äàëåå õèðóðãè÷åñêèì ïóòåì äåëàþò ïåðåëîì(à â íåêîòîðûõ ñëó÷àÿõ è äâà, â çàâèñèìîñòè îò òîãî íà ñêîëüêî íóæíî óäëèíèòü êîíå÷íîñòü). Íåñìîòðÿ íà àíåñòåçèþ, âî âðåìÿ óäàðîâ ñòàìåñêîé ïî êîñòè, òåáå õîðîøî òàê îòäàåò â ïîçâîíî÷íèê(íàïîìèíàþ ÷òî ñïèíàëüíàÿ àíåñòåçèþ îáåçáîëèâàåò òîëüêî íèæíþþ ïîëîâèíó òåëà), ïîýòîìó ýòî àäñêè íåïðèÿòíî.
3 ýòàï — ïîñëåîïåðàöèîííûé îòõîäíÿê. Îïåðàöèîííàÿ ñäåëàíà è íà÷èíàåòñÿ ñàìàÿ æîïà. Ýôôåêò îò àíåñòåçèè çàêàí÷èâàåòñÿ, ïîñòåïåííî ïîÿâëÿþòñÿ áîëè êîòîðûå ñ êàæäîé ìèíóòîé óñèëèâàþòñÿ â ãåîìåòðè÷åñêîé ïðîãðåññèåé.  îòäåëåíèè âñå çíàþò — åñëè â êàêîé-íèáóäü ïàëàòå ñåãîäíÿ áûë îïåðèðóåìûé, ñåãîäíÿ èç ýòîé ïàëàòû áóäóò äîíîñèòüñÿ êðèêè è ñòîíû.
 òàêîì ñëó÷àå áîëüíîìó ïîëîæåíî îáåçáîëèâàíèå íàðêîòè÷åñêèì ïðîìåäîëîì, ÍÎ ïðîìåäîëà õâàòàåò íà 1,5-2 ÷àñà à íàçíà÷àþò åãî ðàç â 6 ÷àñîâ. Áîëü íåâûíîñèìàÿ áåç ïðåóâåëè÷åíèÿ — äàæå äÿäüêè ñ âûñîêèì áîëåâûì ïîðîãîì â ïåðâûé äåíü îðóò êàê ðåçàííûå.
Âòîðàÿ ñåðüåçíàÿ ïðîáëåìà — òû íå ìîæåøü ïîññàòü. Îáåçáîëèâàþùåå ñâîéñòâî àíåñòåçèè ïðîøëè,à âîò ïîëíûé êîíòðîëü íàä ìûøöàìè åùå íå âåðíóëñÿ — ìûøöû êîòîðûå äàâÿò íà ìî÷åâîé ïóçûðü íå ðàáîòàþò. Ìî÷åâîé ïóçûðü íàïîëíÿåòñÿ, åñòü ðèñê òîãî ÷òî îí ëîïíåò, è òåáå ãîâîðÿò: ïàðåíü ëèáî òû íàõîäèøü ñèëû è ññûøü, ëèáî ìû òåáå êàòåòåð â ïèñüêó âñòàâèì.  ìîåé ïàëàòå îäèí ìàëåíüêèé ìàëü÷óãàí òàê è íå ñìîã ïîïèñàòü,â èòîãå ìû ñòàëè ñâèäåòåëÿìè ýòèõ ìàíèïóëÿöèé ñ êàòåòåðîì — äóøåâíóþ òðàâìó ïîëó÷èë íå òîëüêî ìàëü÷èê, íî è âñå ïðèñóòñòâóþùèå â ïàëàòå.
4 ýòàï — äèñòðàêöèÿ. Öåëü ýòîãî ýòàïà — óäëèíèòü àïïàðàò Èëèçàðîâà è ñîîòâåòñòâåííî óäëèíèòü êîñòü. Ïðîöåññ ýëåìåíòàðíûé — íåñêîëüêî ðàç â äåíü ìåäñåñòðà êðóòèò ãàéêè íà òâîåì àïïàðàòå, ãàéêè êðóòÿñü èäóò âïåðåä ïî ðåçüáå ñòåðæíÿ, òîëêàþò êîëüöà, òå â ñâîþ î÷åðåäü òîëêàþò ñïèöû,à ñïèöû òîëêàþò êîñòè. Îùóùåíèÿ ïîñëå «ïîäêðóòêè» íå ñàìûå ïðèÿòíûå, ÷óâñòâóåøü ñâîþ íîãó íàòÿíóòîé äî ïðåäåëà ñòðóííîé. Îòìå÷ó ÷òî ñóùåñòâóåò ñïåöèàëüíûå ýëåêòðîííûå êîðîáî÷êè êîòîðûå àâòîìàòè÷åñêè è î÷åíü ïëàâíî äåëàþò ïîäêðóòêó(è êàê îáû÷íî ýòî ïîáûâàåò, õîäÿò ìíîãî áàåê êàê ýëåêòðîíèêà äàâàëà ñáîé, êîðîáî÷êè ñõîäèëè ñ óìà è áóêâàëüíî ðàçðûâàëè êîíå÷íîñòè).
 ïåðåëîìå ìåæäó îáëîìêàìè êîñòè îáðàçóåòñÿ æåëåîáðàçíàÿ ñóáñòàíöèÿ, êîòîðàÿ ñ êàæäûì äíåì òâåðäååò, ïîýòîìó âðåìÿ òåðÿòü íåëüçÿ.
Äèñòðàêöèÿ ýòàï íå îñîáî ïðèÿòíûé — íî òåðïèìûé.
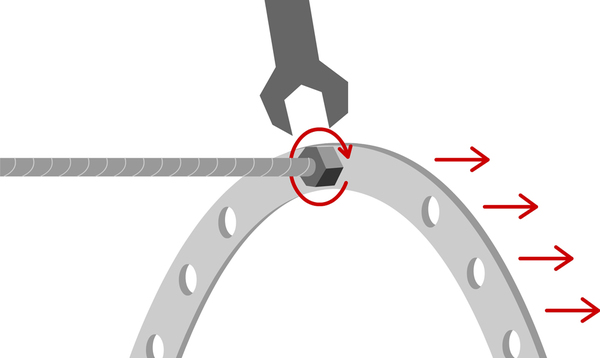
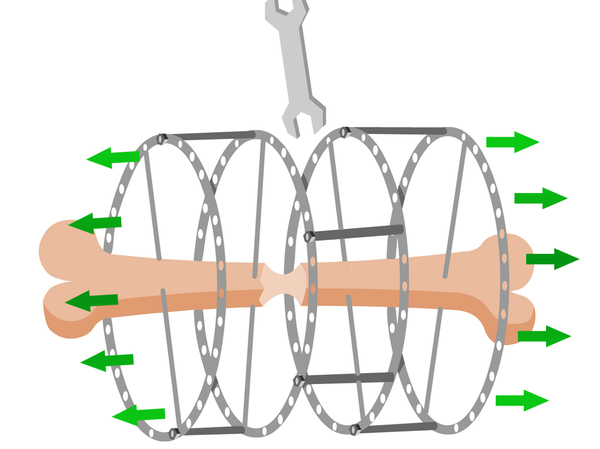
5 ýòàï — ðåãåíåðàöèÿ. Ñëàäêèé ýòàï, åñëè ñðàâíèòü ñî ñëóæáîé, òû ñòàíîâèøüñÿ ÷åðïàêîì, è îò÷èòûâàåøü äíè äî äåìáåëÿ. Óäëèíåíèå çàâåðøåíî, è ãëàâíîå ïîìî÷ü êîñòè êàê ìîæíî áûñòðåå ñðàñòèòü. Äëÿ ýòîãî òû óñèëåííî ïèòàåøüñÿ êàëüöèåñîäåðæàùèìè ïðîäóêòàìè, õîäèøü íà ëå÷åáíóþ ôèçêóëüòóðó,ïîñåùàåøü ìàññàæ, âîññòàíàâëèâàåøüñÿ â áàðîêàìåðå. Óæå íè÷åãî íå áîëèò, àïïàðàò ñòàíîâèòñÿ ðîäíîé íåîòúåìëåìîé ÷àñòüþ òåáÿ.
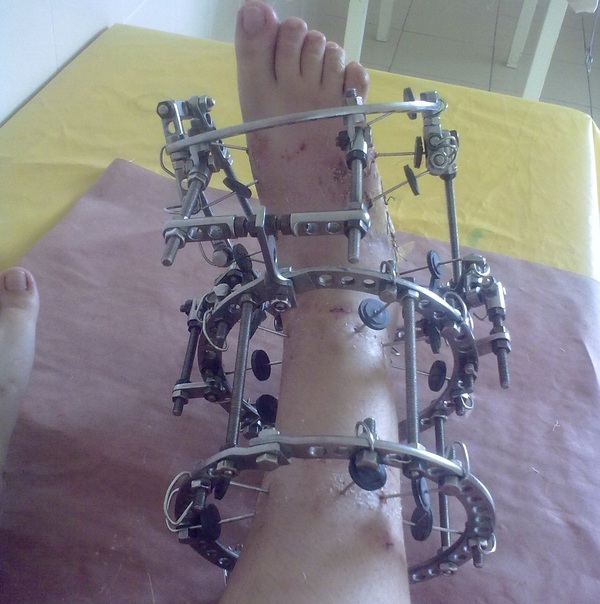
6 ýòàï — ñíÿòèå àïïàðàòà. Òîðæåñòâåííûé ìîìåíò ê êîòîðîìó ãîòîâèøüñÿ è æäåøü êàê êóëüìèíàöèþ, ïåðåä êîòîðûì âîëíóåøüñÿ êàê ïåðåä âàæíûì ýêçàìåíîì. Êîìó-òî ñíèìàþò ïîä íàðêîçîì, êîìó-òî òàê, âñåãäà âûõîäèò ïî-ðàçíîìó. Êîíòðîëüíûé ðåíòãåí-ñíèìîê, äîêòîð äàåò äîáðî íà ñíÿòèå àïïàðàòà. Îòêðóòèâ âñÿ ãàéêè,ñíÿâ âñå êîëüöà, â íîãå îñòàþòñÿ òîëüêî ñïèöû. Ýòî îùóùåíèå ëåãêîñòè íå ïåðåäàòü — íàñòîëüêî íåïðèâû÷íî ÷òî ëèøèâøèñü 3-5 êèëîãðàììîâîãî ãðóçà íîãà ñàìà âçëåòàåò ââåðõ. Ñïèöû ïåðåêóñûâàþò îáû÷íûìè êóñà÷êàìè è âûäåðãèâàþò ïëîñêîãóáöàìè. Çàòåì êîíå÷íîñòü ãèïñóþò, è íà ñëåäóþùèé äåíü îòïóñêàþò íà âñå ÷åòûðå ñòîðîíû.
7 ýòàï — âîññòàíîâëåíèå. Êàçàëîñü áû âñå çàêîí÷åíî. Íî íà÷èíàåòñÿ íîâàÿ æèçíü — òû ó÷èøüñÿ õîäèòü, áîðåøüñÿ ñ õðàìîòîé, òåðïèøü áîëè, ó÷èøüñÿ áûòü íîâûì ÷åëîâåêîì. Íî ýòî ñîâñåì äðóãàÿ èñòîðèÿ:)
Ñïàñèáî çà âíèìàíèå, ñëåäóþùèé ïîñò áóäåò ïîñâÿùåí ñàìîì öåíòðó èì.Èëèçàðîâà è æèçíè â í¸ì.

Источник
Переломы ладьевидной кости кисти
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
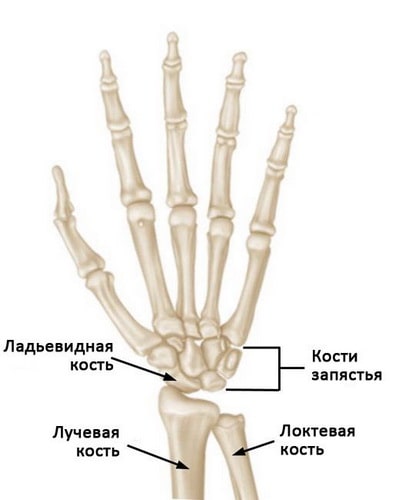
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
Проще всего найти ладьевидную кость, отведя большой палец в сторону. Кость располагается в области углубления, образованного сухожилиями, идущими к большому пальцу. Эта область называется «анатомической табакеркой» и именно здесь отмечается наибольшая болезненность при переломе ладьевидной кости.
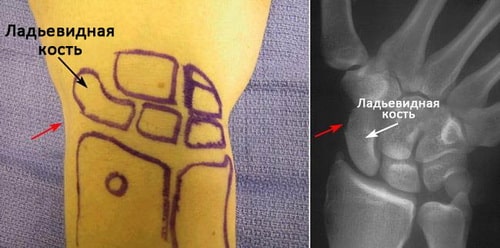
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
ВИДЫ ПЕРЕЛОМОВ ЛАДЬЕВИДНОЙ КОСТИ КИСТИ
+
Переломы ладьевидной кости обычно классифицируются в зависимости от локализации в пределах кости. Наиболее часто перелом происходит в центральной части кости, называемой «талией». Также возможны переломы проксимального или дистального полюса ладьевидной кости.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
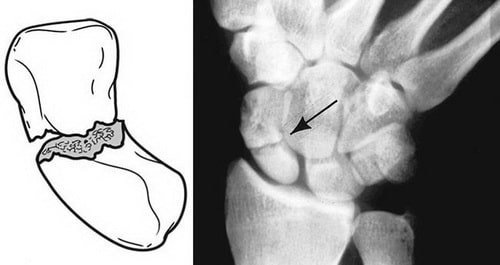
Схематичное изображение и рентгенограмма перелома ладьевидной кости в области ее «талии». Это наиболее частая локализация перелома.
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Симптомы перелома ладьевидной кости
+
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
ДИАГНОСТИКА ПЕРЕЛОМА ЛАДЬЕВИДНОЙ КОСТИ
+
Физикальное обследование
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Дополнительные исследования
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Лечение переломов ладьевидной кости
+
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Консервативное лечение
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
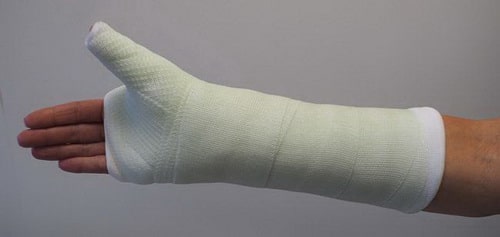
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
Хирургическое лечение
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
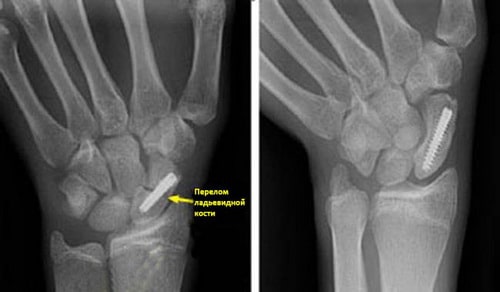
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
Современные малоинвазивные хирургические вмешательства
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Реабилитация после операции
+
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
Возможные осложнения при неправильном лечении
+
Несращение
Состояние, когда фрагменты кости не срастаются, называется «ложным суставом». Такое осложнение при переломах ладьевидной кости встречается чаще, чем при других переломах, что связано с особенностями кровоснабжения ладьевидной кости. Для сращения фрагментов очень важно сохранение хорошего кровоснабжения, поскольку кровь является источником кислорода и всех необходимых для сращения костей компонентов.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Аваскулярный некроз
При переломах ладьевидной кости, особенно переломах со смещением, кровоснабжение кости нарушается. При значительном нарушении кровоснабжения одного из фрагментов или полном его прекращении кость лишается питания и ее клетки погибают. В таких условиях нормальное сращение невозможно. Это состояния называется «аваскулярный некроз».
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Остеоартроз
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
ПРИМЕРЫ ВЫПОЛНЕННЫХ В НАШЕЙ КЛИНИКЕ ОПЕРАЦИЙ НА ЛУЧЕЗАПЯСТНОМ СУСТАВЕ
+
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС?
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов ладьевидной кости — от 39500 рублей до 59500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или проводниковая анестезия)
- Операция: Остеосинтез перелома ладьевидной кости кисти
- Расходные материалы (винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник