Дифференциальный диагноз ушиба головного мозга
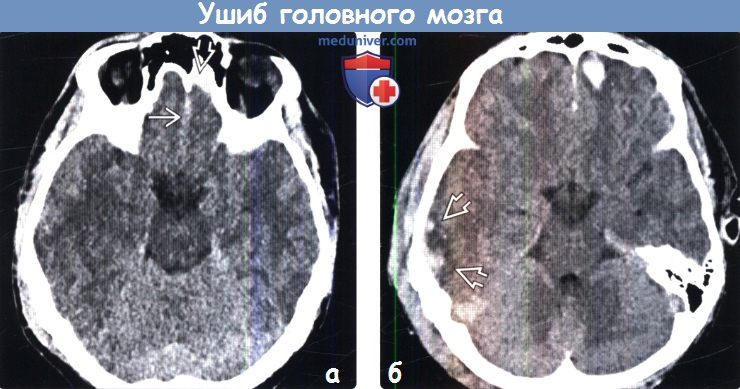
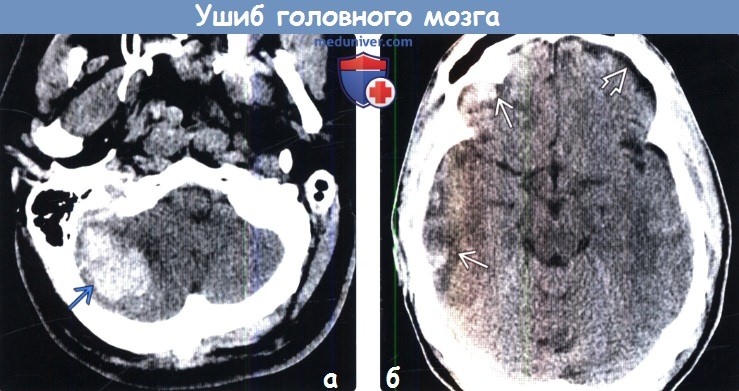
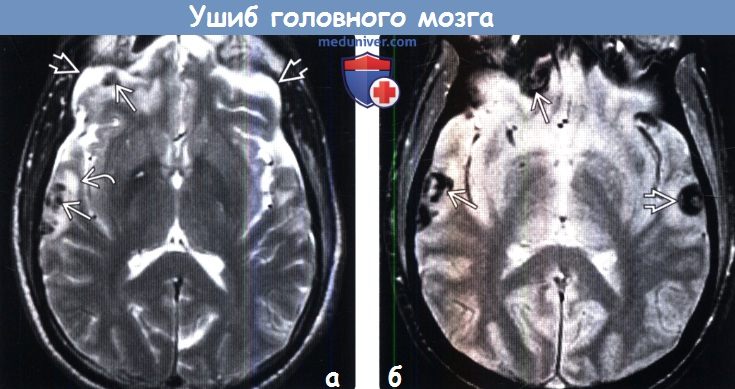
Диагностика ушиба головного мозга по КТ, МРТа) Определение: б) Визуализация: 1. Общие характеристики ушиба головного мозга:
2. КТ при ушибе головного мозга: 3. МРТ при ушибе головного мозга:
4. Радионуклидная диагностика: 5. Рекомендации по визуализации: в) Дифференциальная диагностика ушиба головного мозга: 1. Инфаркт: 2. Тромбоз венозного синуса: 3. Энцефалит: 4. Новообразование низкой степени злокачественности: 5. Преходящие постприступные изменения: г) Патология: 1. Общие характеристики ушиба головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: 4. Цитология: г) Клинические признаки ушиба головного мозга: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение ушиба головного мозга: д) Диагностическая памятка: е) Список литературы:
— Вернуться в оглавление раздела «Лучевая медицина» Редактор: Искандер Милевски. Дата публикации: 8.3.2019 |
Источник
Новые возможности, полученные на основе МР томографии, позволяют достаточно точно проводить дифференциальную диагностику гематом ствола головного мозга с другими объемными образованиями данной локализации.
Гематома ствола мозга — это отграниченное, чаще субэпендимарное кровоизлияние, локализующееся, как правило, в мосте, которое не разрушает, а раздвигает и компремирует структуры ствола мозга. Гематомы ствола мозга следует отличать от диффузных кровоизлияний в ствол, развивающихся у больных пожилого возраста, страдающих гипертонической болезнью. Клиническое течение болезни в этих случаях характеризуется крайней тяжестью, апоплектиформным началом с формированием не-врологических синдромов двустороннего поражения ствола мозга на фоне выраженных общемозговых синдромов, включающих нарушение сознания, а также висцеро-вегетативных нарушений.
Общепризнанна точка зрения, что причиной гематом ствола мозга является либо разрыв стенки криптогенной мальформации, либо диапедезное кровотечение, обусловленное повышенной проницаемостью патологических сосудистых стенок криптогенной мальформации. В дальнейшем возможно увеличение объема гематомы и за счет диапедезного кровотечения из порозных стенок новообразованных сосудов капсулы гематомы. Криптогенные мальформации разделяют на следующие группы: капиллярные телеангиоэктазии, кавернозные ангиомы, венозные ангиомы и АВМ.
Капиллярные телеангиоэктазии — один из видов разветвленных (рацемозных) сосудистых мальформации. Наиболее важной гистологической характеристикой телеангиоэктазии является скопление расширенных капиллярных структур, между которыми расположена ткань мозга. Микроскопически телеангиоэктазии представляют собой расширенные сосуды, выстланные эндотелием, лежащим на базальной мембране. Эластическая и мышечная ткани отсутствуют, аргирофильный каркас непременно выявляется в каждом сосуде.
Кавернозные ангиомы представляют собой систему сосудистых полостей различной величины и синусоидной формы, заполненных кровью. Нередко в просвете полостей наблюдается тромбирование и склероз. Мозговая ткань в структуре кавернозных ангиом отсутствует. Прилежащая к кавернозной ангиоме мозговая ткань характеризуется реактивными изменениями как глии, так и сосудов, почти всегда окрашена в желтый цвет. Это касается также и эпендимы и мягкой мозговой оболочки, что обусловлено имбибицией мозгового вещества гемосидерином. Последний находится в макрофагах, всегда присутствующих также в перифокальной зоне паренхиматозного кровоизлияния, гематомы. При кровоизлиянии внутрь каверномы возможен разрыв межполостных перегородок и образование полостей большего объема. Это приводит к тому, что в части случаев кавернозные ангиомы состоят всего лишь из нескольких крупных полостей, заполненных кровью, т.е. представляют собой по сути гематомы.
Общепризнанно, что криптогенные сосудистые мальформации ствола мозга чаще всего клинически проявляются только после кровоизлияния и образования гематомы, Это принципиально отличает их в плане клинического течении от сосудистых мальформации, в частности кавернозных ангиом больших полушарий. Проявление криптогенных мальформации ствола мозга в большинстве случаев кровоизлияниями объясняется, вероятнее всего, размерами патологии. По данным ряда авторов, размеры мальформации существенно влияют на вероятность внутричерепного кровоизлияния: чем меньше мальформация, тем выше процент спонтанных кровоизлияний.
Достоверной статистики гематом ствола нет, но их все еще относят к разряду сравнительно редких форм патологии. Так, на гематомы ствола и кровоизлияния в ствол, по данным секционных исследований, приходится примерно 6-9% от всех внутричерепных кровоизлияний. Кроме того, у некоторой части больных, возможно значительной, гематомы ствола мозга не распознаются вовсе, так как расцениваются как неоперабельные опухоли ствола, нарушения кровообращения в вертебробазилярной системе, рассеянный склероз, «стволовый энцефалит» и, соответственно, не учитываются в реестре гематом, что, естественно, искажает истинную частоту этого заболевания. Степень выраженности симптоматики поражения ствола мозга может варьировать, что в совокупности с волнообразным, инсультоподобным или псевдотуморозным течением ведет нередко к диагностическим ошибкам. На основании клинических данных можно лишь заподозрить гематому ствола мозга. Диагностируется заболевание только с помощью рентгенологических методов исследования.
Ангиографическое исследование, как правило, не выявляет каких-либо признаков сосудистой мальформации. В ряде случаев лишь удается обнаружить смещение магистральных сосудов, характерное для наличия объемного образования в ЗЧЯ. Крайне важными, по сути дела диагностически опорными, являются данные компьютерной томографии (КТ) и магнитно-резонансной (МР) томографии, проведение которых абсолютно показано при малейшем подозрении на гематому ствола мозга.
КТ выявляет очаг измененной плотности, который обычно локализуется в области моста мозга, реже в области среднего или продолговатого мозга. Как правило, гематомы моста имеют округлую, иногда сферическую форму. При локализации на уровне нижних отделов ствола наблюдающиеся на КТ лучевые артефакты от костей основания черепа могут мешать визуализации гематомы. Изменения плотности определяются давностью процесса, а вернее возрастом гематомы. Эволюционные изменения плотности гематомы на КТ достаточно хорошо изучены. В острой стадии внутристволовые гематомы имеют повышенную плотность, за исключением случаев анемий и коагулопатий, когда они могут быть практически изоплотностными. По мере разжижения и резорбции кровяного сгустка, которые начинаются с периферии гематомы, при отсутствии повторных кровоизлияний плотность гематомы линейно понижается. При давности гематомы 1 -6 нед. на КТ определяется изоплотностной очаг, а в случае введения контрастного вещества накопление его по периферии за счет нарушения ГЭБ во вновь образованных сосудах капсулы. В дальнейшем плотность гематомы становится ниже плотности вещества головного мозга, что свидетельствует о полной резорбции сгустка и жидкостном содержимом гематомы. В редких случаях в хронических гематомах можно наблюдать феномен седиментации не подвергшихся лизису форменных элементов и остатков сгустка. Хотя КТ позволяет выявить патологический очаг в стволе головного мозга и заподозрить внутристволовую гематому в острой стадии процесса с большой точностью, в подострой и хронической стадии КТ признаки неспецифичны, и на их основе достаточно трудно дифференцировать гематому от опухоли или даже гигантской мешотчатой аневризмы основной артерии с псевдотуморозным течением.
МР проявления гематом более специфичны. На томограммах можно точно определить локализацию и форму патологического очага в стволе мозга за счет высокой контрастности изображения мягкотканных структур, многоплоскостного сканирования, отсутствия артефактов от костных структур, а также в случае аневризм выявить их связь с магистральными артериями, наличие в них кровотока и слоистый характер тромбообразования. Дифференциально-диагностические признаки внутримозговых гематом на МРТ представлены шире, так как контрастность изображения гематом определяется в первую очередь наличием и соотношением дериватов окисления гемоглобина с парамагнитными свойствами. Другими факторами, определяющими внешний вид гематом на томограммах, являются концентрация белка, размеры, степень гидратации эритроцитов, гематокрит, наличие и степень ретракции кровяного сгустка, а также напряженность поля и используемые импульсные последовательности.
В острой стадии в период от нескольких минут до нескольких часов после кровоизлияния образовавшийся сгусток содержит в основном оксигемоглобин, который не оказывает влияния на релаксационные времена протонов. Поэтому на ранних этапах контрастность изображения гематом определяется в основном наличием молекул воды — они выглядят изоинтенсивными на Т1-взвешенных томограммах и гиперинтенсивными на Т2-взвешенных томограммах. В следующие часы оксигемоглобин трансформируется в диоксигемоглобин, который существенно укорачивает релаксационное время Т2 — гематомы становятся очень темными на Т2-взвешенных томограммах, но по-прежнему изоинтенсивны в режиме Т1. Дальнейшее окисление приводит к образованию метгемоглобина, который существенно повышает сигнал от гематомы на Т1 — и Т2-взвешенных томограммах. В конце подострой и начале хронической стадии на периферии гематомы начинает формироваться узкая зона низкого сигнала, видимая на томограммах в режиме Т2, представленная отложением гемосидерина в макрофагах капсулы гематомы. К этому времени гематома имеет повышенный сигнал во всех режимах от центра и сниженный сигнал от периферии. По прошествии нескольких месяцев или лет после кровоизлияния объем гематомы уменьшается, на ее месте остается локальный дефект мозгового вещества. Отложение гемосидерина в макрофагах сохраняется в течение длительного времени, иногда нескольких лет, поэтому обнаружение указанных изменений на томограммах является свидетельством имевшего место кровоизлияния.
В среднем при сроке болезни менее 1,5 мес. в области ствола визуализируется зона повышенной плотности, соответствующая характеристикам крови, округлой или неправильной формы. Плотность ствола мозга за пределами патологического образования остается обычно неизменной, IV желудочек, как правило, деформирован. В части наблюдений свободными остаются цистерны моста мозга. Более длительное по времени выявление зоны повышенной плотности свидетельствует о повторных кровоизлияниях, источником которых могут быть как мальформация, так и новообразованные сосуды капсулы. Иногда в крупных гематомах можно выявить эффект седиментации форменных элементов крови и белковых компонентов.
Как и по КТ, по МРТ чрезвычайно затруднена дифференциальная диагностика гематомы и кровоизлияния в опухоль, особенно на ранних стадиях. Но отсутствие отека, участки опухоли без геморрагического компонента, наличие перифокальной зоны пониженной интенсивности сигнала, выявление характерных изменений сигнала, связанных с эволюцией гематомы, при повторных исследованиях позволяют достаточно точно дифференцировать эти процессы.
Большое значение для определения тактики хирургического лечения и схемы динамического наблюдения имеет определение вида мальформации, послужившей причиной гематомы. При этом следует иметь в виду, что визуализация небольшой мальформации на фоне гематомы невозможна, так как последняя «перекрывает» все остальные эффекты. Определение типа мальформации реально лишь при отсутствии гематомы или при незначительных ее размерах.
Ни один метод получения диагностических изображений, включая МР томографию, не позволяет абсолютно достоверно дифференцировать малых размеров кавернозные ангиомы, капиллярные телеангиоэктазии, а также мелкие тромбированные АВМ. Небольших размеров кавернозные ангиомы и телеангиоэктазии визуализируются как участки пониженного сигнала. Кавернозные ангиомы значительных размеров имеют «ядро» крапчатого или сетчатого строения, окруженное кольцом пониженного сигнала (в режиме Т2), что обусловлено, как и при гематомах, отложением гемосидерина в зоне, окружающей мальформацию. На КТ кавернозные ангиомы (в случае их достаточного размера) визуализируются как очаги правильной округлой или неправильной формы, повышенной плотности, фактически не накапливающие контрастное вещество. При длительном (более 1,5 мес.) персистировании на КТ очага повышенной плотности, не под-вергающегося какой-либо существенной трансформации, правомерно предположение о кавернозной ангиоме, так как плотность гематомы со временем непременно меняется. И наоборот, выявление в острой стадии болезни МР признаков хронической гематомы обосновывает диагноз кавернозной ангиомы.
литература: «Магнитно-резонансная томография в нейрохирургии» Коновалов А.Н., Корниенко В.Н., Пронин И.Н.; издательство «ВИДАР», 1997
Источник