Ивл при переломе ребер
 Множественными принято называть переломы трех и более ребер. Множественные переломы ребер относятся к тяжелым видам повреждения, которые встречаются с возрастающей частотой и составляют 10-15 % от общего числа пострадавших, имеющих переломы ребер. Относительно чаще множественные переломы возникают в пожилом возрасте, когда хрящи утрачивают свою эластичность, а кости приобретают повышенную ломкость. Иногда переломы нескольких ребер возникают по двум сторонам травмирующего предмета, формируя свободный сегмент, утрачивающий связь с остальными отделами грудной стенки. При внезапном сдавлении груди в сагиттальном направлении образуются боковые или заднебоковые переломы – результат форсированного сгибания в зоне наибольшего физиологического искривления. В случаях прямого приложения травмирующая сила как бы вырывает грудину из ее хондрального прикрепления к ребрам с одной либо с обеих сторон. Такой механизм наблюдается при так называемых «рулевых» переломах ребер, возникающих у водителей автомобилей при внезапном наезде на препятствие. Резкий перепад скоростей и воздействие большой инерционной силы вдавливают грудину, реберные отломки и часто повреждают плевру, легкие, сердце.
Множественными принято называть переломы трех и более ребер. Множественные переломы ребер относятся к тяжелым видам повреждения, которые встречаются с возрастающей частотой и составляют 10-15 % от общего числа пострадавших, имеющих переломы ребер. Относительно чаще множественные переломы возникают в пожилом возрасте, когда хрящи утрачивают свою эластичность, а кости приобретают повышенную ломкость. Иногда переломы нескольких ребер возникают по двум сторонам травмирующего предмета, формируя свободный сегмент, утрачивающий связь с остальными отделами грудной стенки. При внезапном сдавлении груди в сагиттальном направлении образуются боковые или заднебоковые переломы – результат форсированного сгибания в зоне наибольшего физиологического искривления. В случаях прямого приложения травмирующая сила как бы вырывает грудину из ее хондрального прикрепления к ребрам с одной либо с обеих сторон. Такой механизм наблюдается при так называемых «рулевых» переломах ребер, возникающих у водителей автомобилей при внезапном наезде на препятствие. Резкий перепад скоростей и воздействие большой инерционной силы вдавливают грудину, реберные отломки и часто повреждают плевру, легкие, сердце.
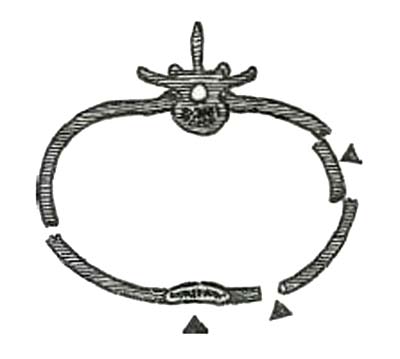
Типы переломов ребер в зависимости от вида и направления травмирующей силы.
При утрате устойчивой связи с остальными участками передней стенки груди движения поврежденного сегмента становятся противоположными естественным экскурсиям, т. е. он западает на вдохе и выбухает на выдохе («реберный клапан», грудной «ставень»). Усилия дыхательных мышц уже не в состоянии компенсировать отрицательные последствия «парадоксального дыхания».
Главным патогенетическим звеном в механизме возникающей ОДН следует признать нарушенную каркасность грудной клетки с первичным расстройством ее функции как дыхательного меха. Немаловажную патологическую роль играют сильные болевые ощущения в местах возникающих переломов. Пострадавшие стремятся уменьшить боль, прибегая к резким ограничениям дыхательных экскурсий, а это, в свою очередь, ведет к гиповентиляции и прогрессирующему накоплению секрета, крови, слизи в трахеобронхиальном дереве. В таких патологических условиях быстро возникают ателектазы легких и пневмонические очаги.
Схематически многофакторный механизм ОДН при множественных переломах ребер представляется следующим образом: парадоксальные движения грудной клетки → болевые ограничения дыхания → уменьшение дыхательных экскурсий диафрагмы → глубокие нарушения вентиляции легких (снижение дыхательного объема, жизненной емкости легких, Рао2) → увеличение «мертвого» пространства → угнетение механизма очищения дыхательных путей → нарушение в легком процессов диффузии газов и перфузии кровью → увеличение величины «шунтирования» в легких.
Сумма этих расстройств спустя 1,5-2-3 сут приводит к развитию респираторного дистресс-синдрома (РДС).
Степень парадоксальных движений грудной стенки и, соответственно, глубина посттравматической острой дыхательной недостаточности (ОДН) тем значительнее, чем большее число ребер сломано по двум либо нескольким линиям. При этом имеет определенное значение локализация повреждений. Различают три основных типа множественных переломов ребер: с образованием переднего клапана с одно-дву-сторонними тотальными переломами хрящевых отделов ребер, а также переломом грудины; боковой «реберный клапан» с оскольчатыми переломами по двум и более линиям; множественный перелом ребер по одной линии (боковой, задней). Особенно опасны передние и переднебоковые «клапаны» с повреждением IV—VIII ребер, обладающие стреловидной конфигурацией и принимающие наиболее деятельное участие в осуществлении дыхательных экскурсий. При переломах, происходящих по задним линиям, сказывается иммобилизующее влияние мышечного массива спины, поэтому они менее опасны, так как «парадоксального дыхания» обычно не наблюдается.
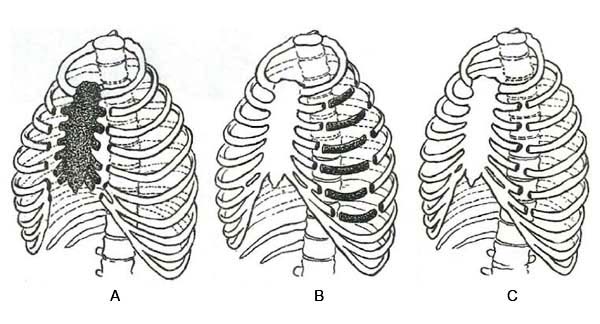
Виды «реберных клапанов»: A – передний грудинореберный клапан; B – боковой клапан при множественных переломах ребер по двум линиям; C — боковой клапан при множественных переломах ребер по одной линии.
Диагностика множественных переломов ребер не вызывает затруднений, когда на глаз видны «парадоксальные» движения грудной стенки. Подобная картина наблюдается при локализации флотирующего сегмента на передней или переднебоковой поверхности груди. Степень парадоксальных движений грудной стенки может быть разной – от очень выраженных до едва уловимых в ходе внимательного сравнения со здоровой стороной, и то при хорошем освещении. Нередко можно не увидеть западания «реберного клапана» на вдохе у тучных лиц или у полных женщин с развитыми молочными железами. Степень флотирования не является величиной постоянной; амплитуда флотирования возрастает по мере обострения болевых ощущений и нарастания одышки. Вместе с тем, рентгенологическое выявление множественного перелома ребер еще не означает наличия флотирующего сегмента, подтвержденного при клиническом обследовании.
При лечении «раздавленной груди» на первых этапах помощи допустима осторожная ручная репозиция «реберного клапана» либо помещение мешочков с песком на флотирующий сегмент. Эти приемы рассчитаны на короткий период, необходимый для подготовки к использованию более действенных мер стабилизации «клапана». Долговременного эффекта можно ожидать только от приемов, рассчитанных на восстановление физиологической конфигурации грудной клетки. Раньше наиболее распространенной была стабилизация «реберного клапана» на выдохе путем вытяжения через блок. В качестве инструментов, фиксирующих ребра и грудину, используют пулевые щипцы, специальные фиксаторы. Недостаток метода состоит в том, что больной при этом полностью обездвиживается (затруднен уход, опасность пролежней), но главное – резко возрастает работа дыхательных мышц, от которых в условиях вытяжения требуется обеспечение дыхательных движений в направлении, противоположном тракции. Метод вытяжения эффективен при небольшой степени флотирования грудного сегмента. Однако в сочетании с современными приемами обезболивания (эпидуральная аналгезия), трахеостомией и в целом с интенсивной терапией с его помощью удается излечить до 25 % пострадавших данной группы. Другое направление внешней стабилизации при множественных переломах ребер составляют методы подкожного шинирования, которых предложено довольно много. Все эти методы обладают примерно одинаковой эффективностью.
Главными критериями в выборе той или иной методики остаются простота, доступность и степень освоения в том или ином лечебном учреждении. С этой точки зрения, представляется предпочтительной методика проведения металлических стержней, изготовленных из инертных металлов, под слоем мышц над зоной сломанных ребер; при этом формируется временный фиксирующий каркас. Срок пребывания спиц рассчитывают на образование эластичной костной мозоли (7-12 суток).
Не проходит интерес к оперативным методам фиксации сломанных ребер. Сложность оперативного остеосинтеза реберных переломов связана с их тонкой анатомической структурой и плохой способностью к достижению стабилизации. Применение для стабилизации проволоки, серкляжных швов не устраняет полностью ни патологической подвижности отломков, ни болезненности в зоне переломов. Наилучшие результаты получают при использовании накладных пластинок. Плотное смыкание костных отломков в аксиальном направлении и прочная фиксация их являются, как показали данные экспериментов, залогом быстрой консолидации переломов. Наилучшими признаны пластины, изготовленные из титана. Такие пластины можно оставлять после выздоровления на месте, не прибегая к их удалению, что важно для лиц преклонного возраста. Некоторые из применяемых фиксаторов показаны ниже.
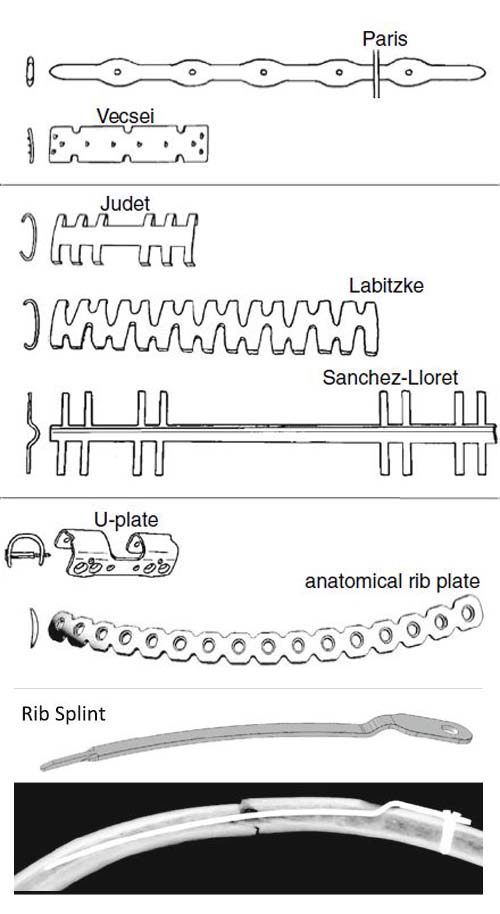
Методика операции состоит в следующем. В положении больного на боку делают разрез, параллельный одному из сломанных ребер, но с учетом необходимости выйти на соседние поврежденные ребра; иногда для достижения этого требуется 2 разреза. Повреждения плевры, а тем более широкого вскрытия плевральной полости по возможности избегают. Для восстановления каркасности грудной клетки нет необходимости фиксировать все сломанные ребра; достаточно стабилизировать каждое второе-третье ребро. Особенно важна стабилизация IV-VIII ребер, в основном определяющих механику дыхания. Оперативная стабилизация переломов в первую очередь показана при сопутствующем повреждении органов грудной полости, при котором требуется хирургическое лечение само по себе, а также при сочетанных повреждениях других областей (обеспечить мобильность пострадавшего). В остальных случаях вопрос в пользу операции должен решаться в ближайшие часы после травмы, когда не удается устранить ОДН методами вытяжения или другими приемами подкожной стабилизации переломов.
Альтернативным способом лечения множественных переломов ребер является искусственная вентиляция легких (ИВЛ), которую допустимо рассматривать в качестве метода длительной внутренней или пневмостабилизации «раздавленной груди». В таких случаях производят трахеостомию и тем самым заметно снижают сопротивление дыхательных путей, сокращают «вредное пространство», облегчают эвакуацию секрета, слизи, крови из трахеи и бронхов. В итоге, как правило, добиваются заметного облегчения усилий дыхательных мышц и в ряде случаев купируют глубокую степень ОДН. В сочетании с полноценным обезболиванием, оксигенотерапией и другими приемами интенсивной терапии наложенная вовремя трахеостома способна обеспечить выздоровление. Поэтому к трахеостомии следует прибегать уже с первых этапов лечения пострадавших с множественными переломами ребер. Продленная интубация трахеи не может заменить собой трахеостомии, так как через пластмассовую трубку обычно не удается полноценно санировать трахею и бронхи на протяжении длительного срока. Выработаны определенные показания к началу ИВЛ при множественных переломах ребер:
— обширное повреждение грудной клетки с переломами свыше пяти ребер и ОДН тяжелой степени, неустранимая иными методами;
— одновременное с переломами ребер тяжелое контузионное повреждение одного или обоих Легких;
— критическая степень нарушения газового состава крови по данным кислотно-основного состояния (Рао2 менее 60—55 мм рт. ст.);
— нарастающая ОДН, сопровождающаяся заметным ухудшением состояния кровообращения;
— необходимость для поддержания адекватного газообмена на самостоятельном дыхании больного постоянно поддерживать в ходе оксигенотерапии поток кислорода свыше 5—6 л/мин;
— сопутствующие тяжелые травмы (ЧМТ и др.), а также заболевания, снижающие функциональный резерв дыхания;
— острая необходимость прибегать к переливаниям больших объемов крови и плазмозаменителей для восполнения сопутствующей массивной кровопотери.
Принципиально важно применять ИВЛ в режиме положительного давления в конце выдоха (ПДКВ). В этом случае «реберный клапан» флотирует с минимальной амплитудой. ИВЛ проводят не менее 11/2-2 нед, в течение которых образуется фиброзная мозоль. Хотя такая фиксация непрочная, а величина отрицательного внутриплеврального давления не достигает нормы, пострадавших, избежавших смертельных осложнений в этот период, в дальнейшем удается перевести на самостоятельное дыхание. ИВЛ в режиме ПДКВ подавляет бронхиальную секрецию и внутрилегочную транссудацию, дающую начало посттравматическому РДС («шоковое легкое»). Лучшие результаты получают при раннем применении ИВЛ (в режиме ПДКВ) в сочетании с трахеостомией, обезболиванием, внутривенным введением альбумина, лазикса, преднизолона. Результаты лечения оказываются хуже, когда от ИВЛ отказываются, а главные усилия направляют по линии стабилизации грудной клетки. ИВЛ рекомендуется проводить периодически, если Рао2 составляет не менее 60 мм рт. ст. Перед началом ИВЛ необходимо четко решить вопрос о дренировании плевральной полости. ИВЛ допустимо начинать без предварительного введения дренажных трубок, если на рентгенограммах в плевральных полостях отсутствуют воздух и жидкость. Хотя техника ИВЛ заметно усовершенствовалась за последние годы, число инфекционных осложнений при лечении тяжелых повреждений груди остается очень высоким, а летальность достигает 40%. Это побуждает многих специалистов высказываться в пользу приемов лечения «раздавленной груди», исключающих использование ИВЛ.
Источник
Когда на улице падает человек, мы догадываемся, что он умирает, но даже боимся к нему подойти. А когда приезжает «скорая» и констатирует клиническую смерть, как правило, спасти его уже нельзя. Специалисты призывают: «Поборите свой страх, не бойтесь ошибиться, пытаясь «завести» человеку сердце: сломанные ребра врачи умеют лечить, а смерть – нет.
— Да, кому-то в состоянии клинической смерти уже нельзя помочь, но кому-то ведь можно. И надо попытаться это сделать своими руками. И тогда в них, в буквальном смысле слова оказывается жизнь человека, — говорит Екатерина Поликарпова, врач-анестезиолог- реаниматолог Мариинской больницы, инструктор по базовой и расширенной реанимации Европейского совета по реанимации. Во Всемирный день оказания первой медицинской помощи она подробно рассказала, что нужно делать, когда рядом с вам падает человек без сознания и дыхания.
Справьтесь со страхом и срочно начинайте сердечно-легочную реанимацию своими силами
— Первое, что следует сделать, — побороть страх. А в таких ситуациях страшно всем, без исключения. Боязнь ошибиться не должна останавливать: человек не умирает от того, что у него сломаны ребра, он умирает, когда у него остановилось сердце, а вы делаете все, чтобы его «завести». Любое осложнение из-за неправильности наших действий — ничто в сравнении с гибелью. Юридической ответственности за то, что вы сломаете ребро, нет, потому что это причинение вреда в условиях крайней необходимости. Поэтому ставьте руки на грудную клетку и начинайте «качать» (выполнять компрессию грудной клетки).
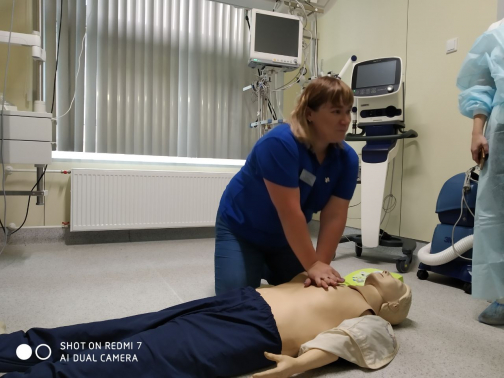
Итак, забываем про страх, подходим, громко задаем вопросы, на которые можно односложно ответить «да»/«нет» или кивнуть (например: «С вами все в порядке?»). Ответа нет – нужна помощь. Но этот вывод мы делаем не сразу. А вдруг у человека просто выпал слуховой аппарат, и он ваши вопросы не слышит? Надо потрясти его за плечи и снова задать вопрос. Тишина? Зовем на помощь, одновременно проверяем дыхание: одна рука на лоб, два пальца другой — на подкостную часть подбородка (вижу, слышу, ощущаю). То есть вижу движение грудной клетки, слышу дыхание, ощущаю пульс. Однако искать пульс не надо, в такой ситуации вы можете не понять, есть он или нет, а время начала реанимации упустите. Нет сознания, нет дыхания –вызывайте «скорую» и начинайте сердечно-легочную реанимацию.
Поворачиваем на спину, кладем руки на середину грудной клетки и делаем в быстром ритме 30 сильных нажатий. Призываем на помощь окружающих и просим найти платок и полиэтиленовый пакет. Кладем ему на рот платок, делаем в полиэтиленовом пакете дырку и кладем сверху, чтобы обезопасить себя – избежать соприкосновения с биологическими жидкостями пострадавшего. Многие боятся заразиться, но если вы все-таки решили пострадавшего «раздышать», делаем искусственную вентиляцию легких: 30 надавливаний на грудную клетку и два вдоха – до прибытия скорой помощи.
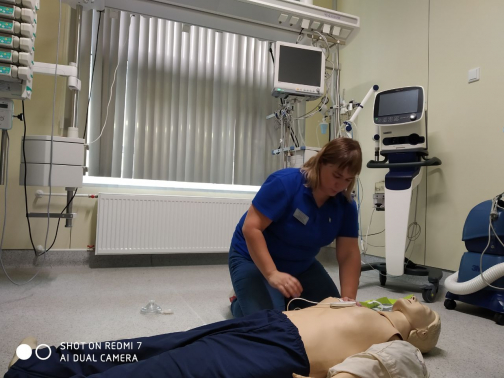
— В такой попытке реанимации искусственная вентиляция легких — не главное, но потенциально она дает больше шансов на выживаемость при внезапной остановке сердца. Хотя если вы даже просто будете «качать», у человека появится шанс выжить. Помните: как только вы поставили руки на грудную клетку — закончилась клиническая смерть, началась реанимационная жизнь. Человек никогда не умрет под вашими руками, он будет продолжать жить, — говорит Екатерина Поликарпова.
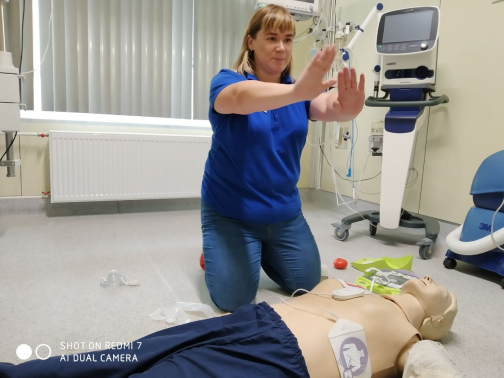
Найдите дефибриллятор и не бойтесь нажать на кнопку «Разряд!»
Скоро в многолюдных местах у нас появятся, как это давно уже принято в Европе, автоматические наружные дефибрилляторы. В Пулково такой дефибриллятор уже установлен. И им тоже важно не бояться пользоваться – он не может нанести пострадавшему вреда. Но нужно просто быть осторожным: золотое правило первой помощи — не увеличить количество пострадавших за счет окружающих и себя самого.
Читайте также: В Первом меде научились спасать петербуржцев после внезапной остановки сердца. Первыми в России
— Сердце может остановиться из-за полученной травмы или инфаркта, это один механизм остановки. Второй — появилась жизнеугрожающая аритмия, это называется фибрялляция желудочков. И в том и в другом случае нужна ручная сердечно-легочная реанимация, — поясняет реабилитолог. — Но если внезапная остановка сердца произошла из-за аритмии, нужен дефибриллятор. Это очень умный аппарат, которым может пользоваться даже не медик.
— Пулково, новый терминал, я вижу, что упал человек и потерял сознание. Подходим, оцениваем обстановку на предмет безопасности для себя и других.
Первое: «Вы меня слышите? С вами все в порядке»
Не отвечает.
Обращаюсь к окружающим:
— Помогите, человеку плохо.
Оцениваю дыхание (есть/нет). Нет сознания, нет дыхания. Вызываем «скорую»:
— Алло, скорая? Аэропорт Пулково, центр зала, новый терминал. Мужчина средних лет без сознания, без дыхания, начинаю сердечно-легочную реанимацию.
Обращаюсь к окружающим:
— Есть ли здесь где-то автоматический наружный дефибриллятор? Девушка, не могли бы вы принести мне коробочку, на которой нарисовано сердечко с молнией внутри, он должен быть на стойке информации. Поставьте его у изголовья пострадавшего.
С этим аппаратом справится любой, в том числе не имеющий медицинского образования. Открыть коробку, нажать кнопочку (включить) и он вами руководит: «Устройство в порядке. Сохраняйте спокойствие. Проверьте реакции пациента. Откройте дыхательные пути. Проверьте дыхание. Наклейте электроды на грудь пациента».
Пока не выполнишь действие, которого от вас «ждет» дефибриллятор, он не даст возможности приступить к следующему. И не даст нанести разряд, если в нем нет необходимости.
Приклеиваем электроды в центр грудной клетки и под правую ключицу. Отступаем расстояние размером с ладонь от подмышки и наклеиваем следующий электрод. Теперь никто не прикасается к пострадавшему – аппарат оценивает его сердечный ритм:
— Всем отойти на два шага назад, никто не прикасается к пациенту (помните о безопасности окружающих). Нажимаем на кнопку «Разряд».
Аппарат говорит: «Разряд отправлен, подключайте КПР». КПР – кардиопульмональная реанимация. Аппарат снова помогает: выдает звуки с периодичностью, с которой нужно качать грудную клетку. Через две минуты он снова говорит: «Всем отойти, никто не приближается, идет оценка ритма». Он считывает ритм и отвечает на вопрос: нужно ли еще наносить разряд. Если нужно, сообщает, что надо нажать на кнопку «Разряд». Перепутать ее невозможно – она одна и при этом привлекает ваше внимание: мигает, пищит или шипит.
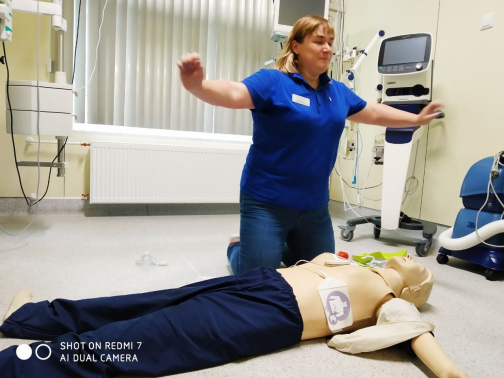
Не тормози. Важны даже не минуты – секунды
Промедление с началом реанимации на каждую минуту уменьшает шанс на выживаемость на 10-12%. То есть через пять минут после того, как человек потерял сознание и перестал дышать, шанс на выживаемость у него – меньше 40%. Кора головного мозга выживает в течение 5 минут без реанимационных мер. Во время сердечно-легочной реанимации мы боремся за высшую нервную деятельность человека – чтобы он остался таким, каким был до внезапной смерти. Если он профессор – должен вернуться, чтобы читать лекции студентам. Студент – вернуться в аудиторию вуза и получить диплом.

По данным Европейского совета по реанимации, во всем мире каждые 45 секунд случается внезапная остановка сердца.
© Доктор Питер
Источник