Эпифизарный перелом плечевой кости
Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
При подозрении перелома дистального отдела лучевой кости у детей очень важно исключить диагноз эпифизеолиза. Авторы рекомендуют срочно направлять всех детей к ортопеду для репозиции под общей анестезией.
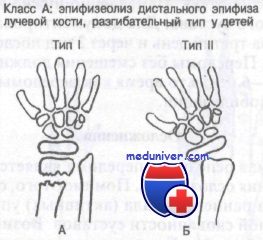
Класс А: эпифизеолиз дистального конца лучевой кости у детей, разгибательный тип. Обычно возникает при падении на вытянутую руку с насильственной дорсофлексией кисти и эпифизарной пластинки. Результатом этого является перелом Salter I или II типа. Нарушение роста кости нетипично, но возможно, поэтому эти больные требуют неотложного направления к ортопеду.
При лечении этих переломов допустима большая степень поперечного и углового смещения. Репозицию проводят при угловой деформации более 25° или смещении свыше 25% диаметра лучевой кости. Иммобилизацию делают одним из двух способов. При стабильных переломах врач должен наложить короткую переднезаднюю лонгету с предплечьем в положении супинации и лучезапястным суставом в положении легкого разгибания.
При нестабильных переломах авторы рекомендуют иммобилизацию большими переднезадними лонгетами с предплечьем в положении супинации и лучезапястным суставом в положении сгибания. Некоторые авторы защищают методику, по которой иммобилизацию осуществляют при разогнутом положении кисти. Другие считают, что следует избегать разгибания лучезапястного сустава, поскольку при этом возникают силы дистракции, действующие в ладонном направлении. Если перелом после закрытой репозиции остается нестабильным, показана фиксация спицей или открытая репозиция.
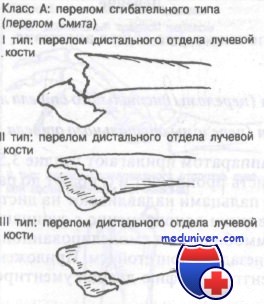
Класс А: сгибательный тип перелома лучевой кости у детей — перелом Смита
Этот перелом часто описывают как обратный перелом Коллиса. Перелом нетипичен и редко захватывает дистальный лучелоктевой сустав. Используемая здесь классификация, разработанная Thomas, включает как терапевтические, так и прогностические аспекты.
К переломам дистального отдела предплечья сгибательного типа приводят два механизма воздействия. Сгибательный перелом может произойти от падения на супинированное предплечье с кистью в положении тыльного сгибания. Кроме того, удар сжатым кулаком при слегка согнутом лучезапястном суставе может стать причиной сгибательного перелома. Прямой удар по дорсальной поверхности запястья или лучевой кости при согнутой кисти и пронированном предплечье также может привести к сгибательному перелому.
На ладонной поверхности запястья отмечают боль и припухлость. Необходимо обследовать и документировать сохранность и функцию лучевой артерии и срединного нерва.
Для выявления этого перелома достаточно обычных снимков в переднезадней и боковой проекциях.
Иногда этим переломам сопутствуют переломы или вывихи костей запястья.
Лечение переломов дистального конца лучевой кости у детей
Для детей предпочтительнее общая анестезия, для взрослых — регионарная блокада.
Класс А: I mun (переломы дистального отдела лучевой кости), II тип (переломы дистального отдела лучевой кости). Тракционным аппаратом прилагают усилие 3,5—4,5 кг при согнутом локте. Затем кисть пронируют и сгибают до расклинивания фрагментов. Большими пальцами надавливают на дистальный фрагмент в дорсальном направлении одновременно с супинацией до его вправления. Предплечье иммобилизуют смоделированной большой гипсовой повязкой или переднезадней лонгетой. Сразу после репозиции делают рентгенографию для документирования адекватности репозиции.
Класс А: III тип (переломы дисталъного отдела лучевой кости). Этих больных необходимо срочно направить к ортопеду для внутренней фиксации костных отломков.
При всех этих типах переломов осложнения встречаются не часто и включают повреждение сухожилия и развитие остеоартроза.
— Также рекомендуем «Краевые переломы лучевой кости — переломы Бартона, Гетчинсона. Диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Эпифизеолиз (перелом Салтера — Харриса) — разрушение зоны роста кости в области эпифизарной пластинки (хрящевой пластинки роста). Возникает только в детском и подростковом возрасте, поскольку у взрослых эпифизарная пластинка в связи с окончанием роста замещается эпифизарной линией. При эпифизеолизе преждевременно прекращается рост кости в длину, в результате чего при переломе кости с разрывом или смещением эпифиза возникает асимметрия конечностей.
Общие сведения
Впервые существование данного заболевания отметил в 1572 году выдающийся хирург средневековья А. Паре.
Это относительно редкое заболевание встречается у 4-5 пациентов на 100 000 населения и составляет от 0,5 до 5% от общего количества детей, у которых выявлена ортопедическая патология.
Чаще наблюдается у мальчиков (соотношение с девочками — 3:2).
Эпифизеолиз у детей обычно начинается после 11 — 14 лет. У девочек он выявляется в возрасте 11 – 12 лет, а в 13-14 лет – у мальчиков. Возможно и более раннее начало заболевания (в 5 лет у девочек, и в 7 лет – у мальчиков).
В 20 % случаев поражение носит двусторонний характер. Поражение второго сустава наблюдается в среднем спустя 10 – 12 месяцев после поражения первого сустава.
Эпифизеолиз головки бедра наблюдается чаще у представителей негроидной расы, чем у европейцев, а реже всего данное заболевание встречается у японцев.
Формы
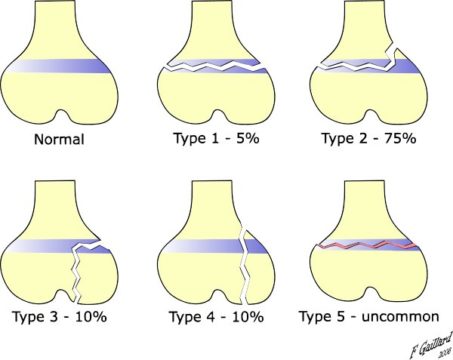
В настоящее время выявлено 9 типов перелома, связанного с эпифизеолизом. По классификации Салтера – Харриса, относящейся к 1963 году, выделяется:
- I тип, при котором выявляется поперечный перелом, проходящий через всю ростковую зону и полностью отделяющий эпифиз (концевой отдел трубчатой кости) от тела кости. Данный тип перелома сопровождается разрушением эпифизарной пластинки и наблюдается в 6 % случаев.
- II тип, при котором проходящая через ростковую зону линия перелома частично затрагивает метафиз (прилегающий к эпифизарной пластинке отдел трубчатой кости), но не затрагивает эпифиз. Такой тип перелома составляет 75 % от всех выявленных случаев.
- III тип, при котором линия перелома лишь частично проходит через ростковую зону, не затрагивая метафиз. Данный тип перелома сопровождается отрывом участка эпифиза и наблюдается в 8 % случаев.
- IV тип, при котором линия перелома затрагивает зону роста, эпифиз и метафиз. Такой тип перелома выявляется в 10 % случаев.
- V тип возникает при сдавлении кости (компрессионный перелом). При данном типе перелома на рентгенограмме наблюдается уменьшение высоты ростковой зоны, вызванное раздавливанием эпифизарной пластинки. Наблюдается крайне редко – 1 % от всех случаев.
 Типы эпифизеолиза
Типы эпифизеолиза
Эпифизеолиз может также проявляться:
- повреждением периферической порции зоны роста, в результате чего формируется костный мостик и развивается ангулярная (угловая) деформация конечности — VI тип, выделенный в 1969 году М. Ранг;
- изолированным повреждением зоны роста — VII тип, выделенный в 1982 г. Огденом;
- изолированным повреждением зоны роста с возможным нарушением энхондрального роста кости, при котором хрящевая ткань замещается костной – VIII тип (выделен Огденом);
- повреждением надкостницы с возможным нарушением окостенения, происходящего на основе соединительной ткани (эндесмального окостенения) — IX тип, выделенный Огденом.
Причины развития
В настоящее время этиология юношеского эпифизеолиза установлена не до конца. К достоверно установленным причинам развития заболевания относятся:
- Генетическая предрасположенность (считается аутосомным доминантным заболеванием с фактором риска 7,1 % в отношении второго ребенка).
- Гормональный дисбаланс между половыми гормонами и гормонами роста. Эти группы гормонов играют основную роль в жизнедеятельности хрящевых пластинок роста. При дефиците половых гормонов активность гормона роста возрастает, а механическая прочность проксимального отдела кости снижается. При ослаблении костной структуры возникает смещение проксимального эпифиза вниз и назад. При замедленном половом созревании и гормональном дисбалансе развивается эпифизеолиз головки бедренной кости.
- Травматические переломы. Эпифизеолиз возникает при прямом действии силы на эпифиз в тех местах, где суставная сумка прикрепляется к эпифизарному хрящу (механизм травмы аналогичен механизму развития вывиха у взрослых). Так возникает эпифизеолиз лучевой кости, при котором в результате разрушения ростковой зоны лучевой кости и продолжающегося роста локтевой кости может появиться деформация конечности. Редким повреждением (около 4 % от всех случаев) является эпифизеолиз проксимального конца плечевой кости, возникающий чаще всего при непрямой травме плеча или при падении с высоты. Как следствие травмы в области коленного сустава у детей нередко выявляется эпифизеолиз дистального эпифиза бедренной кости, а при травматическом повреждении проксимального отдела большеберцовой кости эпифизеолизы возникают очень редко, поскольку проксимальный конец этой кости окружен сухожилиями и мощными связками.
Не исключена вероятность возникновения идиопатических случаев юношеского эпифизеолиза у высоких и худых детей. При радионуклидном исследовании в таких случаях выявляют сниженное кровоснабжение головки бедра и низкий уровень минерального обмена проксимального отдела.
Исследования, проведенные З. Лодером, показали, что эпифизеолиз может развиваться в подростковом возрасте:
- после рентгенотерапии;
- при хронической почечной недостаточности (у 90% больных выявлено двустороннее смещение, при котором эпифиз смещен более чем на 50°).
Причиной соскальзывания эпифиза головки бедра могут быть также эндокринные, соединительнотканные и метаболические нарушения, вызывающие снижение прочности соединения эпифиза с диафизом, расширение ростковой пластинки и общую слабость капсульно-связочного аппарата (синдром Марфана, Фрелиха).
Патогенез
Основой патогенеза юношеского эпифизеолиза является постепенно прогрессирующее смещение проксимального эпифиза бедренной кости вниз и назад, и чем значительнее смещение эпифиза, тем более ярко выражены нарушения функции тазобедренного сустава.
Важно отметить, что смещение бедра кверху и его ротация в наружную сторону (вокруг длинной оси кости) наблюдается при развитии травматического эпифизеолиза головки бедра. При юношеском эпифизеолизе головка бедра не покидает вертлужную впадину, но в результате разрыхления зоны роста и потери связи с головкой шейка бедра и бедренная кость смещаются кверху, поскольку отсутствует противоупор (свод вертлужной впадины). В результате бедро при вращении вокруг своей продольной оси «выворачивается» наружу, и эпифиз головки бедра оказывается позади сместившейся вперед шейки бедра. В единичных случаях выявляется смещение головки бедренной кости вверх.
Ориентируясь на тяжесть патологического процесса, выделяют:
- предэпифизеолиз, который сопровождается неопределенными симптомами и возникающим после физической активности ощущением дискомфорта в паху;
- острый эпифизеолиз, при котором в течение первых 3 недель развиваются симптомы заболевания, а в пределах ростковой пластинки формируется соскальзывание;
- хронический эпифизеолиз, который может быть выражен в разной степени.
При хроническом эпифизеолизе:
- I степени на профильной рентгенограмме выявляется уменьшение шеечно-эпифизарного угла до 30° или смещение эпифиза по отношению к шейке бедра и поперечнику эпифиза на 1/3;
- II степени эпифиз смещается на ½, а угол — на 30 — 50°;
- III степени наблюдается смещение эпифиза более чем наполовину, а угол уменьшается более чем на 50° .
Симптомы
У эпифизеолиза отсутствуют специфические признаки. Для заболевания, возникшего в результате травмы, характерны:
- болевые ощущения, усиливающиеся при нагрузке на ось;
- образование гематомы на месте травмы;
- отечность, возникающая через небольшой промежуток времени после травмы;
- ограниченная подвижность травмированной конечности.
К признакам болезни, которая развивается при патологических процессах, вызванных гормональным дисбалансом и др., относятся:
- Болевые ощущения в паховой области, наблюдающиеся периодически на протяжении нескольких месяцев. Усиливаются при пальпации и иррадиируют дистально по бедру и в область коленного сустава.
- Нарушения в походке (при двустороннем поражении походка становится «утиной»), появление хромоты с наружной ротацией и приведением.
- Невозможность перенести тяжесть тела на пораженную конечность.
Эпифизеолиз может также сопровождаться:
- гипогенитализмом (недостаточным развитием половых желез или значительным снижением их функции);
- стриями (растяжками) на коже;
- повышенным артериальным давлением;
- выраженной в умеренной степени атрофией ягодичных мышц и мышц голени.
Главным признаком эпифизеолиза считают фиксированную наружную ротацию бедра при ограничении внутренней ротации и соответственном увеличении амплитуды наружной ротации. При выпрямлении ноги отведение бедра также ограничено. Наблюдается также ограничение наклона корпуса вперед, поскольку сгибание в тазобедренном суставе происходит под углом к вертикальной оси тела.
При дальнейшем прогрессировании смещения головки бедра появляются:
- Симптом перекрещивающихся голеней. При двустороннем заболевании наблюдается перекрест голеней, а при одностороннем — голень здоровой ноги перекрещивает больная голень.
- Симптом Гофмейстера, при котором при сгибании конечности в коленном и тазобедренном суставах возникает латеральное отклонение и наружная ротация бедра.
- Симптом ротации таза. Попытка больного поставить обе стопы вместе сопровождается смещением вперед половины таза на больной стороне.
- Положительный симптом Тренделенбурга (при стоянии на пораженной конечности противоположная половина таза опускается).
Диагностика
Юношеский эпифизеолиз диагностируется на основании:
- Анамнеза. Обычно при этом у девочек отмечается резкое разведение ног при выполнении «шпагата», а у мальчиков в анамнезе обнаруживается падение с высоты или удары по верхнему окончанию тела бедренной кости (большой вертел).
- Ортопедического обследования пациента.
- Общего клинического обследования пациента.
- Данных рентгенограммы, компьютерной томографии и ядерного магнитного резонанса.
Главным исследованием для установления правильного диагноза является рентгенограмма, которая производится в передне-задней и боковой по Лауэнштейну проекциях. При интерпретации снимков необходимо уделять внимание разграничению структуральных изменений в области ростковой пластинки и признакам смещения эпифиза.
На начальной стадии заболевания наблюдается расширение росткового хряща эпифиза и размытость его границ. Эпифизарная зона рыхлая, а метафиз в области зоны роста теряет трабекулярный (сетчатый) рисунок. Выявляются участки остеопороза, которые перемежаются участками остеосклероза. В результате шейка бедра имеет слоисто-пятнистый вид. Костная структура головки бедра не изменена, хотя возможна подчеркнутость ее контуров.
На поздних сроках заболевания заметны:
- снижение высоты эпифиза;
- нарушение верхнего контура шейки бедра, который выглядит как прямая линия (в норме форма полуовальная);
- укорочение и утолщение шейки бедра и образование шипа по передне-верхнему контуру.
В позиции Лауэнштейна наиболее четко видно смещение эпифиза назад. Также выявляются минимальные признаки соскальзывания (2 — 3 мм) и уменьшение шеечно-эпифизарного угла.
Длительное течение процесса сопровождается признаками ремоделирования шейки бедра – выявляется «шпора» под эпифизом, образование «подушечки-валика» на границе перехода укороченной шейки в головку, сужение суставной щели.
При помощи радионуклидного исследования прогнозируется жизнеспособность головки бедренной кости.
Лечение
Как показали многочисленные наблюдения, эпифизеолиз прогрессирует даже при длительных разгрузках и фиксации конечности, поэтому для лечения применяются методы хирургического лечения.
Большинство ортопедов рекомендует подбирать метод лечения в зависимости от стадии заболевания.
На первой стадии эпифезиолиз лечится путем введения тонких гвоздей типа Богданова или спиц в шейку и головку бедра. После того как зона роста закрывается, спицы (гвозди) удаляются.
На второй стадии при хроническом течении заболевания и смещении эпифиза до 30° оперативное лечение включает установку спиц и ауто- или аллотрансплантатов.
На третьей стадии при смещении головки назад более чем на 30° применяют деторсионно-вальгизирующую остеотомию. Обязательна ротация проксимального фрагмента вперед относительно продольной оси шейки бедра. Операция может производиться в 2 этапа — на первом этапе проводится создание непрерывного соединения между эпифизом и метафизом (эпифизеодез), а на втором этапе после закрытия зоны роста — корригирующая остеотомия бедра.
На четвертой стадии (острое смещение эпифиза) рекомендуется использовать закрытую репозицию фрагментов при помощи скелетного вытяжения в течение 3 – 4 недель по оси бедра (положение несильного сгибания, отведения и дозированной внутренней ротации). Затем для достижения закрытия ростковой зоны применяется остеосинтез спицами шейки и головки в сочетании с костным трансплантатом. В настоящее время смещение также устраняют при помощи дистракционных аппаратов.
На пятой стадии при закрытой ростковой зоне, смещении эпифиза назад более чем на 30° и наблюдающихся остаточных деформациях показана корригирующая остеотомия.
Разрабатываются также ротационные остеотомии бедра.
Внутрисуставные вмешательства (открытое вправление головки или субкапитальная клиновидная остеотомия) не рекомендуются, поскольку данные оперативные вмешательства связаны с высоким риском асептического некроза головки и тугоподвижностью сустава.
Источник
Больные с эпифизеолизами головки плеча без смещения отломков могут лечиться в амбулатории фиксацией поврежденной конечности на клиновидной подушке в течение двух недель, после чего назначаются массаж и активная гимнастика. Обычно к концу первого месяца функция полностью восстанавливается. Отдаленные результаты хорошие: каких бы то ни было нарушений роста плечевой кости и деформации не наблюдается.
Во всех случаях, сопровождающихся смещением, даже при наличии только расширенной эпифизарной линии или асимметрии необходима фиксация при отведенной и ротированной кнаружи руке.
Смещения, выявляющиеся при сравнительном рентгенографическом исследовании, в виде расширения эпифизарной линии, небольшой асимметрии эпифиза в отношении метафиза, а также незначительные смещения по ширине, выявляющиеся едва заметным выступом (ступенькой) в какую-либо сторону, не требуют репозиции, ибо не связаны с нарушением функции и заметными деформациями в дальнейшем.
Поэтому в таких случаях достаточно фиксировать конечность на отведенной гипсовой повязке в типичном положении отведения, переднего отклонения и небольшой наружной ротации. Такая фиксация должна продолжаться в течение 2—3 недель.
Показанием к удалению отводящей гипсовой повязки является возможность активного поднятия руки от уровня горизонтальной части повязки, то есть от лангеты. Последующий массаж и активная гимнастика в сочетании с легкими тепловыми процедурами завершают лечение, продолжающееся в общем 4—5 недель.
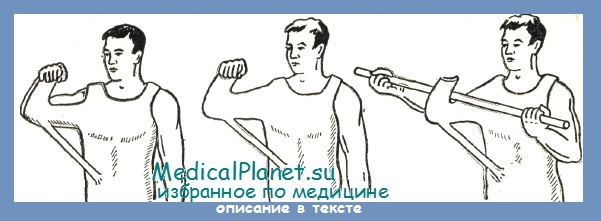
Более значительные смещения по ширине, а также угловые и ротаторные подлежат обязательной репозиции.
Деление смещений при эпифизеолизах на относительно благоприятные и неблагоприятные для последующей функции неуместно, ибо здесь речь идет о правильном росте плечевой кости. Поэтому при эпифизеолизах все смещения подлежат обязательному устранению.
Репозиция смещений при эпифизеолизах головки плеча производится так же как и при переломах хирургической шейки плеча.
При несвежих эпифизеолизах, давность которых не превышает 8—10 дней, допустима попытка одномоментной репозиции. Однако в таких случаях необходим наркоз. Кроме того, всем описанным репонирующим манипуляциям должна предшествовать постепенная мобилизация отломков, производимая без резких рывков и тяги по оси, осторожными редрессирующими движениями.
Фиксация конечности на отводящей гипсовой повязке должна продолжаться 25—30 дней, причем через две недели предплечье можно освободить от гипсовой повязки и назначить больному упражнения движениями в локтевом суставе при помощи палки. К концу месяца от гипсовой повязки освобождается вся рука, и больному разрешают производить движения в плечевом суставе.
После того как больной сможет активно поднять я удержать в этом положении руку, отводящую повязку удаляют и заменяют клиновидной подушкой. Больному назначают функциональную терапию во всем объеме. Полное восстановление функции происходит обычно через шесть-семь недель.
Нужно помнить, что чем старше больной, тем менее продолжительной может быть иммобилизация.
У детей младшего возраста, вследствие вышеописанных анатомических особенностей соединения эпифиза с метафизом, иммобилизация после репозиции должна быть более длительной, во всяком случае не менее месяца.
— Читать далее «Операция при эпифизеолизе головки плеча — техника»
Оглавление темы «Перелом плечевой кости»:
- Классификация переломов плечевой кости
- Классификация переломов хирургической шейки плечевой кости
- Диагностика перелома хирургической шейки плечевой кости — дифференциация
- Амбулаторное лечение перелома хирургической шейки плечевой кости. Сроки нетрудоспособности
- Вытяжение перелома хирургической шейки плечевой кости. Сроки нетрудоспособности
- Операция при переломе хирургической шейки плечевой кости — техника
- Лечение переломов головки и анатомической шейки плечевой кости. Сроки нетрудоспособности
- Эпифизеолизы головки плеча — виды, механизмы возникновения
- Клиника эпифизеолиза головки плеча — диагностика
- Консервативное лечение эпифизеолиза головки плеча. Сроки нетрудоспособности
- Операция при эпифизеолизе головки плеча — техника
Источник