Клиника перелома позвоночника с повреждением спинного мозга
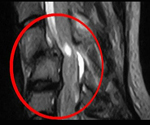
Позвоночно-спинномозговая травма — травма, в результате которой были нарушены функции и анатомическая целостность позвоночного столба и/или спинного мозга и/или его магистральных сосудов и/или корешков спинномозговых нервов. Клинические проявления зависят от уровня и степени тяжести повреждения; они могут варьировать от преходящих парезов и расстройств чувствительности до параличей, нарушения движения, расстройства функций тазовых органов, глотания, дыхания и т. д. В диагностике травм позвоночника и спинного мозга используются спондилография, миелография, МРТ, КТ, люмбальная пункция. Лечение позвоночно-спинномозговой травмы может включать репозицию, иммобилизацию, фиксацию позвонков, декомпрессию мозга с последующей восстановительной терапией.
Общие сведения
Позвоночно-спинномозговая травма – нарушение анатомо-физиологических взаимоотношений позвоночного столба и структур позвоночного канала (оболочек, вещества, сосудов спинного мозга, спинномозговых нервов), приводящее к частичной или полной утрате соответствующих функций. В различных странах частота позвоночно-спинномозговая травм варьирует от 30 до 50 случаев на 1 млн. населения. Среди пострадавших преобладают мужчины молодого трудоспособного возраста (20—39 лет), что обусловливает не только медицинскую, но и социальную значимость проблемы. Организацией и оказания своевременной специализированной помощи пострадавшим с позвоночно-спинномозговой травмой занимается нейрохирургия, неврология и травматология.
Причинами повреждений позвоночника и спинного мозга при позвоночно-спинномозговой травме могут быть как прямые травматические воздействия на позвоночник, так и опосредованная его травма при падении с высоты, при дорожно-транспортных происшествиях, насильственном сгибании при завалах и т. д.
Позвоночно-спинномозговая травма
Классификация спинно-мозговых травм
Позвоночно-спинномозговые травмы разделяют на изолированные, сочетанные (в сочетании с механическим повреждением других органов и тканей) и комбинированные (в комбинации повреждения с термическими, радиационными, токсическими и другими факторами). По характеру повреждения позвоночно-спинномозговые травмы разделяют следующим образом:
- закрытые (без повреждения паравертебральных тканей);
- открытые, не проникающие в позвоночный канал;
- открытые, проникающие в позвоночный канал — сквозные (поражение позвоночного канала навылет) и слепые (ранящий предмет остается в позвоночном канале) и касательные.
Открытые травмы позвоночника могут быть огнестрельными (осколочные, пулевые) или неогнестрельными (резаные, рубленые, колотые и др.).
Повреждения позвоночника при позвоночно-спинномозговой травме подразделяют на следующие нозологические формы: ушиб позвоночника, частичный или полный разрыв капсульно-связочного аппарата позвоночного двигательного сегмента, самовправившийся вывих позвонка, разрыв межпозвоночного диска, частичные и полные вывихи позвонков, переломы позвонков, переломовывихи (сочетание смещение позвонков с переломом их структур).
Повреждения двух и более смежных позвонков и/или межпозвоночных дисков называют множественными повреждениями позвоночного столба; повреждения двух и более несмежных позвонков и/или межпозвоночных дисков — многоуровневыми повреждениями позвоночного столба. Множественные переломы позвонков на нескольких уровнях называют множественными многоуровневыми повреждениями позвоночного столба.
Важно учитывать, что нестабильные повреждения могут возникать даже без переломов позвонков: при разрыве капсульно-связочного аппарата позвоночного двигательного сегмента и межпозвонкового диска, при самовправившихся вывихах позвонков.
Классификация повреждений спинного мозга и других нервно-сосудистых образований позвоночного канала
Для определения лечебной тактики при позвоночно-спинномозговой травме большое значение имеет не столько оценка функционального состояния спинного мозга, сколько нозологический диагноз. Некоторые виды травм спинного мозга (сотрясение и ушиб) лечат консервативно, другие (сдавление мозга, его магистральных сосудов и корешков, гематомиелия) — оперативно. Различают следующие виды поражений.
- Сотрясение спинного мозга.
- Ушиб спинного мозга (степень тяжести определяется ретроспективно в связи с наличием в остром периоде спинального шока, обычно приводящего к синдрому полного нарушения рефлекторной деятельности спинного мозга в среднем в течение трех недель).
- Сдавление спинного мозга (острое, ранее, позднее) с развитием компрессионной миелопатии.
- Анатомический перерыв («полное повреждение» — по номенклатуре зарубежных авторов) спинного мозга.
- Гематомиелия (кровоизлияние в спинной мозг или внутримозговая гематома).
- Кровоизлияние в межоболочечные пространства.
- Повреждение магистрального сосуда спинного мозга (травматический инфаркт спинного мозга).
- Повреждения корешков спинномозговых нервов (их делят так же: сотрясение, ушиб, сдавление, разрыв, нарушение кровообращения и кровоизлияния в корешок).
Диагностика и клиническая картина
Диагностический алгоритм при позвоночно-спинномозговой травме включает следующие этапы: опрос пострадавшего, врача или свидетеля происшествия, доставивших больших в стационар, с уточнением жалоб и их динамики; осмотр и пальпацию; неврологическое обследование; инструментальные методы исследования. К последним относятся: спондилография, люмбальная пункция с ликвородинамическими пробами, КТ и/или МРТ головного мозга, миелография, КТ-миелография, вертебральная ангиография.
При сборе анамнеза необходимо выяснить механизм и время травмы, локализацию боли, двигательных и чувствительных расстройств; расспросить о том, какие положения или движения облегчают или усиливают боль в позвоночнике; поинтересоваться, двигал ли пострадавший ногами и руками сразу после травмы. Развитие неврологических расстройств сразу после травмы свидетельствует об ушибе спинного мозга. Он может быть изолированным или сочетаться с компрессией мозга. В случае появления и нарастания неврологических расстройств (что можно выявить только в отсутствие спинального шока, характерного для ушиба мозга) следует предполагать раннюю или позднюю компрессию спинного мозга и его корешков гематомой или вторично сместившимися в позвоночный канал поврежденными костно-хрящевыми структурами.
При беседе с пациентом необходимо выяснить все жалобы, чтобы исключить повреждения других органов и систем. Если пациент не помнит обстоятельств происшествия, необходимо исключить черепно-мозговую травму. При нарушениях чувствительности может отсутствовать боль ниже области повреждения мозга, поэтому все отделы позвоночника подлежат обязательному пальпаторному и рентгенологическому обследованию. Осмотр позволяет выявить локализацию следов травмы, видимых деформаций, определить уровень обязательного рентгенологического обследования и алгоритм целенаправленного лечения других органов и тканей. Так, при наличии кровоподтеков и деформации в области грудной клетки необходимо исключить прелом ребер, разрыв легкого, гемоторакс и пневмоторакс. Деформация позвоночника в грудопоясничном отделе может сопровождаться не только травмой позвонков на этом уровне, но и повреждением почек, селезенки, печени и других внутренних органов.
При осмотре пациента с позвоночно-спинномозговой травмой определяют отсутствие или слабость в конечностях, тип дыхания, участие межреберных мышц в дыхательных движениях, напряжение брюшной стенки. Так, диафрагмальный тип дыхания в сочетании с тетраплегией свидетельствуют о травме шейного отдела спинного мозга ниже IV сегмента. Пальпаторное исследование позвоночника позволяет выявить локализацию боли, крепитацию отломков, деформацию линии остистых отростков или увеличение расстоянии между ними. Запрещено определять патологическую подвижность позвонков методом пальпации, так как это может привести к дополнительным повреждениям не только нервной ткани, но также сосудов и других тканей и органов.
Цель проведения инструментальных методов обследования при позвоночно-спинномозговой травме — максимально быстро отличить сдавление спинного мозга, его магистральных сосудов и корешков от других видов повреждений, подлежащих консервативному лечению. Спинальный шок (арефлексия и атония парализованных мышц) в остром периоде травмы, а также невозможность самостоятельного опорожнения тазовых органов — показания к активному использованию инструментальных методов исследования для дифференциальной диагностики. Раннее их использование позволяет не только распознать сдавление спинного мозга, но также определить локализацию, характер, причину компрессии и особенности повреждения позвоночника. Диагностический алгоритм инструментальных исследований в остром периоде позвоночно-спинномозговой травмы следующий.
- Спондилография в передней и боковой проекциях.
- Спондилография в косой проекции (для исследования дугоотросчатых суставов и межпозвоночных отверстий) и через открытый рот (для диагностики атлантоаксиальных сегментов).
- КТ.
- Люмбальная пункция с ликвородинамическими пробами.
- Миелография восходящая и снисходящая.
- КТ-миелография.
- ССВП.
- Вертебральная ангиография.
Решение диагностических задач при позвоночно-спинномозговой травме не всегда требует проведения всех вышеперечисленных методов диагностики. На основании результатов инструментальных методов исследования и сопоставления их с клиническими признаками диагностируют сдавление спинного мозга, его магистральных сосудов и корешков спинномозговых нервов, при которых показано хирургическое лечение.
При оценке неврологического статуса при позвоночно-спинномозговой травме используют шкалу ASIA/ISCSCI — Международный стандарт неврологический и функциональный классификации повреждений спинного мозга. Данная унифицированная шкала позволяет количественно оценить функциональное состояние спинного мозга и степень неврологических нарушений. В качестве критериев состояния спинного мозга используют оценку мышечной силы, тактильной и болевой чувствительности, рефлекторной активности в аногенитальной зоне.
Лечение позвоночно-спинномозговой травмы
Необходима иммобилизация позвоночника, осторожная и быстрая транспортировка пациента с позвоночно-спинномозговой травмой в ближайший многопрофильный стационар, в котором есть специалисты и возможности для лечения спинальных больных, либо (предпочтительнее) в специализированное нейрохирургическое отделение. Пациенту в бессознательном состоянии на месте, где он обнаружен после ДТП, падения с высоты, избиения и иных инцидентов, результатом которых может стать позвоночно-спинномозговая травма, необходимо произвести иммобилизацию позвоночника. Такого пациента следует расценивать как больного с повреждением позвоночника, пока не будет доказано обратное.
Показания к экстренному хирургическому вмешательству при позвоночно-спинномозговой травме:
- появление и/или нарастание неврологической спинальной симптоматики (наличие «светлого промежутка»), что характерно для тех видов раннего сдавления, которые не сопровождаются спинальным шоком;
- блокада ликворных путей;
- деформация позвоночного канала рентгенонегативными (гематома, травматическая межпозвоночная грыжа, поврежденная желтая связка) или рентгенопозитивными (костные обломки, структуры вывихнутых позвонков или вследствие выражено угловой деформации) компрессирующими субстратами при наличии соответствующей спинальной симптоматики;
- изолированная гематомиелия, особенно в сочетании с блокадой ликворных путей;
- клинико-ангиографические признаки сдавления магистрального сосуда спинного мозга (показано неотложное оперативное вмешательство);
- гипералгические и паралитические формы корешков спинномозговых нервов;
- нестабильные повреждения позвоночных двигательных сегментов, представляющих угрозу для вторичного или прерывистого сдавления спинного мозга.
Противопоказания к хирургическому лечению позвоночно-спинномозговой травмы:
- травматический или геморрагический шок с нестабильной гемодинамикой;
- сопутствующие повреждения внутренних органов (внутреннее кровотечение, опасность развития перитонита, ушиб сердца с признаками сердечной недостаточности, множественные повреждения ребер с гемопневмотораксом и явлениями дыхательной недостаточности);
- тяжелая черепно-мозговая травма с нарушениями уровня сознания по шкале Глазго менее 9 баллов, при подозрении на внутричерепную гематому;
- тяжелые сопутствующие заболевания, сопровождающиеся анемией (менее 85 г/л), сердечно-сосудистой, печеночной и/или почечной недостаточности;
- жировая эмболия, тромбоэмболия легочной артерии, нефиксированные переломы конечностей.
Хирургическое лечение сдавления спинного мозга необходимо проводить в оптимально короткие сроки, так как на первые 6-8 часов приходится 70% всех необратимых ишемических изменений, возникающих вследствие сдавления мозга и его сосудов. Поэтому имеющиеся противопоказания к оперативному лечению нужно устранять активно и максимально короткие сроки в палате интенсивной терапии или реанимационном отделении. Базовая терапия включает в себя регуляцию функций дыхания и сердечно-сосудистой деятельности; коррекцию биохимических показателей гомеостаза, борьбу с отеком мозга; профилактику инфекционных осложнений, гиповолемии, гипопротеинемии; регуляцию функций тазовых органов путем установки приливно-отливной системы Монро или катетеризации мочевого пузыря не реже четырех раз в сутки; коррекцию нарушений микроциркуляции; нормализацию реологических параметров крови; введение ангиопротекторов, антигипоксантов и цитопротекторов.
При атлантоокципитальной дислокации пациентам показана ранняя репозиция методом краниоцервикальной тракции или одномоментное закрытое вправление рычаговым способом Рише-Гютера. После устранения атлантоокципитальной дислокации используют иммобилизацию торакокраниальной гипсовой повязкой, головодержателем. В случаях осложненных вывихов шейных позвонков в первые 4-6 часов (до развития отека мозга) показано одномоментное закрытое вправление вывиха по методу Рише-Гютера с последующей внешней фиксацией в течение двух месяцев. Если после позвоночно-спинномозговой травмы прошло более 6 часов и у пациента выявлен синдром полного нарушения рефлекторной деятельности мозга, показано открытое вправление вывиха задним доступом в сочетании с задним или передним спондилодезом.
При оскольчатых переломах тел шейных позвонков и их компрессионных переломах с углообразной деформации более 11 градусов показана передняя декомпрессия мозга путем удаления тел сломанных позвонков с замещением их костным трансплантатом, кейджем с костной крошкой или пористым титано-никелевым имплантатом в сочетании с титановой пластиной или без нее. При повреждении более двух соседних позвонков показана передняя или задняя стабилизация. При сдавлении спинного мозга сзади фрагментами сломанной дуги позвонка показана задняя декомпрессия. Если повреждение позвоночного сегмента нестабильное, декомпрессию сочетают с задним спондилодезом, предпочтительно транспедикулярной конструкцией.
Стабильные компрессионные переломы тел грудных позвонков типа A1 и А2 с кифотической деформацией более 25 градусов, приводящие к переднему сдавлению спинного мозга по типу его распластывания и натяжения на клинке, лечат одномоментной закрытой (бескровной) реклинацией в первые 4-6 часов после травмы или открытой реклинацией и декомпрессией мозга с междужковым спондилодезом стяжками либо иными конструкциями. Переломовывихи грудных позвонков в остром периоде легко репонировать и реклинировать, поэтому используют задний доступ в позвоночный канал для декомпрессии мозга. После ламинэктомии, наружной и внутренней декомпрессии мозга, локальной гипотермии производят транспедикулярный спондилодез, позволяющий дополнительно репонировать и реклинировать позвоночник.
Учитывая большие резервные пространства поясничного отдела позвоночного канала, декомпрессию корешков конского хвоста выполняют из заднего доступа. После удаления компрессирующих субстратов, репозиции и реклинации позвонков проводят транспедикулярный спондилодез и дополнительную коррекцию позвоночного столба. Через две-три недели можно выполнить передний спондилодез аутокостью, кейджем или пористым имплантатом.
При грубой деформации позвоночного канала крупными фрагментами тел поясничных позвонков можно использовать переднебоковой забрюшинный доступ для реконструкции передней стенки позвоночного канала и замещения удаленного тела позвонка костным трансплантатом (с фиксирующей пластиной или без нее), пористым титано-никелевым имплантатом или кейджем с костной крошкой.
В период реабилитации после перенесенной позвоночно-спинномозговой травмы лечением пациента занимаются неврологи, вертебрологи и реабилитологи. Для восстановления двигательной активности применяют ЛФК и механотерапию. Наиболее эффективно сочетание лечебной физкультуры с методами физиотерапии: рефлексотерапия, массаж, электронейростимуляция, электрофорез и другие.
Прогноз при позвоночно-спинномозговой травме
Около 37% пострадавших с позвоночно-спинномозговой травмой погибают на догоспитальном этапе, около 13% — в стационаре. Послеоперационная летальность при изолированных сдавлениях спинного мозга составляет 4-5%, при сочетании сдавления мозга с его ушибом — от 15 до 70% (в зависимости от степени сложности и характера травмы, качества медицинской помощи и иных факторов). Благоприятный исход с полным выздоровлением пострадавшего при колотых и резаных ранениях спинного мозга был зафиксирован в 8-20% случаев, при огнестрельных ранениях спинного мозга — в 2-3%. Осложнения, возникающие при лечении позвоночно-спинномозговой травмы, отягощают течение заболевания, увеличивают сроки пребывания в стационаре, а порой приводят к летальному исходу.
Комплексная диагностика и ранние декомпрессивно-стабилизирующие операции способствуют уменьшению осложнений и послеоперационной летальности, улучшению функционального исхода. Имплантируемые в позвоночник современные системы фиксации позволяют проводить раннюю активизацию пациентов, что помогает предотвратить появление пролежней и других нежелательными последствиями позвоночно-спинномозговой травмы.
Источник