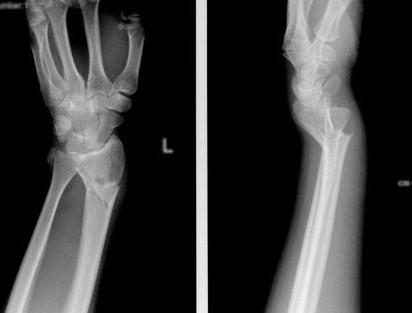
Консервативное лечение перелома руки
- Полимерная иммобилизация
- Кинезиотейпинг
- Физиолечение
- Лечебные блокады
- Массаж и ЛФК
- Кабинет долечивания
Переломом кости называется нарушение её целостности. Причины появления этой патологии различны, но чаще всего она образуется в результате травмы, полученной различными способами. При переломе кости важно сразу же обратиться за помощью к специалисту и предпринять меры для её восстановления. В противном случае могут развиваться различные осложнения.
Причины переломов
Основными причинами перелома костей обычно становятся:
- всевозможные травмы: падение, удар, иные воздействия;
- ослабленная костная ткань и заболевания костей: остеопороз, опухоли тканей;
- чрезмерно избыточный вес: более 150 килограмм.
В результате травмы случается больше всего переломов в любом возрасте. Другие случаи встречаются реже. Однако при остеопорозе риск переломов значительно возрастает. В зависимости от стадии заболевания, он может произойти, даже если резко встать после долгого сидения. Причиной таких переломов является потеря прочности костной ткани, которая становится более пористой и мягкой.
При избыточном весе переломы случаются достаточно редко, но это тоже является одной из причин. К примеру, при попытке прыгнуть или неправильном распределении нагрузки.
Также возрастает риск переломов в пожилом возрасте: костная ткань с годами становится более пористой, из-за чего снижается её прочность.
Типы переломов
Большинство людей различают только два вида переломов: открытые и закрытые. На самом деле их гораздо больше. Они подразделяются в основном по следующим признакам:
Причины: различают травматические и патологические. Первые происходят при повреждении в результате травмы. Вторые — из-за развития костных и других заболеваний, при которых снижается прочность костей.
Характер повреждения кожных покровов: закрытый и открытый. При первом кожные покровы остаются целы. При втором наблюдается открытая рана, смещение кости может быть значительным.
Форма перелома: зависит от направления повреждения по отношению к оси. Могут быть поперечными, продольными, V-образными, Т-образными, косыми, винтообразными.
Степень повреждения: полные и неполные переломы. При первых отломки полностью отделяются друг от друга, могут смещаться в различных направлениях. При вторых образуется трещина в кости или её односторонний надлом.
Различают также оскольчатый перелом, при котором в месте повреждения отделяется несколько отломков костей разного размера. Существует ещё множество различных типов переломов, при которых диагностируется различное положение костей. К примеру, если один отломок вдавлен в другой, входит в него в виде клина и так далее.
Различаются переломы и по месту локализации согласно названию костей: берцовой, голени, шейки бедра, предплечья, ключицы, кисти и так далее.
Симптомы перелома
Не всегда признаки перелома очевидны. Если он закрытый, без видимых изменений формы кости, его можно ошибочно принять за сильный ушиб. К таким симптомам можно отнести следующие признаки:
- резкая не унимающаяся боль, которая усиливается при движении или нагрузке на повреждённое место;
- при повреждении конечности — значительное ограничение её функции;
- появление отёка в месте травмы;
- гематома — образуется спустя какое-то время после получения травмы.
Эти симптомы — очевидные признаки для того, чтобы обратиться к врачу и пройти диагностику для исключения или подтверждения перелома.
Очевидные симптомы перелома:
- изменение формы повреждённой кости;
- наличие патологической подвижности в месте травмы, хруст при нажиме;
- открытая рана, в которой просматриваются костные отломки.
Обратиться к врачу желательно в первые несколько часов после получения травмы. Переломы не заживают сами по себе. Возможно только неправильное срастание, после которого придётся исправлять это более жёсткими методами. Поэтому крайне важно не пускать лечение перелома на самотёк.
Лечение переломов
При отсутствии серьёзных патологий и сильной раздробленности кости применяется консервативное лечение перелома. Оно включает в себя следующие приёмы:
- иммобилизация: необходима для предотвращения дальнейшего усугубления патологии и травмирования окружающих тканей (сосудов, вен, внутренних органов при переломе ребра);
- обезболивание: применяется местный анестетик для снижения болевого синдрома;
- остановка кровотечения: необходима при открытом переломе;
- вправление отломков: выполняется в стационаре квалифицированным врачом;
- наложение гипса.
После этого пациенту даётся ряд рекомендаций, прописываются противовоспалительные препараты и антибиотики (в случае открытого перелома).
Реабилитация после травм
Посттравматическая реабилитация — очень важный период для пациентов, перенесших травмы и операции на опорно-двигательном аппарате. Грамотное соблюдение всех предписаний врача позволяет полностью восстановить двигательные функции, сохранить тонус мышечной ткани и вернуться к нормальному образу жизни.
Процедуры для реабилитации различаются, в зависимости от предшествующей травмы или оперативного вмешательства и особенностей пациента. Методы реабилитации включают в себя:
- иммобилизацию травмированной области при помощи шины, гипса;
- физиотерапевтическое лечение, способствующее ускоренному восстановлению;
- массаж и ЛФК для поддержания тонуса мышц, связок и восстановления функций опорно-двигательного аппарата;
- другие процедуры в соответствии с показаниями врача.
Процесс реабилитации в разных случаях занимает от одного до нескольких месяцев. Крайне важно в этот период не отклоняться от рекомендованных процедур и графика их выполнения.
По любым вопросам относительно консервативного лечения и реабилитации после травм опорно-двигательного аппарата вы можете обратиться ко мне по телефону +7 (905) 640-64-27 или через личное сообщение в разделе «Контакты». Отвечаю на все запросы без исключения.
Источник
Перелом лучевой кости — это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
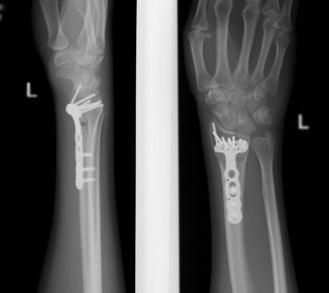
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
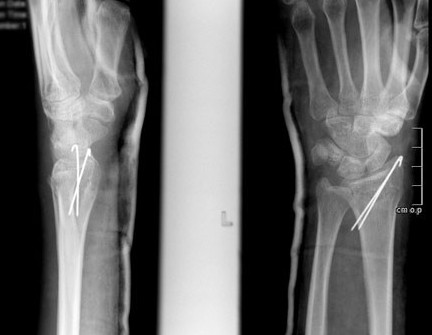
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Источник
Кости рук более тонкие и менее прочные, чем кости ног. Именно потому, при падении с упором на руки, часто возникают переломы различных костей. Неправильное сращение такого перелома может вызвать нарушение мелкой моторики и стать следствием инвалидности.
 Фото 1. С переломами рук сталкиваются как взрослые, так и дети. Источник: Flickr (Andrew).
Фото 1. С переломами рук сталкиваются как взрослые, так и дети. Источник: Flickr (Andrew).
Строение руки
Анатомические отделы руки включают: плечо, предплечье, запястье, пясть и пальцы. Плечо имеет в своем составе лишь одну кость – плечевую. Это самая длинная и широкая трубчатая кость руки. Предплечье с внутренней стороны состоит из локтевой кости, а с внешней — из лучевой. Первая имеет более широкий верхний конец и более узкий нижний, вторая – наоборот.
Запястье — это восемь маленьких косточек. Они маленькие, но достаточно прочные, потому ломаются крайне редко. Пясть состоит из пяти костей, соответственно пяти пальцам. Они так и называются первая пястная кость, вторая пястная кость и т.д.
Пальцы не являются отдельной костью. Каждый палец, кроме большого, имеет три фаланговые кости: основную, среднюю и концевую (ногтевую). И только большой палец не имеет средней фаланги.
Все длинные трубчатые кости по строению одинаковые. На концах, вблизи суставов, они состоят из губчатого вещества и красного костного мозга. Эту часть кости называют эпифизом.
Длинная средняя часть кости называется диафизом, она состоит из компактного вещества, костномозгового канала и желтого костного мозга.
Между этими частями расположен метафиз. Короткие кости состоят целиком из губчатого вещества и красного мозга.
Причины перелома руки
Основная причина перелома любой кости руки – это интенсивное одномоментное механическое воздействие на руку:
- Падение с упором на руку, независимо от высоты;
- Удар рукой о твердый предмет;
- Удар по руке твердым предметом (при работе молотком или в результате драке);
- Распил или надпил мягких тканей и кости (при работе пилой);
- Укус крупных хищных животных (чаще страдают фаланги пальцев).
Виды переломов руки
Перелом руки подразделяется на виды в зависимости от типа повреждения, особенностей линии перелома, положения отломков и количества травмированных костей.
Тип повреждения
Тип повреждения связывают с состоянием кожных покровов. По типу переломы делят на закрытые и открытые.
- Закрытые повреждения не сопровождаются нарушением кожных покровов. Такие переломы, независимо от положения костных отломков, не образуют ран.
- Открытые переломы всегда сопровождаются смещением костных отломков. При этом один или несколько отломков повреждают кожу изнутри, образуя рану снаружи. Как правило, в такой ране видна кость или ей отломок. Такие переломы имеют больше осложнений, лечить их достаточно сложно.
Место линии перелома
Линия перелома может располагаться в любом месте трубчатой кости.
- Диафизарные переломы
Затрагивает исключительно диафиз. Он может сопровождаться или не сопровождаться повреждением желтого костного мозга. Эти переломы легко найти на рентген-снимке.
- Метафизарные переломы
Как правило, метафизарные переломы имеют поперечный ход и часто приводят к отрыву эпифиза от диафиза. У взрослых метафаз представлен костной тканью.
Это интересно! У детей метафиз представлен хрящевой тканью, которая позволяет костям расти. Хрящевая ткань более эластичная, чем костная. Хрящ служит амортизатором при падении, потому переломы у детей встречаются реже, чем у взрослых, несмотря на частые падения.
- Внутрисуставные (эпифизарные) переломы
Эпифизы почти целиком принимают участие в образовании суставов, потому эпифизарные переломы происходят внутри суставов. Их называют внутрисуставными.
Направление линии перелома
По направлению выделяют следующие переломы:
- Поперечный – линия перелома горизонтальная;
- Продольный – линия вертикальная;
- Косой – линия образует острый угол с осью кости;
- Винтообразный – перелом огибает кость;
- Вколоченный – отломки смещаются вдоль, заходя за сустав и соседние кости;
- Оскольчатый – отломков много, определить ведущую линию перелома невозможно.
Положение костных отломков
Зависимости от наличия или отсутствия смещения костных отломков выделяют два вида перелома:
- Со смещением. В этом случае отломки меняют свое положение. Они могут отдаляться друг от друга, заходить один за другой, поворачиваться вокруг своей оси.
- Без смещения. Части кости остаются на своем месте после перелома.
Количество поврежденных костей
По количеству поврежденных костей выделяют одиночные и множественные переломы. Множественные переломы часто встречается при травме руки в области суставов. При этом ломаются кости, которые этот сустав образуют. Например, перелом нижнего эпифиза плечевой кости и верхнего — локтевой или лучевой.
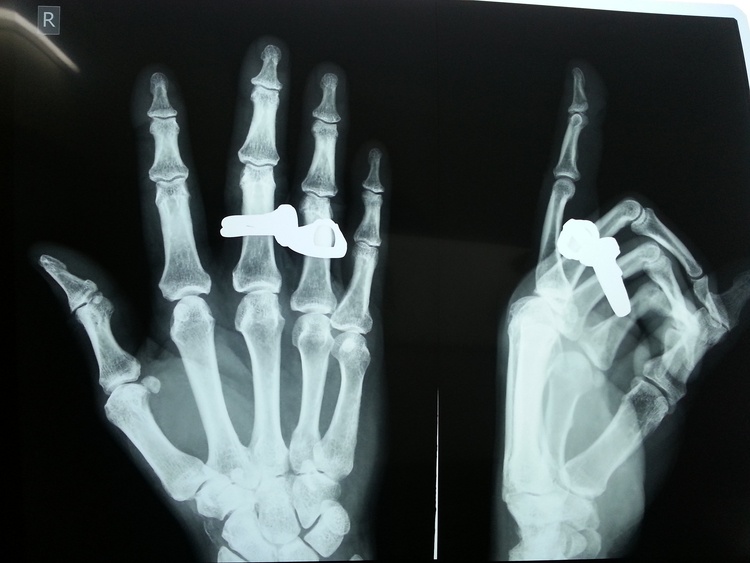 Фото 2. Для того, чтобы понимать, сколько костей повреждено, нужно сделать рентген в двух проекциях. Источник: Flickr (sguruprasad007).
Фото 2. Для того, чтобы понимать, сколько костей повреждено, нужно сделать рентген в двух проекциях. Источник: Flickr (sguruprasad007).
Признаки перелома руки
При переломе в месте повреждения могут наблюдаться симптомы, по которым можно диагностировать травму:
- Отек тканей;
- Интенсивная боль;
- Образование кровоизлияния (гематомы, синяка);
- Патологическая подвижность кости;
- Хруст при надавливании.
При переломе со смещением возможна деформация той части руки, в которой произошел перелом (укорочение, удлинение, расширение, сужение). При открытом переломе видна рана, присутствует кровотечение и просматривается кость в ране.
Диагностика перелома
Первичный осмотр не всегда может дать возможность поставить точный диагноз. Сложнее всего диагностировать закрытые и внутрисуставные переломы.
Закрытые переломы распознать сложнее, но лечить легче. Внутрисуставные переломы сложно не только диагностировать, но и лечить. Важно добиться сращения отломков кости, и при этом сохранить подвижность сустава.
Основной способ диагностики перелома – рентгенография травмированной области в нескольких проекциях.
В том случае, если необходимо проверить состояние хрящей, выполняют магнитно-резонансную томографию. Этот вид исследования позволяет также обнаружить повреждение мышц, связок, сухожилий и других мягких тканей.
Лечение перелома руки
Лечение перелома делится на консервативное и оперативное. Консервативная терапия предусматривает наложение гипсовой лонгеты на область перелома и два смежных сустава (выше- и нижележащий). Гипсовую лонгету накладывают непосредственно после перелома, если отсутствуют смещения.
При закрытом переломе со смещением травмированную область вначале обезболивают, а затем совершают смещение костей на исходную позицию (репозиция отломков). Только после удачной репозиции накладывают гипсовую лонгету.
Открытые переломы лечат оперативно.
Выделяют несколько видов оперативного лечения переломов:
- Фиксация отломков спицами. Проводится в том случае, если смещение устранено без оперативного вмешательства, но лонгета не удерживает кости в нужном положении.
- Открытая репозиция с фиксацией. В этом случае возвращение частей кости на место происходит во время операции. Затем в ходе этого же вмешательства в отломки вводят спицу.
- Установка аппарата типа Илизарова. Аппарат подобной конструкции позволяет провести внутренние части через кости, а внешние закрепить на коже, что обеспечивает не только фиксацию, но и небольшую нагрузку с целью сжатия и растяжения костей.
Реабилитационный период
Процесс срастания костей полностью зависит от мер реабилитации, которые применяются сразу же после перелома и продолжаются до полного восстановления. Цель реабилитационных мер — обеспечить восстановление целостности костей и полной амплитуды движений руки, пальцев, сустава. От того, насколько правильно выполнялись все рекомендации врача, зависит скорость восстановления и его качество. Реабилитация включает использование фиксаторов, лекарственную терапию, ЛФК, физиотерапию, соблюдение рекомендаций по питанию.
Фиксаторы
Непосредственно после диагностирования перелома используют гипсовую лонгету. Она обеспечивает полную иммобилизацию (обездвиживание) как минимум двух суставов кисти.
После начала формирования костной мозоли, гипсовую лонгету можно сменить на более эластичный фиксатор. Такие фиксаторы продаются в магазинах медицинской техники и аптеках. Сроки замены одного фиксатора на другой определяет врач.
После заживления может понадобится еще некоторое время носить повязку из эластичного бинта.
Срок реабилитации
Чаще всего переломы костей рук срастаются достаточно быстро. Как правило, уже через 2-4 недели функция конечности может быть восстановлена полностью.
Открытые переломы и переломы со смещением заживают гораздо хуже. На восстановление кости в этом случае может понадобиться от полугода до нескольких лет. Иногда серьезные травмы требуют проведения нескольких операций с интервалом в полгода-год. На реабилитацию в этом случае могут уйти годы.
Кроме того, сроки заживления зависят от возраста. У детей костная ткань достаточно быстро срастается. Неосложненные переломы у них могут не оставить никаких последствий. У пожилых людей, напротив, процесс заживления значительно затруднен. После 80 лет переломы практически не срастаются. Кроме того, в этом возрасте редко проводят оперативное лечение вследствие высокого риска развития послеоперационных осложнений.
Медикаменты и питание
При переломах назначают ненаркотические анальгетики. Чаще всего выбирают такие препарат, как Кетанов, Диклофенак, Ибупрофен и Вольтарен. Кроме того, в качестве комплексной терапии назначают витамины и комплекс минералов, прежде всего, с кальцием и фосфором. При значительном отеке возможно применение диуретиков, например, фуросемида.
Значительной коррекции питания переломы не требуют. Следует лишь добавить в свой рацион больше фруктов, овощей, рыбы и молока.
Профилактика и общие рекомендации
С целью профилактики переломов следует вести себя более осторожно. Особенно в зимнее время, когда на улице гололед. Выбор удобной и нескользкой обуви в этом случае защищает от многих травм.
Правильное питание, включение в рацион продукты с высоким содержанием кальция и физическая активность также позволяет укрепить костную ткань и мышцы. Для того, чтобы укрепить кости, можно принимать курсами препараты кальция в сочетании с витамином Д3. Эти же препараты помогут костям срастись при их переломе.
Источник