Лучевая кость перелом дистального
Дистальный (нижний) отдел лучевой кости подвержен переломам различных видов. Вид перелома зависит от таких факторов, как возраст пациента, плотность кости, величина приложенной силы.
При переломах дистального отдела лучевой кости повреждается суставной хрящ, что приводит к развитию артроза лучезапястного сустава. Кроме того, в момент травмы разрываются связки запястья, что нередко приводит к нестабильности в кисти и лучезапястном суставе.
КАК ПРОИСХОДИТ ПЕРЕЛОМ ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ?
+
Перелом в нижней трети луча чаще всего является следствием падения на вытянутую руку. Кисть при этом переразогнута.
СИМПТОМЫ И ДИАГНОСТИКА ПЕРЕЛОМА ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ
+
При осмотре в глаза бросается выраженная деформация лучезапястного сустава. Также перелом проявляется локальной болезненностью и отеком. Попытки движений в лучезапястном суставе крайне болезненны.
Диагностика переломов лучевой кости
Большую часть информации, необходимой для планирования лечения, можно получить из простых рентгенограмм. Однако в более сложных случаях полезна компьютерная томография (КТ). КТ обеспечивает нас максимально точной информацией о положении и размерах фрагментов перелома. КТ с трехмерной реконструкцией может дать цельное представление о повреждении лучезапястного сустава и позволяет спланировать операцию.
КАКИЕ СОПУТСТВУЮЩИЕ ПОВРЕЖДЕНИЯ ЧАСТО ВСТРЕЧАЮТСЯ ПРИ ПЕРЕЛОМАХ ЛУЧЕВОЙЙ КОСТИ?
+
Переломы дистального отдела лучевой кости могут сопровождаться повреждениями треугольного фиброзно-хрящевого комплекса и связок запястья. Высокоэнергетичные травмы могут сопровождаться переломами ладьевидной кости.
ЛЕЧЕНИЕ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ БЕЗ СМЕЩЕНИЯ
+
Если отсутствует выраженное смещение, перелом можно лечить консервативно, то есть без операции.
Рука фиксируется гипсовой повязкой. Через две недели проводится контрольная рентгенография для исключения вторичного смещения отломков. При отсутствии смещения гипс сохраняют еще на три недели. Если произошло вторичное смещение отломков, показано оперативное лечение.
ЛЕЧЕНИЕ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ С НЕБОЛЬШИМ СМЕЩЕНИЕМ ОТЛОМКОВ
+
Такие переломы требуют закрытой репозиции. Закрытая репозиция подразумевает под собой установку костных отломков перелома в правильное положение без операции. Закрытая репозиция производится под местной анестезией. Врач вытягивает кисть по длинне, одновременно устраняя смещение костных отломков. После репозиции на руку накладывается гипсовая повязка. Для контроля положения отломков проводится рентгенография. Если положение отломков правильное, то пациент далее лечится в гипсе. Сращение перелома в среднем занимает 5–6 недель. По истечении данного периода времени гипсовая повязка удаляется, а пациенту разрешается разработка движений в суставе.
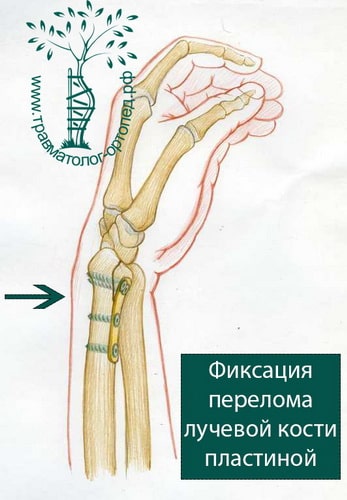
При сохранении смещения отломков после закрытой репозиции пациенту показано оперативное вмешательство. Цель операции — восстановление правильной анатомии и функции лучезапястного сустава. Во время операции производятся открытая репозиция костных отломков и фиксация их пластиной и винтами.
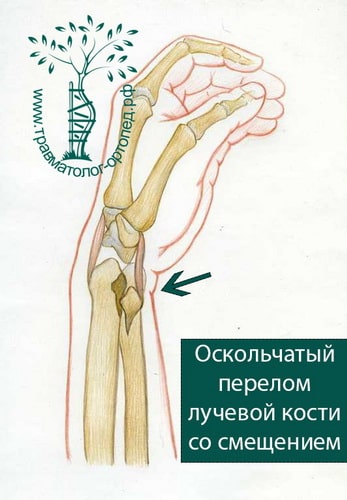
ЛЕЧЕНИЕ ОСКОЛЬЧАТЫХ ПЕРЕЛОМОВ ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ СО ЗНАЧИТЕЛЬНЫМ СМЕЩЕНИЕМ
+
При многооскольчатых и раздробленных переломах вправление и фиксация гипсовой повязкой неэффективны. Гипсовая повязка при таких видах переломов не способна удержать костные отломки в правильном положении до их сращения.
В настоящее время основной метод лечения подобных переломов — хирургический. Во время хирургического вмешательства восстанавливают анатомию лучевой кости и ее суставной площадки. Для того чтобы стабильно зафиксировать перелом на время сращения, используют специальные пластины и блокируемые винты. Применение пластин и винтов подобной конструкции почти всегда обеспечивает отличные результаты лечения.
У молодых пациентов многооскольчатые внутрисуставные переломы луча происходят под воздействием значительной травмирующей силы. Благоприятный исход таких переломов возможен только при условии точного восстановления анатомии лучезапястного сустава и раннего начала движений в суставах руки.
При открытых переломах лучевой кости, когда сразу установить пластину не представляется возможным из-за высокого риска гнойных осложнений, конечность фиксируется аппаратом внешней фиксации. В аппарате внешней фиксации перелом растягивают, тем самым устраняя грубое смещение. Фиксация перелома в аппарате позволяет ране в области перелома зажить без осложнений. После заживления раны и нормализации состояния кожных покровов аппарат внешней фиксации снимают, выполняют открытую репозицию и окончательную фиксацию костных отломков пластинами и винтами.
РЕАБИЛИТАЦИЯ ПОСЛЕ ОПЕРАЦИИ
+
Все пациенты после операции выполняют упражнения для пальцев кисти, локтевого и плечевого суставов. Пациентов, у которых рука зафиксирована аппаратом внешней фиксации, обучают уходу за зонами установки спиц или стержней. После фиксации перелома пластиной и винтами постепенные движения в лучезапястном суставе начинают на следующий день после операции. Физиотерапия способствует уменьшению отека и боли в области послеоперационной раны.
ОСЛОЖНЕНИЯ ПРИ НЕПРАВИЛЬНОМ ЛЕЧЕНИИ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ
+
Довольно часто встречается неправильное срастание перелома. Обычно неправильное сращение связано с неполной репозицией перелома во время операции или при лечении в гипсе. У пожилых пациентов небольшие смещения хорошо переносятся и вызывают незначительные нарушения функции. Сильные деформации могут сопровождаться снижением силы хвата кисти, косметическими нарушениями, тугоподвижностью в лучезапястном суставе. При выраженных функциональных отклонениях и молодом возрасте пациента проводится хирургическое лечение в объеме остеотомии лучевой кости для устранения ее деформации.
Артроз лучезапястного сустава часто наблюдается после внутрисуставных переломов дистального отдела лучевой кости.
После лечения перелома луча при отказе от выполнения упражнений может развиваться скованность в плечевом и локтевом суставах, а также в суставах пальцев кисти.
ПРИМЕРЫ ВЫПОЛНЕННЫХ В НАШЕЙ КЛИНИКЕ ОПЕРАЦИЙ НА ЛУЧЕЗАПЯСТНОМ СУСТАВЕ
+
Пример 1
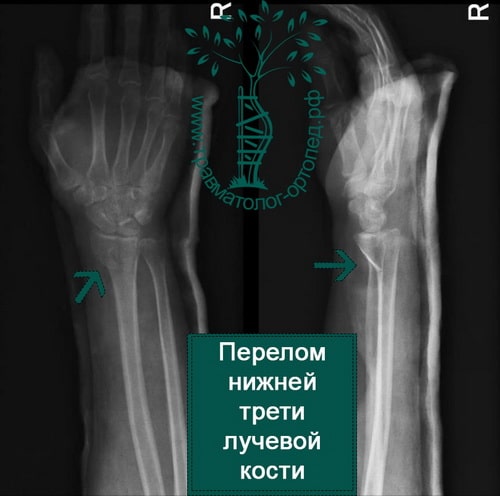
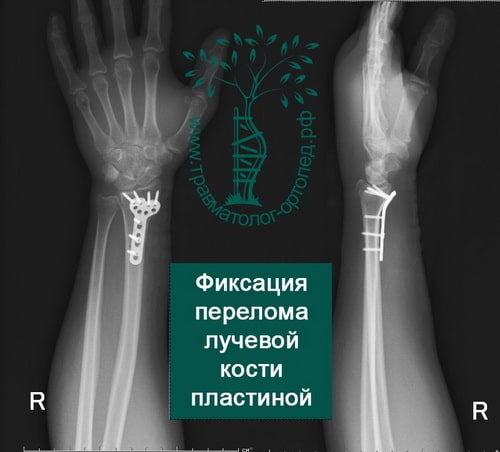
Пример 2
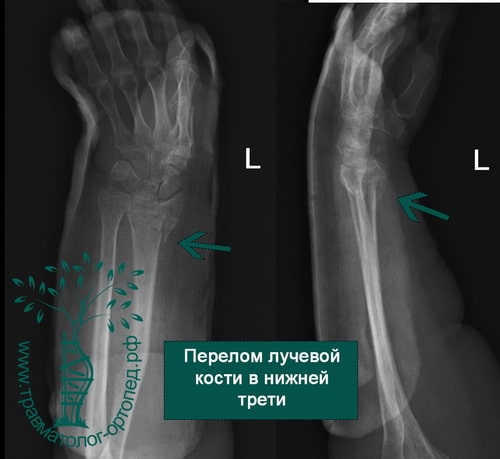
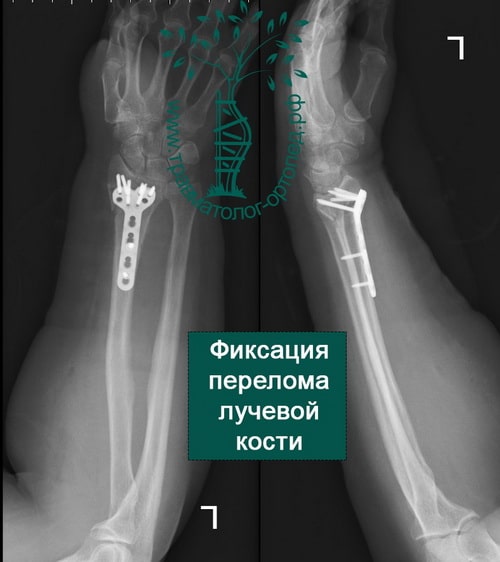
Пример 3
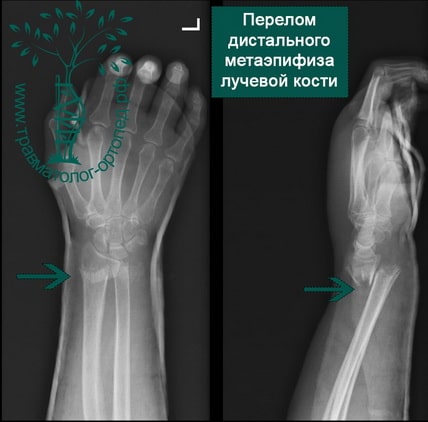
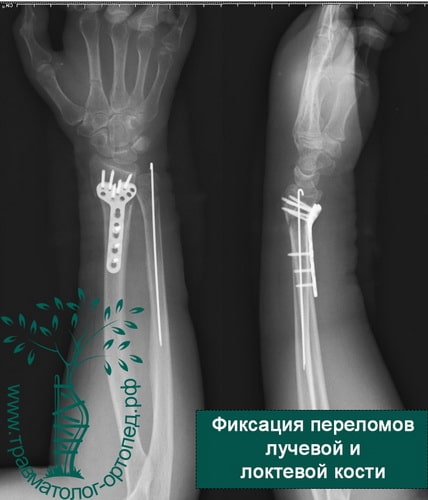
Пример 4
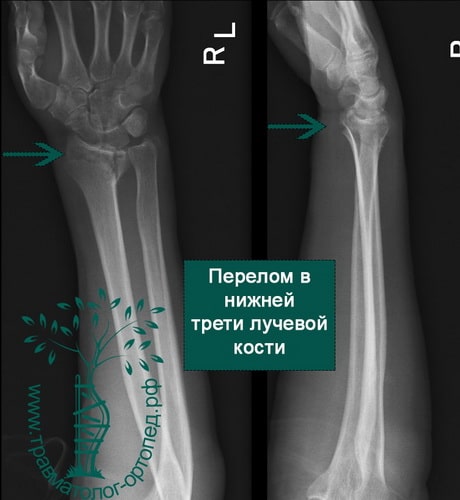

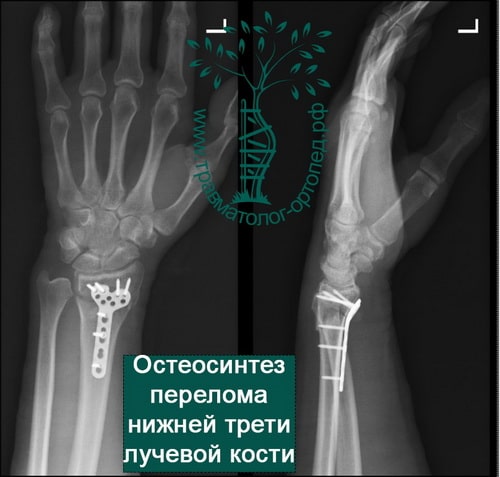
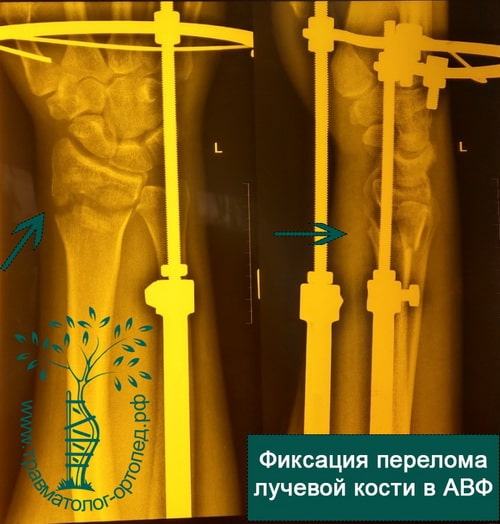
Пример 5
ПОЧЕМУ ВАМ СТОИТ ЛЕЧИТЬСЯ У НАС?
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лучевой кости — от 39500 рублей до 79500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или проводниковая анестезия)
- Остеосинтеза переломов в области лучезапястного сустава
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник
Анатомические особенности
Дистальные эпифизы лучевой и локтевой кости вместе с волокнисто-хрящевым диском треугольной формы, расположенным между суставной поверхностью головки локтевой кости и проксимальным рядом костей запястья участвует в образовании лучезапястного сустава.
Анатомия лучезапястного сустава
При переломе лучевой кости в типичном месте со смещением развивается её укорочение с подвывихом головки локтевой кости. Этот подвывих, особенно при вращательных движениях предплечья, является главной причиной функционально неудовлетворительных конечных результатов.
Угол наклона суставной поверхности лучевой кости в прямой и боковой поверхностях
Суставная фасетка головки локтевой кости расположена на 0,5–1 см проксимальнее суставной поверхности лучевой кости. Восстановление конгруентности суставных поверхностей дистального радиоульнарного сочленения является важной целью реконструкции дистальных переломов предплечья. Суставная поверхность лучевой кости в прямой проекции наклонена в сторону локтевой кости под углом 30° и в боковой проекции в ладонную сторону под углом 10–12°.
Переломы дистального эпифиза лучевой кости могут сочетаться с переломами ладьевидной кости и вывихом полулунной кости.
Механизм травмы и классификация переломов дистального отдела лучевой кости
Перелом дистального метаэпифиза лучевой кости у взрослых людей – наиболее частый вид травмы, который возникает при падении на вытянутую руку чаще с опорой на ладонную поверхность кости – 85%. Перелом лучевой кости обычно происходит на 2–2,5 см проксимальнее суставной щели. Дистальный отломок при этом смещается к тылу и в сторону большого пальца (разгибательный перелом или Коллиса). Перелом лучевой кости в данной области может возникнуть и при падении с опорой на тыльную поверхность кисти, при этом периферический отломок смещается в ладонную сторону (сгибательный перелом или Смита).
Типы перелома лучевой кости в типичном месте. Перелом Коллиса (Iтип), перелом Смита (IIтип)
При переломе лучевой кости в типичном месте периферический отломок в одних случаях остается целым, в других – раскалывается на несколько фрагментов. В этих случаях линии излома проникают в сустав с нарушением конгруентности суставной поверхности.
Переломы лучевой кости в «типичном месте» разделяют на стабильные и нестабильные. Критериями нестабильности считаются перелом шиловидного отростка локтевой кости, разрыв дистального радио-ульнарного сочленения (или перелом дистального отдела локтевой кости), наличие осколков в метафизарном отделе.
Клиника и диагностика переломов дистального отдела лучевой кости
Пациенты жалуются на боли в месте повреждения. В дистальном отделе лучевой кости отмечается отёчность, болезненное ограничение подвижности в лучезапястном суставе и деформация по типу «вилки» или «штыка» за счет смещения периферического отломка в лучевую сторону и к тылу.
Деформация предплечья при переломе Коллиса
Обследование должно быть безболезненным. Необходимо проверить чувствительность в области, иннервируемой срединным нервом. Сместившийся дистальный отломок может привести к раздражению срединного нерва с развитием синдрома карпального туннеля. При значительных повреждениях возможно развитие компартмент-синдрома в области глубоких сгибателей предплечья.
Диагноз и характер смещения отломков уточняют по рентгенограммам сделанным в двух проекциях.
Лечение переломов дистального отдела лучевой кости
Первая помощь заключается в наложении транспортной шины от кончиков пальцев до локтевого сустава. Переломы без смещения или со смещением дистального отломка до 15° лечатся наложением гипсовой повязки от пястнофаланговых суставов до верхней трети предплечья сроком на 4–5 недель. Переломы со смещением отломков более 15° должны быть репонированы. Данный принцип в лечении дистальных переломов лучевой кости является основополагающим. Основным методом лечения переломов со смещением является закрытая ручная репозиция. Обезболивание: 10–12 мл 1% раствора новокаина в гематому в области перелома.
Техника репозиции при разгибательном переломе Коллиса. Пациент сидит за столом. Кисть пронирована и свисает за край стола. Рука согнута в локтевом суставе под прямым углом. Один помощник фиксирует руку за плечо, другой захватывает кисть пациента одной рукой за первый палец, другой за 2–4 пальцы. В течение 2–3 минут осуществляется тяга по оси предплечья. Затем кисть пациента сгибают в ладонную и отводят в локтевую сторону. В этот момент хирург своими первыми пальцами смещает дистальный отломок в ладонно-локтевую сторону. Не снимая вытяжения, накладывается тыльная гипсовая лонгета от пястно-фаланговых суставов до верхней трети предплечья.
При сгибательном переломе Смита после тракции по длине кисть сгибается в тыльную сторону и хирург своими пальцами смещает дистальный отломок в тыльно-локтевую сторону. Гипсовая лонгета накладывается по ладонной поверхности кисти и предплечья. После репозиции делают контрольные рентгенограммы. Назначают аналгетики, ЛФК, магнитотерапию, УВЧ. На 3–5 день, после спадения отёка, производят контрольные рентгенограммы для исключения вторичного смещения отломков. После этого лангетную гипсовую повязку переводят в циркулярную. Срок иммобилизации 5 недель.
Оперативное лечение показано при неудовлетворительном результате репозиции, вторичном смещении. В этом случае применяют открытую репозицию и погружной остеосинтез пластинами с угловой стабильностью винтов. Хирургический доступ может быть ладонный или тыльный в зависимости от морфологии перелома.
Перелом луча в типичном месте после остеосинтеза пластиной с угловой стабильностью винтов (LCP)
При внутрисуставных переломах со значительным разрушением суставной поверхности используют спицевые или
стержневые аппараты внешней фиксации.
Использование аппаратов внешней фиксации при многооскольчатых внутрисуставных переломах лучевой кости
Осложнения при лечении перелома лучевой кости. После внутрисуставных переломов возможно развитие остеопороза и контрактур лучезапястного сустава и кисти.
Серьёзным осложнением является развитие нейтрофического синдрома Зудека. Он проявляется отёком кисти и пальцев, движения их ограничены, болезненны. На рентгенограмме неравномерный «пятнистый» остеопороз. Лечение синдрома Зудека длительное. Назначают новокаиновые блокады, витамино- и гормонотерапию, прозерин, кальцитонин, лечебную физкультуру, массаж, физиотерапевтическое лечение.
Литература: Травматология и ортопедия: / под ред. В.В. Лашковского. — 2014.
Источник
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося.
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости – «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов.
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней — локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку.
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.

Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.

Распространенное у обывателя понятие «вправление перелома» –неверное. Устранение смещения отломков правильно называть –репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:

После операции:

До операции:

После операции


Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Источник