Накостный остеосинтез пластинами при переломах бедренной кости
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

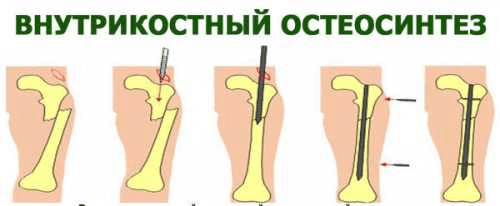
При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
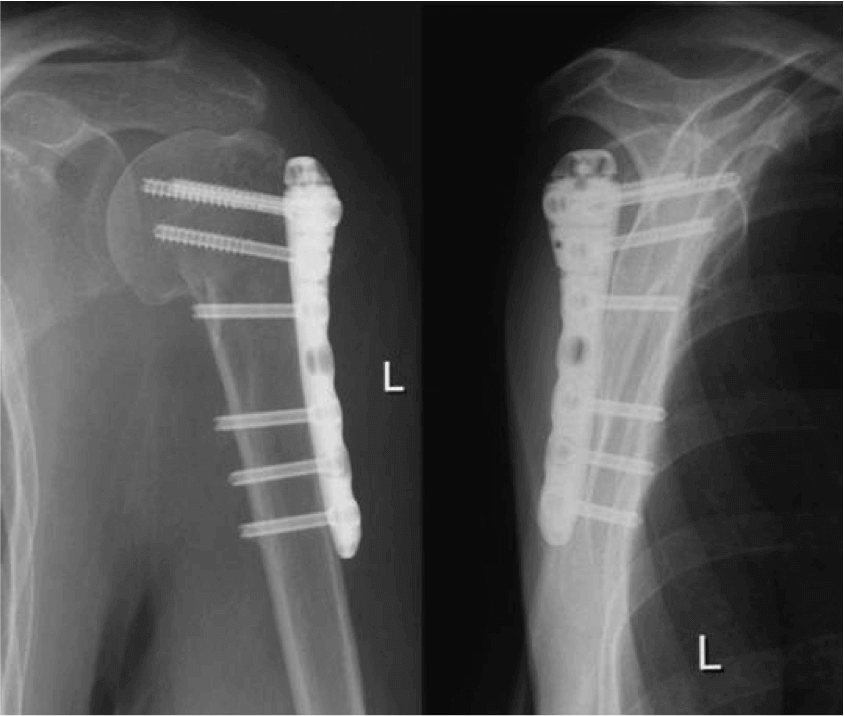
При многооскольчатых диафизарных переломах бедренной кости внутрикостный остеосинтез может быть невыполним из-за разрушения костной трубки на большом протяжении, когда прочное заклинивание стержня в ней невозможно. В этих случаях надежная фиксация перелома может быть обеспечена внутренним внеочаговым накостным остеосинтезом мощной длинной пластиной (рис. 10.32).
Эта пластина подбирается и моделируется по здоровой бедренной кости. Она вводится и фиксируется через два разреза — один в вертельной зоне, второй — над наружным мыщелком бедренной кости. Через верхний разрез пластина заводится вдоль кости сверху вниз.
Помощник осуществляет вытяжение руками за колено, сохраняя репозицию, достигнутую на вытяжении (вытяжение целесообразно до операции проводить не 8—12 дней, а 3—4 недели, если нет полного смещения отломков). Зона переломов не обнажается, поэтому этот накостный остеосинтез можно назвать внеочаговым. Через нижний разрез устанавливается на дистальный отломок в сохранной его части (нижняя часть диафиза, метафиз) нижний конец пластины. Пластина в нейтральном положении фиксиурется кортикальными шурупами к диафизарной части отломков и губчатыми — к метафизарной части.
Лечение низких переломов бедренной кости
Низкие переломы бедренной кости всегда сопровождаются большой кровопотерей, полным смещением отломков, и поэтому в случае изолированной травмы надо выставить диагноз легкого шока, если даже максимальное артериальное давление выше 100 мм рт. ст., а пульс меньше 100 в минуту. Фельдшер вводит обезболивающие препараты, внутривенно вливает кровозамещающие жидкости (полиглюкин 800 мл) и осуществляет транспортную иммобилизацию шиной Дитерихса. Методика наложения шины точно такая же, как при диафизарных и подвертельных переломах.
Фельдшер и врач районной больницы должны также четко знать возможности закрытого повреждения бедренной артерии сместившимся кзади концом периферического отломка. Это повреждение чаще не бывает проникающим в просвет артерии, а сопровождается тромбозом ее просвета. Прекращение магистрального кровотока проявляется похолоданием стопы (пальпируются одновременно правой и левой рукой дистальные отделы обеих стоп) и отсутствием пульса на тыльной артерии стопы и задней большеберцовой артерии.
В этом случае транспортировать пострадавшего надо немедленно, ибо обратимая ишемия перейдет в необратимую (боль в стопе и голени, контрактура мышц, отсутствие движений и чувствительности в пальцах), когда спасти больного может лишь ампутация. Фельдшер должен по телефону сообщить хирургу районной больницы о повреждении артерии при переломе бедра для того, чтобы тот изыскал возможности скорейшей ангиотравматологической помощи больному.
При госпитализации пострадавшего в районную больницу необходимо осмотреть больного (нет ли других повреждений скелета и внутренних органов, сохранился ли магистральный кровоток), и, не снимая транспортной иммобилизации, выполнить рентгеновские снимки всей бедренной кости — на прямом снимке должны быть видны верхний конец, диафиз и зона перелома; на боковом снимке — зона перелома и весь нижний отломок. При необходимости выполняется и прямая рентгенограмма нижнего конца бедренной кости.
Низкие переломы бедренной кости — это сложная травма даже в условиях специа-
лизированного отделения, которая требует длительных сроков лечения и может закончиться инвалидностью. Поэтому больные с низкими переломами бедренной кости должны лечиться в условиях ортопедо-травматологического центра. В хирургическом отделении районной больницы после обследования пострадавшего необходимо наложить скелетное вытяжение, провести противошоковую терапию, обследовать его для предстоящего переезда и, согласовав день, транспортировать больного на этап специализированной помощи. Опять следует подчеркнуть, что если нет открытого перелома, если нет повреждения магистральных сосудов, то никакой спешки в транспортировке не должно быть. Нельзя больного везти в центр на 2—3—4 день после травмы. Только на 8—10 день, и не раньше!
Техника скелетного вытяжения при низких переломах бедренной кости
При низких переломах бедренной кости центральный отломок смещается в медиальную сторону тягой приводящих мыши, а дистальный отломок запрокидывается кзади тягой икроножной мышцы, смещение по длине обусловлено тягой сгибателей и разгибателей бедра (рис. 10.33).
Для устранения запрокидывания конца периферического отломка А. В. Бедрин (1952) рекомендовал пользоваться шиной Ланда и Богданова. Однако эти шины медицинской промышленностью не выпускаются. Нефизиологично и вытяжение при лежании больного на животе при максимальном сгибании колена, как это советовали Б. И. Ш- куров (1938, 1948), Н. П. Новаченко и Ф. Е. Эльяшберг (1940, I960), А. Руцкий (1970), А. С. Феруз (1975). Многие авторы рекомендовали устранять смещение кзади периферического отломка петлей, укладывать место перелома на валик или угол шины Белера (С. А. Яндаров, 1972). В этих случаях возможно сдавление подколенных сосудов.
При низких переломах бедренной кости для устранения запрокидывания кзади конца периферического отломка вытяжение удобно осуществлять на модифицированной нами шине Белера (рис. 10.34.1). Дистальный конец верхней части ее опущен к основанию шины. Этим увеличивается угол сгибания коленного сустава и расслабляется икроножная мышца.
Вытяжение осуществляется за гребень большеберцовой кости до 10 кг в период репозиции и ретенции, в последующем — грузом 5—6 кг. Вытяжение продолжается 8 недель. После этого можно продолжить петлевое вытяжение за голеностопный сустав грузом 2 кг в течение 4 недель с одновременной разработкой в коленном суставе. Гипс не накладывается. Больной выписывается на костылях, нагрузка на ногу разрешается только через месяц.
Если лечение скелетным вытяжением заканчивается наложением гипсовой повязки, то она должна быть гонитной (с тазовым поясом).
Для устранения смещения отломков по ширине (типичное смещение кнутри конца центрального отломка) целесообразно использовать боковое скелетное вытяжение (рис. 10.34.2).
Т-образные переломы дистального метаэпифиза бедра
Большую сложность для оперативного и консервативного лечения представляют низкие Т-образные переломы бедренной кости. Лечение этих переломов осуществляем на клиновидной шине (см. рис. 10.34.1).
Через нижний, расколотый по длине отломок проводятся две штыкообразно изогнутые спицы и натягиваются в разные стороны в одной дуге. Этим достигается сопоставление мыщелков бедра. За дугу осуществляется вытяжение вверх, этим устраняется запрокидывание кзади периферического отломка (рис. 10.34.3, 10.34.4).
Остеосинтез стержнями прямоугольного Поперечного сечения низких внесуствных переломов бедренной кости
В зависимости от уровня перелома и строения дистального метаэпифиза бедренной кости применяются следующие приемы остеосинтеза стержнями: одним стержнем с максимальным проведением его в дистальный отломок, вплоть до суставной поверхности; двумя стержнями с разведением напряженных концов; двумя стержнями с выведением направленных концов через надмыщелки.
Остеосинтез одним стержнем
При необходимости произвести остеосинтез низкого перелома одним стержнем возникают трудности, и тем больше, чем короче периферический отломок. Успех остеосинтеза зависит как от уровня перелома, так и от строения дистальной трети бедра.
При диафизарном переломе в пределах нижней трети бедренной кости и узкой костномозговой полости (первый тип строения бедренной кости — рис. 10.35) считаем возможным остеосинтез одним стержнем с максимальным проведением его в дистальный отломок, то есть вплоть до суставной поверхности. Стабильность остеосинтеза при этом обусловлена заклиниванием стержня выше и ниже места перелома, а также прочной фиксацией стержня в плотном мелкоячеистом губчатом веществе, расположенном в эпифизе бедренной кости. Протяженность этого слоя от суставной поверхности равняется 15—20 мм.
Перед операцией выбирается заведомо длинный стержень, который моделируется соответственно кривизне бедренной кости в сагиттальной плоскости и вводится через место перелома в центральный отломок так, чтобы стержень вышел через верхушку большого вертела.
После репозиции и ретроградного проведения стержня в короткий периферический отломок производится рентгеновский снимок для точного расчета того, на каком протяжении следует вводить стержень в дистальный отломок. Конец стержня доводится до суставной поверхности. Мы не наблюдали каких-либо осложнений от этого в послеоперационном периоде.
Однако стабильность будет достаточна только при диафизарных переломах в пределах нижней трети бедра и при узкой костномозговой полости на этом уровне.
При неправильной постановке показаний к этому приему остеосинтеза возможно вторичное смещение отломков и нарушение консолидации.
Остеосинтез двумя стержнями с разведением напряженных концов
При широкой воронкообразной костномозговой полости в пределах нижней трети бедренной кости устойчивая фиксация одним стержнем невозможна, так как пло-
щадь контакта стержня с губчатым веществом метафиза невелика и имеется опасность нарушения фиксации из-за рассасывания костного вещества вокруг стержня вследствие давления его на костную ткань. Особенно это обстоятельство следует учитывать у людей в зрелом и пожилом возрасте, так как с 40-летнего возраста начинается разрежение губчатого вещества и образование полости в метафизе бедренной кости. В первую очередь разрежению подвергаются участки, расположенные над дном межмыщелковой ямки и в области латерального и медиального мыщелков (А. И. Кузнецов, 1954). Возможность введения стержня в короткий дистальный отломок бедра ограничена уровнем перелома (даже при введении стержня до суставной поверхности). Поэтому, не имея возможности удлинить плечо рычага для уменьшения нагрузки, остается увеличить площадь конструкции, введенной в дистальный отломок.
Достигаем этого приемом остеосинтеза двумя стержнями с разведением напряженных концов (рис. 10.36.1).
Остеосинтез напряженными стержнями заключается в следующем: через место перелома в центральный отломок вводятся два длинных титановых стержня, концы которых выходят через большой вертел. Стержни следует вбивать до тех пор, пока концы их, выстоящие из центрального отломка в зоне перелома, не станут иметь длину, допускаемую для введения в периферический отломок бедра. Затем эти концы нужно развести друг от друга на величину, равную ширине костномозгового канала периферического отломка бедра. Поочередными ударами они вбиваются в центральный отломок. При этом происходит сближение концов стержней, и они будут находиться в костномозговом канале центрального отломка в состоянии напряжения, после репозиции отломков и вбивания стержней в обратном направлении —- в периферический отломок концы их расходятся и прочно соединяют отломки бедренной кости.
При очень широкой костномозговой полости дистального отломка дополнительно вводили третий стержень, что увеличивало суммарную площадь стержней, а следовательно, и прочность фиксации (рис. 10.36.2).
Остеосинтез двумя стержнями с выведением их через мыщелки
Широко применяемый зарубежными и отечественными травматологами остеосинтез двумя стержнями по способу Раша (Rush, 1955, 1957) имеет некоторые недостатки:
а) кроме разреза, обнажающего место перелома, надо производить два разреза на боковых поверхностях коленного сустава с целью обнажать мыщелки бедренной кости; б) введение стержней производится через трепанационные отверстия в мыщел-
ках, поэтому заклинивания стержней не происходит; в) отечественная промышленность не выпускает плоских эластичных стержней,
аналогичных по механическим свойствам стержням Раша.
В 1966 году Н. К. Митюнин предложил при низких переломах бедренной кости прием остеосинтеза двумя направленными стержнями с выведением концов через мыщелки (рис. 10.37.1 и 10.37.2) или двумя встречными стержнями (рис. 10.37.3 и 10.37.4).
Остеосинтез двумя направленными стержнями с выведением концов через мыщелки заключается в следующем: через место перелома в периферический отломок вводятся два плоских титановых стержня, изогнутых параллельно кортикальному слою метафиза, заостренные концы которых выходят через боковую поверхность мыщелков.
Источник