Операции при переломе ладьевидной кости стопы

Переломы ладьевидной кости стопы – редкая патология в общей популяции, но широко представлена в среде легкоатлетов и людей, занимающихся спортом, связанным с бегом и прыжками.
Переломы ладьевидной кости стопы подразделяются на две основные группы: травматические переломы и стресс-переломы. Травматические переломы в свою очередь подразделяются на отрывные переломы, переломы бугристости и переломы тела ладьевидной кости.
Отрывные переломы часто становятся следствием резкого подошвенного сгибания стопы. В большинстве случаев лечение консервативное, за исключением отрывного перелома бугристости ладьевидной кости сухожилием задней большеберцовой мышцы, когда требуется операция для предотвращения развития плоскостопия.
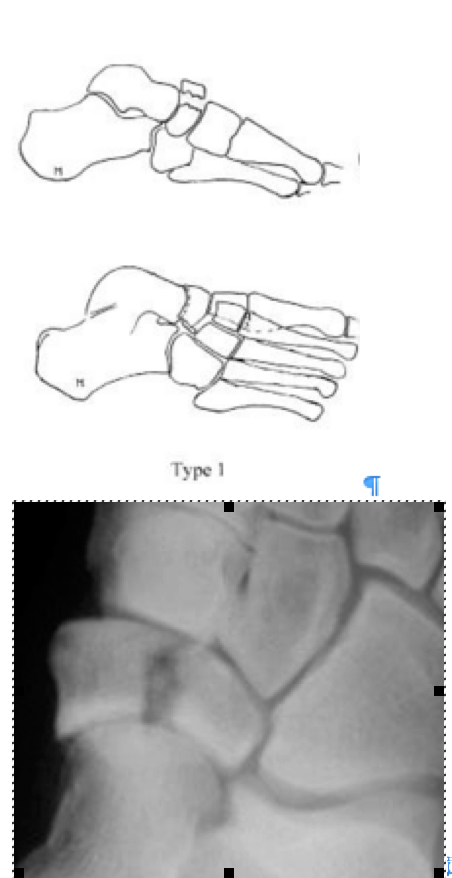
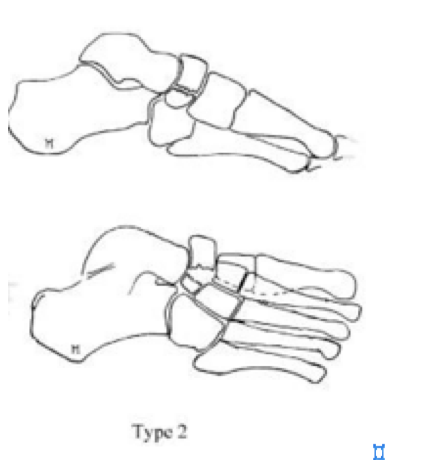
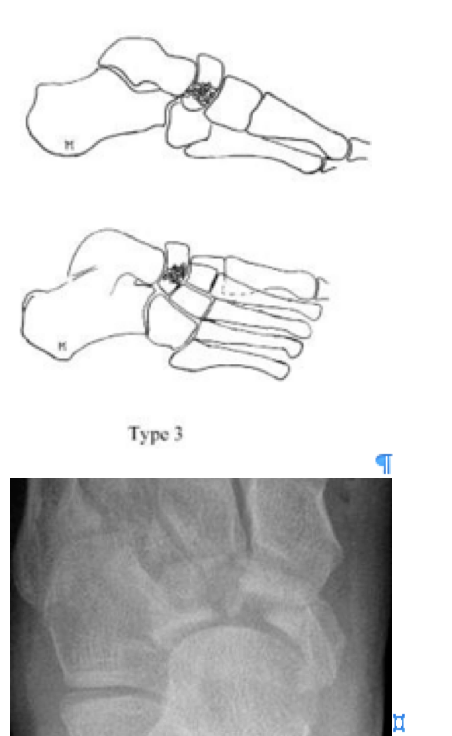
Переломы тела кости часто связаны с высокоэнергетической травмой, по своей тяжести подразделяются на 3 типа. 1 тип – переломы без смещения отломков, 2 тип – переломы с медиальным смещением переднего отдела стопы, 3-тип оскольчатые импрессионные переломы, с наружным смещением переднего отдела стопы.
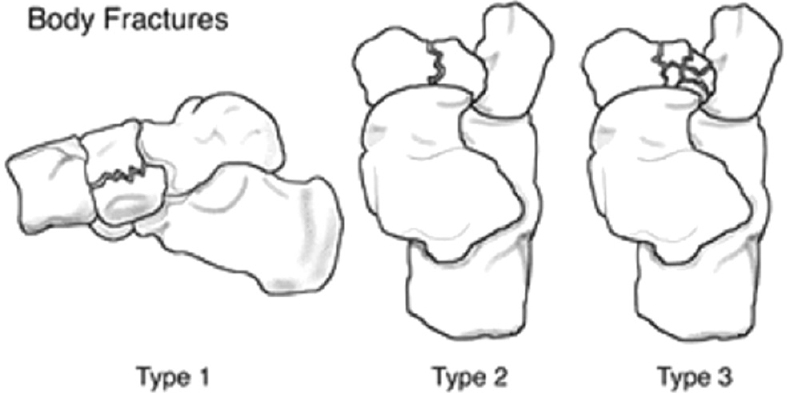
1 тип | Поперечный перелом тыльной части <50% кости вовлечено |
|
2 тип | Косой перелом, от тыльной наружной части к подошвенной внутреней части. Часто сопровождается медиальным смещением переднего отдела стопы |
|
3 тип | Центральный и латеральный оскольчатый, импрессионный перелом. |
|
Стресс переломы ладьевидной кости впервые были описаны Brehaulpt в 1855 году у солдат после длительного марш-броска. По мере популяризации бега частота данного вида переломов возрасла и в общей популяции.
-Тупая, ноющая боль в среднем отделе стопы
-Отёк
-Боль при пальпации
-Часто, полная амплитуда движений
Помимо стандартных прямой и боковой проекции необходимо выполнить рентгенографию под углом 45 °. Если рентгенография ничего не показала но клинически есть признаки перелома рекомендуется выполнение КТ или МРТ.
При отрывных переломах и большинстве переломов бугристости а также переломах тела кости 1 типа показано консервативное лечение. Используется гипсовая циркулярная повязка до в3 голени, ходьба с помощью костылей 6-8 недель с момента травмы, с последующей лечебной физкультурой.
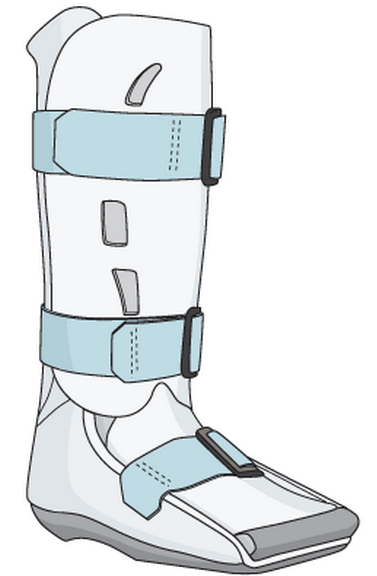
В случае острых травматических переломов 2 и 3 типа, а также переломах бугристости со значительным смещением, чаще всего показано оперативное лечение – открытая репозиция и остеосинтез.
В зависимости от морфологии перелома операция может состоять из простого остеосинтеза одним винтом, или сложной реконструкции с использованием костных трансплантатов и мостовидной фиксацией пластиной или даже артродезом.
Различные методики остеосинтеза блестяще представлены на сайте ассоциации остеосинтеза https://www2.aofoundation.org.
При стресс-переломах ладьевидной кости практически всегда в качестве первой меры применяется консервативное лечение по той же методике что и для травматических переломов, то есть иммобилизация в циркулярной гипсовой повязке или жёстком ортезе от пальцев стопы до коленного сустава сроком на 6-8 недель. Однако в группе профессиональных спортсменов целесообразно рассмотреть вариант раннего оперативного лечения, с целью снижения времени реабилитации, и скорейшего возвращения к тренировкам.
Стресс переломы ладьевидной кости встречаются всё чаще в среде физически-активных людей. Диагноз часто ставится несвоевременно, так как многие травматологи не знакомы с данной патологией и имеются определённые трудности в диагностике. Спортсмен часто жалуется на тупую боль, постепенно нарастающую на протяжении длительного периода времени и иррадиирующую в дистальные отделы стопы, по ходу медиального продольного свода. Рентгенограммы часто не демонстрируют никаких изменений, и в этой ситуации надо иметь клиническое чутьё, для того чтобы назначить сцинтиграфию или КТМРТ.
Ладьевидная кость анатомически предрасположена к стресс-переломам. Она имеет вогнутую форму и зажата между головкой таранной кости с одной стороны и тремя клиновидными костями с другой. Во время толчка стопой ладьевидная кость испытывает высокие сжимающие нагрузки. Помимо такого физиологического импинджмента, ладьевидная кость характеризуется довольно бедным кровоснабжением, с водораздельной зоной как раз в средней своей части.
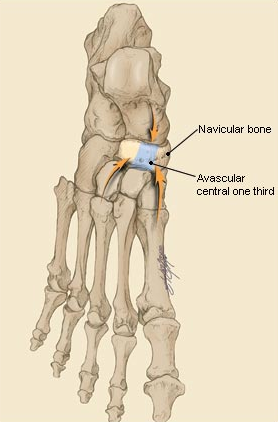
Собственно перелому предшествует длительный период ишемии и повышенного стресса, костной резорбции, которые можно выявить при сцинтиграфии до появления самой линии перелома на КТ или МРТ.
В ряде исследований выявлены несколько возможных предрасполагающих к перелому факторов: кавоварусная деформация стоп, короткая первая плюсневая кость, обувь с избыточно широкой задней частью, метатарсус аддуктус, ограничение движений в подтаранном суставе, ограниченное тыльное сгибание стопы. Однако основным фактором всё равно остаётся избыточная физическая нагрузка, которая становится следствием неправильного режима тренировок, неправильной техники бега, плохого обмундирования, превышения предела доступных данной анатомической конституции возможностей.
Размытая клиническая картина делает диагностику стресс-переломов ладьевидной кости трудной задачей. Тупые ноющие боли в области свода стопы могут быть настолько слабыми что спортсмен будет продолжать тренироваться через боль, сохраняется полный объём движений, боли провоцируются стоянием на мысках, пальпацией области ладьевидной кости. Обычные рентгенограммы выявляют стресс переломы ладьевидной кости только в 30 % случаев. Сцинтиграфия, наоборот, является самым точным методом, позволяющим выявить изменения в кости до возникновения собственно линии перелома. Однако все результаты костного сканирования должны дополнительно контролироваться при помощи КТ или МРТ, так как в случае наличия перелома они не позволяют оценить его морфологию.
При выполнении КТ оптимально использовать малый шаг (1,5мм) и делать срезы в плоскости таранно-ладьевидного сустава. КТ часто позволяет выявить неполный перелом, начинающийся проксимально по тыльной поверхности и идущий в косом направлении к дистальной части подошвенной поверхности.
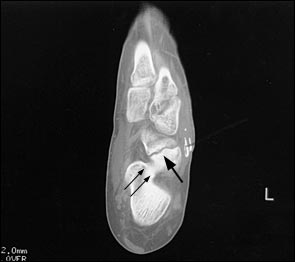
Большой стрелкой обозначен перелом ладьевидной кости, двумя маленькими стрелками – синостоз пяточной и ладьевидной кости.
На основании КТ-картины можно подразделить пациентов на 3 группы, 1 тип — изолированные переломы дорсальной кортикальной пластинки, 2 тип – перелом дорсального кортекса и тела кости, 3 тип – полный перелом ладьевидной кости. Тяжесть течения и сроки сращения увеличиваются соответственно от 1 типа к 3.
МРТ является вторым по сенситивности исследованием и становится альтернативой сцинтиграфии. Отёк кости на Т-2 взвешенных изображениях обнаруживает костные изменения предшествующие перелому. МРТ нецелесообразно выполнять если уже выполнены сцинтиграфия и КТ.
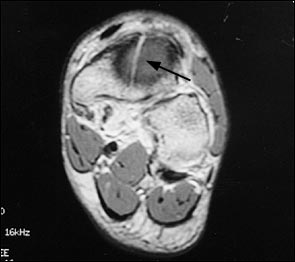 ‘
‘
В 80 % случаев переломов ладьевидной кости без смещения для выздоровления достаточно 6 недель в циркулярной гипсовой повязке без нагрузки на повреждённую конечность. После иммобилизации начинается физическая реабилитация, нагрузка постепенно увеличивается под контролем специалиста, при возобновлении болей нагрузка снижается. При неэффективности консервативного лечения рекомендуется оперативное лечение. Чаще всего хирургическое лечение сводится к компрессионному остеосинтезу одним или двумя винтами, иногда с использованием остеокондуктивных материалов.
Среднее время до полной реабилитации составляет от 3 до 6 месяцев в зависимости от морфологии перелома.
Возможно вам также будут интересны статьи:
-перелом лодыжки
-перелом 5-й плюсневой кости
-сустав Лисфранка
-разрыв ахиллова сухожилия
-плоскостопие у взрослых
Источник
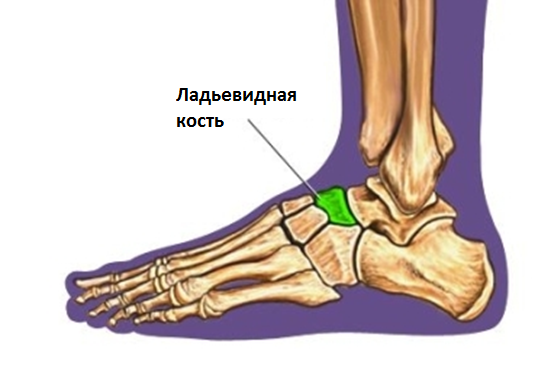
Анатомия ладьевидной кости
Ладьевидная кость является ключевой костью продольного свода стопы. Она располагается на вершине продольного свода стопы между головкой таранной костью и тремя клиновидными костями. Особая анатомия делает эту кость своего рода уникальным связующим звеном между задним и средним отделом стопы.
Боковая поверхность ладьевидной кости является точкой прикрепления для сухожилия задней большеберцовой мышцы. Эта мышца осуществляет поддержку продольного свода стопы. При дисфункции задней большеберцовой мышцы развивается плоскостопие.
Также ладьевидная кость служит местом прикрепления для различных связок стопы.
Ладьевидная кость практически со всех сторон покрыта хрящом, поэтому сосуды проникают в эту кость лишь в области нескольких ее поверхностей.
Виды переломов ладьевидной кости
Выделяют 4 типа переломов ладьевидной кости:
- отрывные переломы
- стрессовые переломы
- переломы бугристости
- переломы тела ладьевидной кости.
Лечение этих переломов определяется характером и механизмом повреждения и подробно разбирается ниже.
Отрывные переломы ладьевидной кости
Причиной отрывного перелома становится форсированное подошвенное сгибание стопы.
От ладьевидной кости отрывается костный фрагмент с прикрепляющейся к нему таранно-ладьевидной связкой. Такой перелом является наиболее распространенным типом перелома ладьевидной кости.
По статистке подобные переломы составляли 47% всех переломов ладьевидной кости стопы.
Пациенты с этими переломами обычно рассказывают об остром развитии боли и появлении отека стопы, сложностью при ходьбе и усилении боли при подошвенном сгибании стопы.
При осмотре можно увидеть отек тыла стопы, кровоизлияния (синяки) и локальную болезненность при ощупывании в области ладьевидной кости и/или таранно-ладьевидного сустава.
Пациентам с подозрением на перелом ладьевидной кости показана рентгенография стопы в трех проекциях.
При обнаружении отрывного перелома особое внимание следует обратить на средний отдел стопы, а также латеральные (наружные) связки голеностопного сустава.
Сочетанные повреждения среднего отдела стопы и латеральных связок голеностопного сустава встречаются довольно часто.
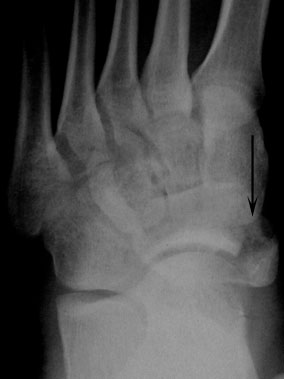
Отрывной перелом бугристости ладьевидной кости (стрелка).
Подобные переломы хорошо поддаются консервативному лечению, которое в большинстве случаев позволяет добиться хороших отдаленных клинических результатов.
Консервативное лечение
Отрывные переломы ладьевидной кости в большинстве случаев можно лечить консервативно.
В таких случаях рекомендуют иммобилизацию, характер которой, однако, может быть разный.
При небольших размерах фрагмента можно ограничиваться эластичным бинтованием.
При более значительных размерах фрагмента или если пациент по тем или иным причинам не переносит лечение эластичным бинтованием, возможна иммобилизация ортопедическим ботинком или даже короткой гипсовой шиной.
Продолжительность иммобилизации зависит от переносимости нагрузки и наличия/отсутствия сопутствующих повреждений среднего отдела стопы и латеральных связок голеностопного сустава.
Обычно иммобилизация продолжается 4 недели, по истечении которых разрешается постепенное увеличение нагрузки на ногу по мере переносимости такой нагрузки.
Хирургическое лечение
Оперативное лечение в свежих случаях бывает показано редко. Показаниями к операции являются неустранимое смещение или выраженный подвывих среднего отдела стопы, обусловленные размерами фрагмента.
Костные фрагмент фиксируется стягивающими винтами. Если фиксация винтами невозможна, можно воспользоваться пластинками для малых фрагментов. В связи с близким расположением конструкций к поверхности кожи они могут стать источником проблем при ношении обуви, в таких случаях после сращения перелома металлоконструкции подлежат удалению.
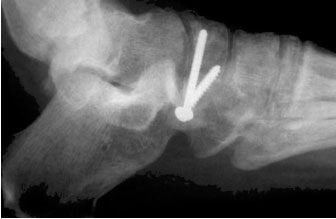
Рентгенограмма после стабилизации перелома бугристости ладьевидной кости стягивающими винтами.
В несвежих случаях показаниями к операции могут быть ложный сустав ладьевидной кости, наличие болезненного костного выступа на тыльной поверхности стопы.
Переломы бугристости ладьевидной кости
Переломы бугристости ладьевидной кости чаще всего возникают в результате форсированного поворота стопы кнаружи.
В этом положении натягиваются прикрепляющиеся к бугристости сухожилие задней большеберцовой мышцы и дельтовидная связка, в результате чего происходит ее отрыв.
Пациенты указывают на наличие в анамнезе характерной травмы стопы, сопровождающейся ее подворачиванием, после которой появляется боль по внутреннему краю стопы. Эта боль усиливается при нагрузке весом.
Консервативное лечение
Консервативное лечение при подобных переломах наиболее предпочтительно.
Смещение при этих переломах чаще всего выражено минимально, а последствия отсроченного хирургического лечения в случаях формирования ложного сустава незначительны.
Лечения заключается в иммобилизации и ограничении нагрузки на стопу в течение 4 недель.
Варианты иммобилизации могут быть разные и выбор их зависит от выраженности болевого синдрома при нагрузке и уровня комфорта пациента.
Это могут быть эластичное бинтование, ортопедический ботинок или короткая гипсовая или полимерная повязка, допускающая возможность нагрузки на стопу.
Для устранения избыточного натяжения сухожилия задней большеберцовой мышцы возможно использование ортопедических стелек, поддерживающих продольный свод стопы.
Хирургическое лечение
При значительном смещении или наличии крупных фрагментов в свежих случаях рекомендуется открытая репозиция и внутренняя фиксация. Фрагменты обычно фиксируются одним или двумя стягивающими винтами. После операции стопа иммобилизируется гипсовой шиной на протяжении 2 недель, которая затем переводится в циркулярную гипсовую повязку или меняется на ортопедический ботинок еще на 6 недель, по истечение которых нагрузка постепенно увеличивается до полной.
В несвежих случаях у некоторых пациентов на рентгенограммах можно видеть признаки формирования ложного сустава.
При ложном суставе показана операция, заключающаяся в иссечении несросшегося костного фрагмента и рефиксации сухожилия задней большеберцовой мышцы к подготовленному в теле ладьевидной кости ложу.
Для рефиксации сухожилия можно использовать шовные якоря или костные швы. Реабилитация в таких случаях аналогична случаям свежих реконструкций.
Переломы тела ладьевидной кости
Благодаря наличию прочных связочных структур, прикрепляющихся к ладьевидной кости стопы, переломы тела ладьевидной кости встречаются нечасто.
Наиболее распространенным механизмом таких повреждений, является прямая нагрузка в результате падения с высоты и приземления на стопу.
В результате такого механизма травмы могут формироваться самые различные варианты повреждений: от переломов без смещения до тяжелых переломо-вывихов с вторичными повреждениями клиновидных костей.
Врачи выделяют три типа переломов.
1 тип — это поперечный перелом ладьевидной кости с формированием фрагмента, составляющего менее 50% тела ладьевидной кости.
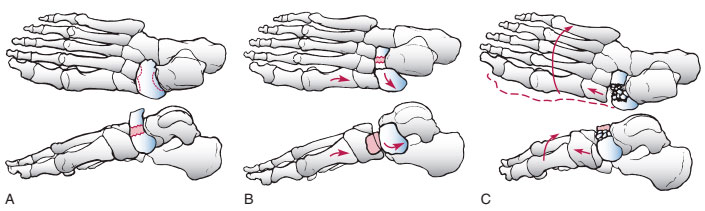
Классификация переломов тела ладьевидной кости. А, тип 1. В, тип 2. С, тип 3.
2 тип является самым распространенным типом переломов и характеризуется наличием поперечной линии перелома и значительным смещением отломков.
3 тип перелома характеризуется раздроблением тела ладьевидной кости. Крупные фрагменты при этом находятся в состоянии подвывиха или вывиха, что приводит к изменению нормального контура края стопы.
Пациенты обычно рассказывают об эпизоде травмы, механизм и сила которой могут вполне соответствовать наблюдаемому характеру перелома. Пациентов необходимо обследовать на предмет переломов других отделов стопы.
Наиболее частым механизмом травмы является падение с высоты.
При осмотре у многих пациентов даже в самых свежих случаях будет обращать на себя внимание выраженный отек стопы.
У некоторых пациентов с переломо-вывихами стопа будет в значительной степени деформирована.
Наиболее выраженная болезненность и кровоизлияния обычно локализуются в области среднего отдела стопы.
Пациентам выполняется рентгенография в трех проекциях, а в случаях выраженной деформации стопы — компьютерная томография.
При значительном смещении/вывихе как можно раньше должна быть предпринята попытка закрытой репозиции с последующей внешней иммобилизацией.
Подобные повреждения характеризуются выраженным отеком мягких тканей, поэтому стопе всегда следует придавать возвышенное положение. Нагрузка на стопу полностью исключается.
Лечение переломов ладьевидной кости стопы
Консервативное лечение
Переломы тела ладьевидной кости нередко сочетаются с подвывихами и вывихами, поэтому далеко не все из них можно лечить консервативно. Консервативное лечение показано пациентам, у которых по тем или иным причинам невозможно хирургическое лечение или которые не будут после операции передвигаться с опорой на оперированную ногу.
Хирургическое лечение
При выборе времени хирургического вмешательства следует принимать во внимание состояние пациента в целом и характер имеющегося у него повреждения.
При невправимых вывихах, открытых переломах, повреждении сосудов и нервов или мягких тканей, как правило, показано хирургическое лечение в экстренном порядке.
Первичной задачей таких операций является устранение вывихов костей и восстановление более или менее приемлемой формы стопы.
Это уменьшит отек мягких тканей и снизит вероятность развития некроза кожи или мягких тканей.
Фиксация костей и суставов может быть выполнена с использованием спиц Киршнера или аппаратов внешней фиксации.
Чрескожная фиксация является эффективным методом временной стабилизации свежих переломов и/или вывихов костей стопы.
Наружные фиксаторы обеспечивают б?льшую стабильность фиксации при переломах и нестабильных вывихах.
Окончательными методами лечения являются открытая репозиция и внутренняя фиксация пластинами и винтами.
Окончательная фиксация перелома возможно только после достаточного уменьшения отека, что определяется появлением «морщинок» на коже.
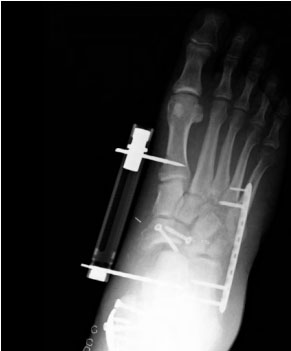
У данного пациента имел место перелом тела ладьевидной кости, а также размозжение костей наружного края стопы. На уровне латеральной колонны переломы фиксированы мостовидной пластиной, обеспечивающей возможность сохранения длины латеральной колонны. Перелом ладьевидной кости фиксирован стягивающими винтами, а для сохранения длины медиальной колонны и разгрузки ладьевидной кости использован наружный фиксатор.
Внутренняя фиксация на сегодняшний день считается золотым стандартом лечения переломов со смещением.
Результаты анатомичной репозиции переломов с их внутренней фиксацией лучше, чем при консервативном лечении.
Поэтому на сегодняшний день золотым стандартом лечения переломов ладьевидной кости является открытая репозиция и внутренняя фиксация во всех случаях, где это возможно, и как можно в более ранние сроки, когда позволит состояние мягких тканей. Такая тактика позволяет уменьшить риск деформации стопы, несращения перелома или развития остеонекроза ладьевидной кости.
Для фиксации фрагментов ладьевидной кости можно использовать мини-винты, а для внутрисуставных фрагментов — биодеградируемые винты. Разработаны ряд специальных пластин, обеспечивающих возможность введения винтов в ладьевидную кость в различных плоскостях.
Очень давно применяется такой метод лечения переломов ладьевидной кости, как артродез таранно-ладьевидного сустава. Артродез это замыкание и сращение близлежащих с ладьевидной костью суставов.
На сегодняшний день артродез в свежих случаях рекомендуется только при многооскольчатых переломах, которые невозможно синтезировать или удержать в нужном положении в связи с их выраженной нестабильностью.
Артродез является основным методом лечения в несвежих случаях после уже проведенного и оказавшегося неэффективным консервативного или оперативного лечения.
Артродез показан в случаях посттравматического артрита, деформации стопы вследствие неправильной консолидации перелома, при ложных суставах.
Реабилитация после операции
После операции на две недели стопа фиксируется задней гипсовой шиной. По истечении этого периода выполняется контрольный осмотр, снимаются швы и еще на 4 недели накладывается циркулярная гипсовая или полимерная повязка.
Через 6 недель после операции выполняется контрольная рентгенография, гипсовая повязка меняется на ортопедический ботинок, однако нагрузка на стопу по-прежнему не разрешается до 8-10 недель после операции.
Полная нагрузка допускается через 12 недель после операции при условии наличия рентгенологических признаков сращения перелома и отсутствия укорочения медиальной колонны (внутреннего края) стопы.
Осложнения
Осложнения при хирургическом и консервативном лечении переломов ладьевидной кости встречаются достаточно часто.
Наиболее вероятны такие осложнения, как частичный аваскулярный некроз ладьевидной кости, ложный сустав, укорочение медиальной колонны стопы, посттравматический артрит, остеонекроз ладьевидной кости.
Некоторые из этих поздних осложнений нередко остаются бессимптомными, а другие, наоборот, достаточно сложно поддаются лечению.
Задачами лечения являются восстановление опорной функции стопы и избавление пациента от боли.
При наличии остеонекроза или несращения небольшого фрагмента ладьевидной кости этот фрагмент можно просто иссечь.
Многим же пациентам в связи с развитием посттравматического артроза и деформации будет показан артродез.
Артродезированию должны подвергаться только измененные суставы стопы. Число и локализация артродезируемых суставов варьируют от изолированного таранно-ладьевидного или ладьевидно-клиновидного артродеза до таранно-ладьевидно-клиновидного, трех- или четырехсуставного артродеза.
При артродезировании особое внимание должно уделяться восстановлению длины медиальной колонны и высоты продольного свода стопы.
Стрессовые переломы ладьевидной кости
Стрессовые переломы ладьевидной кости впервые описаны у легкоатлетов Эти переломы встречаются на самом деле не так уж редко и чаще у спортсменов.
Механизмом повреждения, как и при других стрессовых переломах, является избыточная физическая нагрузка.
Пациенты обычно рассказывают о постепенном развитии болевого синдрома в среднем отделе стопы или по передней поверхности голеностопного сустава, который четко определеить невозможно.
Некоторые пациенты описывают дискомфорт или болезненность на тыле стопы или в области продольного свода при физической активности.
Риск развития подобных переломов выше у пациентов с полой стопой. Крайне важна своевременная диагностики таких повреждений у спортсменов, поскольку в противном случае высок риск смещения фрагментов ладьевидной кости.
Диагностика переломов
Первичное обследование пациента с подозрением на стрессовый перелом ладьевидной кости включает рентгенограммы в положении стоя Однако стоит отметить, что рентгенограммы при усталостных переломах ладьевидной кости, особенно в свежих случаях, нередко оказываются неинформативными.
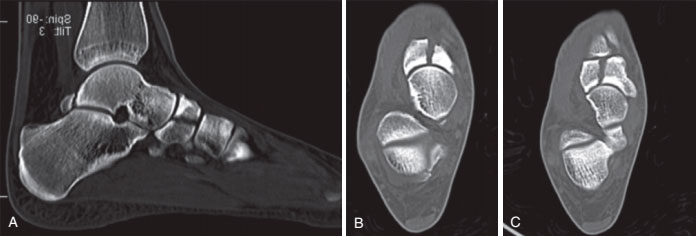
Рис. А, Сагиттальный КТ-срез пациента со стрессовым переломом ладьевидной кости. В и С, КТ-срезы этого же пациента.
Если на рентгенограммах никаких изменений не обнаруживается, может быть назначена сцинтиграфия, однако ввиду ее высокой стоимости и длительности, более оптимальным и доступным в большинстве случаев методом исследования может оказаться компьютерная томография.
КТ позволяет оценить характер перелома и степень смещения.
Лечение и результаты
Отмечаются определенные сложности в лечении стрессовых переломов ладьевидной кости. Во многих случаях эффективным оказалось консервативное лечение, некоторым требуется операция.
Важным является предотвратить смещение фрагментов при стрессовых переломах ладьевидной кости.
Для этого мы рекомендуем отстранять спортсменов от занятий спортом.
ри отсутствии смещения рекомендуют иммобилизацию и исключение нагрузки в течение 6-8 недель. Частота несращений после такой иммобилизации и 6-недельной реабилитации с постепенным возвращением к физической активности невысока.
При переломах со смещением Torg et al и Hunter рекомендовали выполнять открытую репозицию и внутреннюю фиксацию перелома.
Техника операции, включает открытый доступ к ладьевидной кости, ее открытую репозицию и фиксацию стягивающим винтом.
При наличии дефицита кости между фрагментами дефект заполняется аутокостью.
После операции нагрузка на стопу исключается на срок 6-8 недель, возможна иммобилизация стопы короткой гипсовой шиной.
При появлении рентгенологических признаков консолидации пациентам разрешают дозированно нагружать ногу в ортопедическом ботинке.
К физическим нагрузкам/занятиям спортом пациенты обычно возвращаются через 12 недель после операции.
В случаях полой деформации стопы лечение включает использование амортизирующих стелек.
Основным критерием возвращения пациентов к нагрузке и занятиям спортом является отсутствие боли.
Осложнения
Основным осложнением стрессовых переломов ладьевидной кости является замедленная консолидация или несращение.
Частота несращений при хирургическом лечении этих переломов достигает 20%.
Однако отмечаются проблемы с заживлением этих переломов и при консервативном лечении.
При несращении перелома пациенты будут продолжать жаловаться на боль. На рентгенограммах обычно будет виден промежуток между фрагментами, а иногда их полное расхождение фрагментов.
Источник