Особенности лечения огнестрельных переломов костей
Стандартная ПХО костно-мышечной раны включает в себя широкое рассечение и иссечение поврежденных тканей с удалением всех свободно лежащих (не связанных с мягкими тканями) костных отломков.Рана оставляется зияющей для обеспечения хорошего оттока отделяемого.
Хирургическая обработка при огнестрельных переломах костей на этапе оказания КХП должна быть сберегательной, а обработанная рана оставляется открытой. В завершение вмешательства обязательно следует осуществлять лечебно-транспортную иммобилизацию.
Лечебно-транспортной иммобилизацией переломов длинных костей называется временная иммобилизация костных отломков в фиксационном режиме (т.е. без тщательной репозиции) стержневыми аппаратами внешней фиксации либо спицевыми аппаратами упрощенной конструкции. Основное предназначение лечебно-транспортной иммобилизации при огнестрельных переломах в военно-полевой хирургии – надежное и прочное обездвижение костных отломков поврежденной конечности для обеспечения безопасной транспортировки раненого на следующий этап эвакуации, предупреждения развития травматического шока, профилактики раневой инфекции и создания
благоприятных условий для заживления раны. Вторым показанием к лечебно-транспортной иммобилизации являются тяжелые сочетанные ранения и травмы, когда временная и нетравматичная иммобилизация переломов позволяет сделать раненого мобильным, предупреждает развитие жизнеугрожающих последствий и осложнений травм (респираторного дистресс-синдрома, жировой эмболии, застойной
пневмонии и др.).
Наиболее удобны для лечебно-транспортной иммобилизации стержневые аппараты внеочагового остеосинтеза. В отличие от спицевых систем, они более просты в использовании, не требуют дополнительных приспособлений для наложения, а продолжительность остеосинтеза не превышает 15–20 мин. Слабой их стороной является
недостаточная жесткость фиксации, что требует дополнительной иммобилизации при нагрузке на конечность и не позволяет использовать их как окончательный вариант лечения.
В настоящее время военно-медицинской службой ВС РФ принят на снабжение, начиная с этапа оказания квалифицированной медицинской помощи, комплект универсальных стержневых аппаратов и хирургических устройств – комплект для лечения сочетанных травм КСТ-1. Преимущества применения стержневых аппаратов КСТ-1 в
военно-полевых условиях очевидны – они позволяют произвести лечебно-транспортную иммобилизацию любых переломов длинных трубчатых костей.
Методика применения стержневых аппаратов КСТ-1. Остеосинтез проводится без использования специальных устройств на обычноммоперационном столе или реанимационной кровати. Выполняетсямпредварительная сборка несущей конструкции аппарата с учетом анатомических особенностей фиксируемого сегмента, характера повреждения мягких тканей, вида перелома. Вводятся резьбовые стержни.мПеред введением стержня скальпелем осуществляется прокол кожими при помощи троакара формируется канал до упора в кость. На сегментах конечностей с большим массивом мягких тканей направлениемканала определяется с помощью введения длинных инъекционныхмигл до упора в кость. Стилет троакара извлекается, сверлом диаметром
3,8 мм просверливаются оба кортикальных слоя кости. Через тубус троакара вкручивается стержень с кортикальной нарезкой до тех пор, пока его свободный конец не выйдет за пределы второго кортикального слоя на 3–5 мм. При введении стержней со спонгиозной нарезкой в метаэпифизы длинных костей или кости таза для формирования костных каналов может использоваться шило диаметром 3–3,5 мм. При этом сквозного проведения стержня не требуется. Выполняется соединение стержней с предварительно собранной несущей конструкцией аппарата. Все соединительные элементы должны быть расслаблены для обеспечения максимальной подвижности узлов аппарата. Проводится одномоментная ручная тракция по оси конечности, задача точной репозиции на данном этапе лечения не ставится. Стержни жестко фиксируются в аппарате путем закручивания всех гаек.
Среди методов лечебной иммобилизациипри переломах костейразличаются: скелетное вытяжение, гипсовые повязки, внеочаговый остеосинтез и погружнойостеосинтез (накостный, внутрикостный).
Скелетное вытяжение в настоящее время не может рассматриваться как окончательный метод лечения при огнестрельных переломах и должно использоваться только в период предоперационной подготовки.
Гипсовая повязка сохраняет свое значение как метод лечения неполных, простых полных переломов без смещения костных отломков, при этом обязательным условием является ограниченный характер повреждения мягких тканей.
Внеочаговый чрескостный остеосинтез аппаратами Г.А. Илизарова или спице-стержневыми компрессионно-дистракционными аппаратами в настоящее время является основным методом лечения огнестрельных переломов длинных трубчатых костей конечностей, особенно с обширным повреждением мягких тканей. Стержневые
аппараты в качестве окончательного метода лечения использовать нецелесообразно – ввиду недостаточной жесткости фиксации и невозможности проводить этапную коррекцию положения отломков. Все виды внутреннего остеосинтеза при огнестрельных переломах противопоказаны из-за угрозы развития ИО и могут применяться только у отдельных раненых после неосложненного заживления раны и
на фоне удовлетворительного общего состояния. Внутренний остеосинтез проводится не ранее 10 сут. после окончательного заживления раны под прикрытием рациональной антибиотикопрофилактики.
С учетом большого количества методов лечения переломов длинных трубчатых костей (при этом каждый метод имеет свои достоинства и недостатки) и стремления к улучшению исходов лечения в последнее время все больше сторонников завоевывает тактиказапрограммированного многоэтапного хирургического лечения переломов
костей конечностей.
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2019-05-25
Нарушение авторских прав и Нарушение персональных данных
Источник
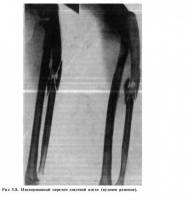 11.01.2016
11.01.2016
Особенности хирургического лечения огнестрельных переломов плечевой кости
Лечение боевых повреждений плечевой кости является сложной хирургической проблемой,так как наряду с общими для огнестрельных переломов закономерностями клинического течения отмечается чрезвычайная сложность данных ранений, высокая частота повреждений сосудов и нервов, обширность дефектов плечевой кости и мягких тканей, высокая частота
гнойно-некротических осложнений.
Лечение боевых повреждений плечевой кости является сложной хирургической проблемой,так как наряду с общими для огнестрельных переломов закономерностями клинического течения отмечается чрезвычайная сложность данных ранений, высокая частота повреждений сосудов и нервов, обширность дефектов плечевой кости и мягких тканей, высокая частота
гнойно-некротических осложнений .
Проведен морфологический и рентгенологический анализ лечения и исходов лечения у 123 раненых с огнестрельными переломами плечевой кости, находившихся на лечении в Главном военном клиническом госпитале им. Н.Н. Бурденко.
По виду ранящего снаряда преобладали пулевые ранения — 68,3%, 23,5% составили осколочные, 4,9% — осколочно-взрывные, 7,3% -взрывные. По локализации наиболее многочисленными являлись переломы в средней трети
плечевой кости — 62,6%,в то время как повреждения нижней трети составили 20,4%, в верхней трети -17,0%.
По степени разрушения плечевой кости раненые распределились следующими образом:34,1% переломов были оскольчатыми, 29,3% -многооскольчатыми, 14,7% составили первичные дефекты плечевой кости протяженностью
до 20 см, 21,9% не сопровождались обширными разрушениями костной ткани. В 55,3% огнестрельных переломов имели место обширные повреждения мягких тканей плеча. Характерной отличительной особенностью современных
ранений плеча являются сопутствующие переломам повреждения магистральных сосудов и нервов. Ранения плечевой артерии достигали 8,1%. Статистический анализ выявил преобладание ранений лучевого нерва — 22,3%, в то время как повреждения локтевого нерва составили 5,7%, срединного — 3,2%,двух и более нервов -4,3%.
31% всех поступивших имели сочетанные и множественные повреждения, что не могло не повлиять на хирургическую тактику и результаты лечения.
Исследования подтвердили, что единственным эффективным методом лечения огнестрельных переломов плечевой кости является первичная хирургическая обработка , от качества и полноты которой зависит дальнейшая судьба раненого. На этапе квалифицированной помощи первичная хирургическая обработка проведена у 43% раненых с огнестрельными переломами плечевой кости. У 3% первичная хирургическая обработка не проводилась.
Проведение первичной хирургической обработки требует неукоснительного и скрупулезного соблюдения основополагающих принципов,от которых в большой степени зависит окончательный результат лечения. Прежде всего, первичная хирургическая обработка должна проводиться только после выведения раненого из шока, адекватного восполнения кровопотери и коррекции циркуляторных и метаболических нарушений. До этого может быть выполнена
только остановка наружного кровотечения любыми простейшими и малотравматичными способами.
В отличие от первичной хирургической обработки при массовом одномоментном поступлении значительного количества раненых, данное вмешательство в локальных военных конфликтах направлено не только на спасение жизни и предотвращение инфекционных осложнений, но и на восстановление полноценной функции и создании условий для последующих реконструктивных вмешательств. В этих условиях первичная хирургическая обработка на этапе
специализированной медицинской помощи должна являться сложным реконструктивно- восстановительным вмешательством, основными элементами которого при огнестрельных переломах плечевой кости должны быть: рациональный доступ, ревизия поврежденных анатомических структур, иссечение только явно нежизнеспособных тканей, фасциотомия всех фасциальных пространств плеча, восстановление целостности магистральных сосудисто-
нервных пучков, проточно-аспирационное дренирование и эффективная иммобилизация отломков гипсовой повязкой.
Опыт лечения огнестрельных переломов плечевой кости свидетельствует о необходимости максимально бережного отношения к костным тканям, так как излишний радикализм приводит к формированию костных дефектов, требующих чрезвычайно длительного лечения и в конечном счете приводящих к неблагоприятным функциональным результатам. Первичный внеочаговый остеосинтез должен применяться по строгим показаниям: при ранениях, сопровождающихся обширными повреждениями мягких тканей плеча, многооскольчатых переломах и костных дефектах, при одновременном восстановлении магистральных сосудов и нервов подготовленными специалистами, при наличии соответствующих сил и средств медицинской службы.
Однако, как показывает опыт, даже в локальных военных конфликтах, сложные условия медико-тактической обстановки, отсутствие необходимого количества квалифицированных травматологов и оснащения, тяжелое общее состояние
раненых, далеко не всегда позволяет выполнить исчерпывающее первично-реконструктивное вмешательство. В этих случаях, после восполнения кровопотери, выведения из шока, оказания квалифицированной хирургической помощи, временного сосудистого протезирования,дренирования и адекватной иммобилизации,раненые эвакуируются на этап специализированной помощи, где при наличии опытных специалистов и необходимых сил и средств, осуществляется как одномоментное реконструктивное лечение, так и многоэтапное. В 64,2% раненые из рассматриваемой группы подвергались повторной хирургической обработке, целью которой было исправление дефектов, допущенных на предыдущих этапах.
Серьезной хирургической проблемой является лечение повреждений магистральных сосудов и нервов при ранениях плеча. Принципиальным является положение о том, что следует стремиться к максимально полному восстановлению
всех поврежденных сосудов и нервов, что способствует значительному улучшению течения раневого процесса и существенно увеличивает шансы раненого на благоприятный результат лечения. При этом следует применять все
имеющиеся в арсенале современной хирургии методы, включая первичный шов магистральных нервов плеча, первичный шов и аутовенозную пластику плечевой артерии и т.д. Транспозиция и шов нервных стволов плеча выполнялись в 94% случаев, что составило 29,3% от всех раненых, шов плечевой артерии в 2,5%, причем данные оперативные вмешательства выполнялись независимо от сроков, прошедших после ранения.
Среди применявшихся хирургических методов лечения раненых с огнестрельными переломами плечевой кости следует отметить широкое применение различных видов свободной и несвободной костной пластики, а также их сочетания друг с другом, которые использовались в программе комплексного реконструктивного лечения огнестрельных переломов плечевой кости в 60,2% случаев, как правило, при пост-огнестрельных дефектах плечевой кости, ложных суставах и замедленной консолидации. Свободный костный аутотрансплантат, как правило,сочетался с аутоостеопластикой по методике Илизарова.
Для замещения обширных дефектов мягких тканей плеча в 35% случаев применялись различные виды свободной и несвободной кожной пластики, в том числе филатовским стеблем и итальянской пластикой.Во всех случаях целесообразно закрытие ран с помощью полнослойных лоскутов, что создает наилучшие условия для неосложненного течения раневого процесса и хороших функциональных результатов.
Огнестрельные дефекты сочленяющихся поверхностей плечевой кости одинаково часто являлись как первичными, так и ятрогенными,вследствие грубой излишне радикальной хирургической обработки. Подобные дефекты потребовали проведения чрезвычайно сложного многоэтапного хирургического лечения, включающего в себя в ряде случаев эндопротезирование. В шести случаях выполнено эндопротезирование локтевого сустава и в четырех -плечевого.
Как уже подчеркивалось ранее, одним из основных видов лечебной иммобилизации при огнестрельных переломах плечевой кости была и остается глухая гипсовая повязка, которая с успехом применялась в 44,7% до окончательной
консолидации отломков. В 54,6% выполнялся внеочаговый остеосинтез, как по первичным показаниям (1,5%), так и в ходе последующего лечения (53,1%). Применение внутреннего остеосинтеза проводилось у одного раненого на предыдущем этапе и оказалось неудачным, вследствие развития остеомиелита плечевой кости.
Тяжесть огнестрельных переломов плечевой кости и сопутствующих повреждений в 62,4% случаев обусловили осложненный характер их клинического течения. Нагноение мягких тканей отмечалось в 18,7%, огнестрельный остеомиелит — в 13,8%, ложные суставы плечевой кости -в 15,4%. У 14,5% раненых отмечено сочетание вышеуказанных осложнений. Использование вышеизложенных тактических подходов, сочетающих максимально бережное отношение к
поврежденным тканям со стремлением к полному восстановлению поврежденных анатомических структур плеча, позволило добиться возвращения в строй 49,6% раненых.
Таким образом, хирургическое лечение современных огнестрельных переломов плечевой кости является сложной многоплановой клинической проблемой, требующей для своего решения преемственности в действиях хирургов всех
уровней, единого понимания всеми звеньями медицинской службы военно-полевой хирургической доктрины, заключающейся в использовании современных щадящих органосохраняющих первично-реконструктивных методов лечения, применяемых в специализированном лечебном учреждении при наличии квалифицированных кадров и соответствующих сил и средств.
Теги: ранение, плечо, кость
234567
Начало активности (дата): 11.01.2016 16:18:00
234567
Кем создан (ID): 645
234567
Ключевые слова:
огнестрельный перелом, плечевая кость, лечение
12354567899
Источник
При лечении огнестрельных переломов костей широко применяют консервативные методы обездвиживания отломков (гипсовая повязка, репозиция и гипсовая повязка, скелетное вытяжение, лечебные шины и др.). Только при неэффективности или невозможности их применения прибегают к методам внутреннего металлического или чрескостного остеосинтеза аппаратами. Чрескостный остеосинтез на этапе специализированной помощи может найти применение в 20% случаев огнестрельных ранений длинных трубчатых костей и суставов. К этому методу особенно часто прибегают при наличии гнойных осложнений.
Чрескостная фиксация отломков при огнестрельных переломах предполагает соблюдение общих принципов его применения. Однако следует учитывать и некоторые особенности методики и послеоперационного лечения при этом виде повреждений. Наиболее удобной и эффективной моделью при лечении огнестрельных переломов костей является аппарат «Синтез». Последнее объясняется его конструктивными особенностями, позволяющими не только сопоставить отломки и надежно их обездвижить, но также простотой и быстротой его наложения, возможностью проведения повторной хирургической обработки раны, шва сосудов и нервов. При наличии гнойных осложнений можно без трудностей перемещать или заменять спицы. Аппарат позволяет обездвиживать отломки при околосуставных переломах, сохраняя подвижность в суставе. Как известно, открытые огнестрельные переломы костей отличаются от открытых неогнестрельных переломов большей тяжестью, значительной зоной разрушения, первичным и вторичным некрозом не только мягких тканей, но и костной ткани, частым микробным загрязнением раны. Все это создает благоприятные условия для развития гнойных осложнений. Позднее поступление раненых на этап специализированной помощи усугубляет имеющиеся трудности. Поэтому часто специализированную помощь раненым в конечности оказывают при начальных или при уже развившихся гнойных осложнениях.
Перед травматологом-ортопедом стоит задача общего лечения раненого, лечение огнестрельного перелома и проведения эффективных мероприятий по предупреждению или лечению инфекционных осложнений. Поэтому лечение раненых с огнестрельными переломами костей конечностей должно включать следующий комплекс мероприятий:
1) общее лечение пострадавшего; возмещение кровопотери, профилактика и лечение шока;
2) первичная или повторная хирургическая обработка раны с элементами восстановительной хирургии;
3) шов магистральных сосудов и нервов;
4) профилактика и лечение инфекционных осложнений;
5) репозиция и обездвиживание отломков с коррекцией их положения, а при необходимости и восстановление длины сегмента.
Разумеется, в зависимости от общего состояния раненого, вида перелома и осложнений осуществляют различный объем специализированной помощи.
Применение чрескостной фиксации аппаратами проводят при:
1) раздробленных, многооскольчатых переломах длинных трубчатых костей, когда другие методы фиксации неэффективны;
2) огнестрельных ранениях с дефектом на протяжении костей;
3) огнестрельных переломах длинных трубчатых костей, осложненных нагноением или остеомиелитом;
4) внутри- и околосуставных тяжелых раздробленных переломах костей.
Наиболее часто метод находит применение при огнестрельных переломах костей голени, в нижней трети бедра и реже — на более высоких его уровнях, плече и совсем редко — на предплечье.
При наложении аппарата спицы проводят через нетравмированные участки конечности, а также вне зоны расположения гнойных очагов, ран, свищей и затеков.
С целью более радикальной хирургической обработки и успешного закрытия раны, а также в интересах шва сосудов и нервов, отломки временно смещают по длине (укорочение сегмента). В этом положении костные фрагменты фиксируют аппаратом. В послеоперационном периоде, начиная с 10—12-го дня, проводят микродистракцию, сопоставляют отломки и восстанавливают нормальную длину сегмента. Такая хирургическая тактика позволяет временно получить «избыток» мягких тканей и прикрыть костные отломки здоровыми мышцами. В конечном итоге это обеспечивает благоприятное течение раневого процесса и предупреждение гнойных осложнений.
С.С. Ткаченко
Опубликовал Константин Моканов
Источник