Открытые переломы костей и открытые повреждения суставов
Описание раздела
Перелом сустава – это повреждение образующих его костей внутри суставной капсулы. Происходит нарушение функционирования — возникают неподвижность (анкилозы) или ограничение подвижности (контрактуры). Если это перелом сустава конечности, не исключено ее укорочение в будущем при неудачном лечении.
К причинам внутрисуставных переломов относятся падения, внезапные удары, аварии, различные несчастные случаи. Проявляются болью, отеком, гемартрозом. Диагноз выставляется с учетом жалоб, рентгенологических исследований, в неясных случаях используются данные томографии – компьютерной (КТ) и магнитно-резонансной (МРТ). Лечение — оперативное или консервативное.
Анатомия сустава и его изменения при переломе
В патологический процесс вовлекаются все составляющие компоненты сустава: образующие его кости, хрящ, наружные и внутренние связки, сама капсула. Переломам подвержены любые суставы: крупные и мелкие, при этом локализация повреждений разнообразна. Сустав обладает функцией шарнира.
При переломе нарушается целостность:
- суставной сумки, ограниченной капсулой;
- поверхности костей, образующих сустав, если есть смещение отломков хотя бы одной из них;
- хряща, на котором появляется линия излома;
- сосудов, поврежденных при травме (происходит скопление крови в полости сустава – гемартроз).
Виды переломов
Существует условная классификация переломов суставов, составленная с учетом многих факторов. С ее помощью определяются следующие виды травматических повреждений:
- закрытый перелом — нарушается структура кости внутри сустава, при этом отсутствуют внешние изменения на коже: нет раны, кость не видна;
- открытый — через поврежденную кожу просматриваются или выступают обломки кости. Такие переломы опасны занесением инфекции с дальнейшим гнойным воспалением;
- полный — когда от кости отделяется ее часть;
- неполный — это трещины, разможжение хряща суставной поверхности и кости;
- оскольчатый перелом: со смещением костных отломков и без их смещения;
- травматический — результат воздействия в течение короткого промежутка времени мощного внешнего фактора;
- патологический — итог болезней суставов, развивается постепенно и незаметно.
На лечение оскольчатого внутрисуставного перелома и внутрисуставного перелома со смещением требуется много времени, усилий и внимания, из-за возможных тяжелых осложнений.
Самые опасные внутрисуставные повреждения
Внутрисуставные переломы классифицируются по их локализации и опасности для человека, сложности лечения.
Особенно опасны внутрисуставные переломы:
- колена;
- локтя;
- большеберцовой и лучевой костей.
Они тяжело лечатся в связи с затрудненным кровообращением в местах перелома. Повышенная опасность повреждений локтевого и коленного суставов связана с их конфигурацией.
Внутрисуставные переломы пальцев, лучевой и большеберцовой костей легче излечиваются, поскольку они быстрее срастаются и реже осложняются ограничением функций.
Фазы срастания переломов
Весь процесс срастания перелома сустава продолжается в течение нескольких месяцев и проходит 4 фазы. На местах повреждения образуются хрящевые и костные мозоли.
Катаболическая фаза
Длительность – от 7 до 10 дней. В этот период развиваются:
- асептическое (без участия патогенов) воспаление мягких тканей;
- кровоизлияние в полость сустава (гемартроз);
- нарушение тканевого кровообращения вследствие застойных явлений;
- интоксикация – отравление попавшими в кровь токсинами, которые образовались при асептическом воспалении (высокая температура, слабость, головные боли, резкое ухудшение общего состояния);
- некроз тканей (отмирание) в месте разлома.
Признаков срастания поврежденных костей в этой фазе не наблюдается.
Дифференциальная фаза
Продолжительность – 1-2 недели. В это время в месте перелома начинаются процессы формирование хрящевой мозоли:
- вырабатываются в большом количестве основной компонент хряща (хондроитинсульфат);
- синтезируются волокна коллагена, придающие упругость кости и хрящу.
Первично-аккумулятивная фаза
Длится от 2 недель до 1,5 месяцев. На этом этапе происходит:
- образование сосудистой сети будущей костной мозоли за счет усиленного прорастания капилляров;
- ускоренный синтез кальция (основного минерала кости) и других микроэлементов (кремния и магния);
Происходит формирование первичной костной мозоли: органические реакции соединения кальция с коллагеном и хондроитинсульфатом, являющимся главной составной частью хряща.
Фаза минерализации
На протяжении 2-4 месяцев в результате многочисленных биохимических реакций кристаллизуется костная мозоль – происходит так называемая первичная минерализации кости, за ней следует вторичная минерализация: срастание перелома полностью завершается.
Первичное сращение без образования мозоли
Не каждый перелом заканчивается образованием костной мозоли. При условии тщательного и плотного сопоставления поверхностей костных отломков по линии излома и создания их полной неподвижности, а также при сохранении или быстром восстановлении кровообращения в месте повреждения (при проведении остеосинтеза) происходит так называемое первичное сращение. В этом механизме не участвуют хрящевая и фиброзная ткани. На рентгенограмме отсутствует костная мозоль, и линия перелома не определяется.
Сроки заживления зависят от нескольких факторов, среди них играет роль:
- возраст пациента;
- состояние его здоровья;
- вид, локализация, причины перелома.
Причины
Выделяют внутрисуставные переломы, возникающие:
- при травмах (к ним относятся бытовые, спортивные, производственные);
- в результате дорожно-транспортных аварий;
- при падениях с высоты.
В результате высокой хрупкости костей у детей и имеющегося выраженного остеопороза у пожилых, суставы поражаются с большой легкостью. Чаще всего у людей в возрасте после 60 лет ломаются плечевые (при падении на вытянутую руку) и бедренные суставы.
У детей от 3 лет и молодых людей до 30 лет поражаются локтевые суставы. Причины – падение на согнутую руку или на ладонь прямой руки. Переломы коленей развиваются при падении на них или при резком ударе по голени напряженной ноги — это травма спортсменов.
Симптомы
Первыми проявлением и главной жалобой пациента при переломе сустава является боль. При осмотре определяются следующие симптомы:
- невозможность движения в полном объеме;
- отечность сустава;
- деформация;
- гемартроз (сустав увеличен, определяется сглаженность его контуров);
- положительный симптом осевой нагрузки: при надавливании на сустав сверху вниз ощущается резкая боль;
- крепитация (треск) при пальпации;
- асимметрия сустава при наличии смещения обломков.
Какой врач занимается лечением переломов сустава?

Самолечением заниматься не рекомендуется из-за вероятных осложнений.
Если произошла травма, после которой появилась боль в суставе и его изменения, необходимо обратиться к травматологу — врачу, который занимается диагностикой, лечением и профилактикой повреждений опорно-двигательной системы. Без его консультации лечение будет неэффективным.
При наличии сопутствующих осложнений может понадобиться помощь ангиохирурга, невропатолога. При некоторых видах переломов может возникнуть воспалительный процесс с сопутствующими признаками интоксикации. В таких случаях к консультации привлекается специалист соответствующей смежной специальности.
Диагностика
Для уточнения диагноза и дифференциальной диагностики с другими повреждениями (чаще всего — с травматическим вывихом) травматолог назначает:
- рентгеновский снимок сустава в 2 проекциях;
- КТ или МРТ с целью определения плоскости излома и расположения отломков в сложных случаях;
- пункцию сустава при неясном диагнозе — в исследуемом содержимом обнаруживается кровь и капли жира, свидетельствующие о внутрисуставном переломе;
- УЗИ околосуставных мягких тканей;
- артроскопия (артро – сустав, скопио – смотреть) — универсальная хирургическая процедура, которую используют для диагностики и лечения суставов. Относится к малоинвазивным методам (операция без разреза), в диагностических целях проводится в неясных случаях, когда исчерпаны все варианты обследования (КТ, МРТ, УЗИ, рентген), но проблема неясна. С помощью артроскопа – специального аппарата с окуляром (разновидность эндоскопа), через прокол сустав осматривают изнутри и оценивают хрящевые поверхности и состояние костей.
Лечение
Для лечения используется оперативный и консервативный методы. Из традиционных способов лечения чаще всего применяется оперативный – при смещении отломков (металлоостеосинтез). Костные осколки тщательно сопоставляются и надежно скрепляются специально разработанными для этих целей винтами, спицами, шпильками.
В некоторых случаях назначается скелетное вытяжение по длине кости. Это позволяет в короткие сроки удалить образовавшееся в результате перелома смещение отломков.
При многооскольчатом повреждении головки кости, применяется эндопротезирование — замена ее на искусственную.
Артроскопия может использоваться не только с диагностической целью, но и для лечения — извлечения мелких осколков и скопившейся крови, при разрыве связок, сухожилий, мениска.
В настоящее время – это самая универсальная и щадящая операция без надреза, которую можно проводить на любых суставах при любой их патологии без риска для пациента и с короткими реабилитационными сроками. Через один прокол вводится оптическая система в полость сустава, через второй (при необходимости – третий) – вводится инструментарий для хирургических манипуляций.
Консервативное лечение: иммобилизация гипсовой повязкой — она накладывается лишь при простом переломе без смещения и осколков. При внутрисуставных повреждениях сроки фиксации стараются сокращать с целью предотвращения осложнений.
Осложнения и их профилактика
Осложнениями при переломах суставов являются:
- гипотрофия (или атрофия) – снижение мышечной массы;
- контрактуры — ограничение подвижности;
- анкилозы — неподвижность;
- деформирующий остеоартроз (ДОА) – дегенеративно-дистрофическое поражение хряща, костной ткани, всех элементов сустава, приводящее со временем к образованию костных наростов – остеофитов, ограничению движений и болям.
Для успешного лечения и профилактики осложнений необходим как можно более ранний двигательный режим. С этой целью используется массаж и специальные комплексы лечебной гимнастики. Курс упражнений подбирается врачом индивидуально, проводится обучение и первые занятия – под наблюдением специалиста. В дальнейшем пациент может самостоятельно заниматься лечебной физкультурой, четко придерживаясь инструкций.
Для предотвращения осложнений в виде мышечной гипотрофии или атрофии, образования ложного сустава, а также для ускорения срастания костей нужно соблюдать определенный режим питания. Помимо белка, который является важным строительным материалом для мышечной ткани, необходимы в больших количествах витамины, кальций и другие минералы.
Поэтому пища должна содержать много белка (мясо, рыба, яйца), витаминов и микроэлементов (фрукты, овощи). Дополнительно рекомендуется принимать специальные витаминные комплексы и кальций (не менее 1,5 гр в день), поскольку пищевые продукты не покрывают полностью потребности организма в них в этот период. Конкретные препараты, дозировку и длительность приема порекомендует врач.
Переломы разных сочленений костей и локализаций имеют свои особенности механизма повреждения, течения и клинических проявлений, зависящие от многих факторов. В каждом случае диагностика и методы лечения выбираются индивидуально, с учетом конкретной специфики. Для получения положительных результатов важно своевременно обратиться к травматологу и выполнять все его рекомендации.
Показать весь текст
Источник
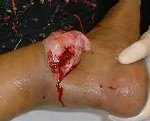
Открытый перелом – перелом с повреждением кожных покровов, реже слизистой оболочки, при котором существует сообщение между областью перелома и внешней средой. Чаще наблюдаются открытые переломы костей конечностей. Травма сопровождается болью, отеком и деформацией. В области повреждения имеется рана, иногда в ней просматриваются отломки костей. Диагноз выставляется на основании клинических признаков и результатов рентгенографии. Лечение обычно комбинированное: ПХО раны с последующей иммобилизацией, после заживления раны возможен вне- или внутриочаговый остеосинтез.
Общие сведения
Открытый перелом – повреждение кости, при котором область перелома сообщается с внешней средой через рану на коже или слизистой оболочке. Составляет 8-10% от общего числа повреждений скелета. Может возникать в результате падений, ударов, автодорожных происшествий, техногенных и природных катастроф. При высокотравматичных повреждениях часто наблюдаются сочетания с другими травмами: закрытыми переломами костей туловища и конечностей, тупой травмой живота, ЧМТ, повреждением грудной клетки и т. д.
Открытые переломы относятся к категории сложных повреждений, поскольку при таких травмах резко возрастает риск инфицирования всех элементов кости с развитием острого остеомиелита и других осложнений. Нередко возникают затруднения при фиксации отломков, что связано с необходимостью сохранить доступ к ране для проведения перевязок, а также невозможностью выполнить плановый очаговый остеосинтез до полного заживления раневой поверхности. Лечение открытых переломов осуществляют специалисты в области травматологии.
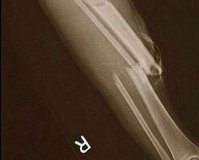
Открытый перелом
Классификация
С учетом особенностей повреждения кожи выделяют два вида открытых переломов: первично открытый – возникший в момент травматического воздействия и вторично открытый – образовавшийся через некоторое время после травмы в результате смещения отломков и повреждения кожных покровов фрагментом кости (например, при неправильной транспортировке). Как правило, при первично открытых переломах наблюдаются раны большей площади, нередко – сильно загрязненные, с инородными телами (кусочками одежды, песком, землей, и т. д.). Для вторично открытых переломов характерно наличие небольшой ранки с выстоящим из нее концом отломка кости. Обильные загрязнения раневой поверхности наблюдаются редко, инородные тела в ране отсутствуют.
В клинической практике применяется классификация О.Н. Марковой и А.В. Каплана, в которой для обозначения размера и степени повреждения используют систему цифр и букв:
- I – размер раны до 1,5 см.
- II – размер раны 2-9 см.
- III – размер раны более 10 см.
- А – перелом с незначительным ограниченным повреждением мягких тканей. Жизнеспособность мягких тканей сохранена или незначительно нарушена.
- Б – перелом с повреждением мягких тканей средней степени тяжести. Наблюдается частичное или полное нарушение жизнеспособности тканей в ограниченной зоне.
- В – перелом с тяжелым повреждением мягких тканей и нарушением их жизнеспособности на значительном протяжении.
Кроме того, в данную классификацию дополнительно введен тип IV, обозначающий переломы с крайне тяжелым повреждением тканей: размозжением, раздавливанием, раздроблением и нарушением целостности магистральных артерий.

Возможно, здесь скрыты шокирующие фото медицинских операций
Открытый перелом
Общие особенности
Все открытые переломы считаются бактериально загрязненными. Микробная инвазия раны может стать причиной целого ряда осложнений: анаэробного, гнилостного, гнойного, а также развития столбняка. Вероятность возникновения инфекционных осложнений увеличивается при ослаблении иммунитета, нарушениях местного кровообращения, наличии нежизнеспособных тканей и обширных повреждениях. Особенно опасны в этом смысле огнестрельные переломы, поскольку в таких случаях всегда образуется значительный массив нежизнеспособных тканей, в ране имеются инородные тела, а местное кровоснабжение ухудшается вследствие контузии.
Основным методом инструментальной диагностики открытых переломов является рентгенография поврежденного сегмента. В отдельных случаях для оценки состояния мягкотканных структур может дополнительно назначаться МРТ. При открытых переломах существует достаточно высокий риск нарушения целостности нервов и сосудов, при подозрении на наличие таких повреждений необходима консультация нейрохирурга или сосудистого хирурга.
При открытых переломах, вне зависимости от размеров раны, показана ее хирургическая обработка. Оптимальные сроки хирургического вмешательства – первые часы после травмы. В ходе операции травматолог удаляет все нежизнеспособные ткани, в том числе – загрязненные мелкие костные фрагменты и специальными кусачками «скусывает» загрязненные концы крупных отломков. Свободно лежащие чистые отломки удалению не подлежат. Врач промывает рану антисептиками, ушивает кожу и, при необходимости — мышцы, не накладывая швы на фасцию.
При значительных дефектах кожи для предупреждения некроза перед наложением швов выполняют послабляющие разрезы по бокам раны. В отдельных случаях осуществляют первичную кожную пластику. По окончании обработки в рану устанавливают дренажи. Противопоказанием для наложения первичных швов являются обширные загрязненные и размозженные раны с отслойкой мягких тканей, а также наличие признаков местной инфекции (отек и гиперемия кожи по краям раны, гнойное или серозное отделяемое). Если наложение первичных швов невозможно, в последующем на рану накладывают первично-отсроченные (через 3-5 сут), ранние (через 7-14 сут) или поздние (через 2 и более недели) вторичные швы. Обязательным условием отсроченного ушивания раны является удовлетворительное состояние пациента и отсутствие признаков острого гнойного воспаления.
Наличие загрязненной раны нередко существенно ограничивает возможности травматолога по немедленному восстановлению нормального взаиморасположения отломков. Проведение закрытой репозиции часто затруднено, поскольку грубые манипуляции в области раны осуществлять невозможно. Проблематичным становится и удержание отломков при помощи гипсовой повязки, так как минимум в течение 10 суток необходимо обеспечить доступ к ране для проведения перевязок.
Тактику лечения выбирают с учетом особенностей повреждения и состояния пациента. Остеосинтез с использованием погружных металлоконструкций используют редко, поскольку наличие первичного бактериального загрязнения резко увеличивает вероятность нагноения. Абсолютными противопоказаниями к первичному остеосинтезу являются шок, интенсивное кровотечение, обширные, размозженные и обильно загрязненные раны. При невозможности адекватно сопоставить отломки в таких случаях накладывают временную гипсовую повязку или скелетное вытяжение, а в последующем, после заживления раны и улучшения состояния пациента осуществляют отсроченный остеосинтез.
Перспективной методикой лечения открытых переломов являются компрессионно-дистракционные аппараты. В числе преимуществ этого метода – отсутствие металлоконструкций в области перелома (это позволяет снизить риск нагноения) и сохранение свободного доступа к ране при надежной фиксации отломков. Наряду с оперативными, широко используются и консервативные способы лечения – скелетное вытяжение и гипсовые повязки. И тот, и другой вариант имеют свои преимущества и недостатки.
Скелетное вытяжение дает возможность сохранить доступ к ране и при необходимости проводить дополнительную коррекцию положения отломков. Существенным «минусом» этого способа является длительная вынужденная неподвижность пациента, чреватая атрофией мышц и развитием посттравматических контрактур. Гипсовая повязка в большинстве случаев позволяет больному сохранять достаточно высокий уровень двигательной активности, однако иногда затрудняет доступ к ране и обездвиживает 2 или более суставов пораженной конечности.
Наряду с ПХО и восстановлением нормального положения отломков, лечение открытых переломов обязательно включает в себя антибиотикотерапию, обезболивание, физиотерапевтические процедуры и ЛФК. При наличии травматического шока на начальном этапе проводятся противошоковые мероприятия с последующей коррекцией состояния всех органов и систем. В реабилитационном периоде пациентов направляют на ЛФК и физиотерапию.

Лечение открытого перелома с помощью компрессионно-дистракционного аппарата
Распространенные переломы
Первое место по распространенности среди открытых переломов у взрослых занимают переломы костей голени (54,7-78% от общего числа открытых повреждений скелета). Такие переломы часто встречаются при сочетанных и множественных травмах и примерно в 50% случаев осложняются нагноением. Исходом подобных повреждений в 17% случаев становится образование дефекта костной ткани, несращение и ложные суставы. Причиной такого количества осложнений и неудовлетворительных результатов лечения являются высокоэнергетические травмы (например, при автодорожных происшествиях), тяжелое состояние пациентов при поступлении и анатомические особенности данного сегмента конечности.
При открытых переломах большеберцовой кости часто возникает дефект мягких тканей по передневнутренней поверхности голени. Это обусловлено тем, что в данной области большеберцовая кость практически вплотную прилегает к коже и отделена от нее лишь тонкой полоской рыхлой соединительной ткани. Такие раны плохо заживают, нередко осложняются остеомиелитом и остеонекрозом и часто требуют проведения первичной или вторичной кожной пластики.
Лечебная тактика определяется состоянием пациента и особенностями перелома. При изолированных травмах активно используются компрессионно-дистракционные аппараты, при сочетанных повреждениях на раннем этапе, как правило, накладывается скелетное вытяжение, а в последующем, после заживления раны, выполняется остеосинтез костей голени пластиной, винтами или блокирующими стержнями, либо осуществляется внеочаговый остеосинтез аппаратом Илизарова.
У детей, в отличие от взрослых, чаще встречаются открытые переломы костей предплечья, как правило, возникающие при падении на руку. Тактика лечения определяется особенностями детского организма – сочетанием высокой регенеративной способности со слабой устойчивостью к инфекции. В ходе ПХО иссекают только раздавленные или размятые, явно омертвевающие участки кожи. Костные отломки обычно не удаляют, а тщательно очищают и сопоставляют. При наличии значительных загрязнений свободно лежащие фрагменты механически очищают, обильно промывают растворами антисептиков, на некоторое время укладывают в раствор антибиотиков, а затем устанавливают обратно в область дефекта.
Некротизированная мышечная ткань является благоприятной средой для развития инфекции, поэтому в процессе ПХО тщательно осматривают поврежденные мышцы и иссекают нежизнеспособные участки (тусклые, серые, не кровоточащие, с пониженным тургором и отсутствием эластичного сопротивления). Загрязненная подкожная клетчатка также подлежит иссечению. При ушивании края раны должны сопоставляться без натяжения, поскольку у детей в таких случаях часто развиваются краевые некрозы. При необходимости выполняют послабляющие разрезы или проводят первичную кожную пластику.
Репозиция и удержание отломков производится теми же методами, что и у взрослых. Обычно на начальном этапе используют гипсовые лонгеты или закрытые повязки с окошком для перевязок. В последующем при необходимости выполняют открытый остеосинтез пластиной, штифтом, винтами или спицами. Наложение аппарата Илизарова при переломах костей предплечья возможно как в момент поступления, так и в более поздние сроки, после заживления раны. Прогноз при таких повреждениях у детей обычно благоприятный.
Источник