Перелом бедра при остеопорозе
10 сентября 2012 года
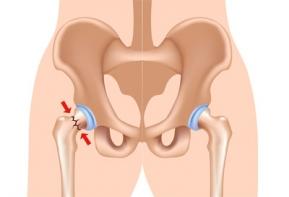
Переломы бывают разные. Некоторые мы можем даже не заметить, а другие выводят из строя на долгие месяцы. Перелом шейки бедра представляет собой серьезную медицинскую и социальную проблему, поскольку может приводить к инвалидизации и даже смерти человека. По статистике он поражает женщин в 2–3 раза чаще, чем мужчин. Это связано с особенностями заболеваемости населения остеопрозом – женщины с ним сталкиваются в разы чаще. Смертность в течение полугода при переломе шейки бедра у женщин в возрасте 50–60 лет составляет 20%, гораздо больше женщин требует длительного ухода.
Причины перелома шейки бедра при остеопорозе у женщин
Известно, что перелом шейки бедра составляет 7% всех переломов нижних конечностей, и поражает преимущественно женщин пожилого возраста. Объяснить этот факт можно тем, что причиной переломов в преклонном возрасте чаще всего является остеопороз, а он, в свою очередь, встречается у пожилых женщин в несколько раз чаще, чем у пожилых мужчин. Нельзя обойти вниманием и тот факт, что продолжительность жизни женщин больше, поэтому они составляют большую часть населения пожилого возраста.
Среди причин возникновения перелома шейки бедра на первом месте стоит остеопороз у женщин. Именно он как причина повышенной ломкости костей составляет реальную угрозу для женщин и требует обязательного выявления и лечения. В период климакса у женщины в организме происходят гормональные изменения, которые приводят к снижению выработки женских половых гормонов (эстрогенов) яичниками. Это влечет за собой сбои в работе других органов и систем: щитовидная железа уменьшает выработку кальцитонина, околощитовидные железы уменьшают продукцию паратиреоидного гормона, а также уменьшается количество витамина Д в организме. Все указанные вещества, при нормальной работе яичников, влияют на плотность костной ткани, увеличивая её, и способствуют минерализации кости для обеспечения ее плотности. Когда же их количество снижено, кости становятся крайне ломкими и уязвимыми.
Стоит отметить, что женщины пожилого возраста часто имеют повышенную массу тела, а это приводит к дегенерации мышц и снижению их тонуса, и, как следствие, защитная функция мышечной массы снижается и кость становится незащищенной. Важно также то, что анатомически кости скелета у мужчин и женщин несколько различаются, и именно у женщин бедренная кость более предрасположена к возникновению переломов.
Из непосредственных причин перелома в области шейки бедра выделяют две: прямой удар в область сустава и падение набок. При сопутствующем остеопорозе достаточно совсем небольшой силы удара, поскольку кости очень хрупкие и легко ломаются.
Признаки и диагностика перелома шейки бедра у женщин при остеопорозе
Основным симптомом перелома шейки бедра является боль в области тазобедренного сустава спереди и сбоку, которая отдает в область коленного сустава. Боль может быть постоянной ноющей либо резкой при попытке изменения положения ноги. Внешне видно, что нога вывернута кнаружи, женщина не может поднять и удерживать её. Также может быть заметно укорочение конечности на 2–3 см.
Окончательный диагноз доктор ставит на основании рентгенологического исследования, когда видит снимки сустава в двух проекциях.
Лечение перелома шейки бедра у женщин при остеопорозе
Существует два метода лечения перелома шейки бедра: консервативный и хирургический. Консервативное лечение проводят в случаях, когда риск возникновения осложнений при оперативном лечении очень высок. Проводят иммобилизацию (обездвиживание) конечности гипсовой повязкой на период 4–6 месяцев. Лечение обязательно сопровождают общей и дыхательной гимнастикой, чтобы избежать застойных пневмоний, пролежней или снижения тонуса мышц. При консервативном лечении важно как можно раньше начать активные движения, учиться ходить с ходунками или костылями; строгий постельный режим таким больным противопоказан.
Однако предпочтение при возможности стоит отдавать оперативному методу лечения, поскольку он обеспечивает восстановление функции конечности в 76% случаях, в отличие от 24% при накладывании гипса. Существует два варианта хирургического лечения перелома шейки бедра:
- Открытый остеосинтез шейки бедра.
Операция подразумевает под собой скрепление обломков в области перелома помощью металлических винтов. Такая операция позволяет пациентке садиться в постели после заживления операционной раны, а спустя месяц вставать и ходить с костылями. Полная нагрузка на ногу разрешается спустя 4 месяца после операции.
- Эндопротезирование тазобедренного сустава.
Чаще всего именно этот вид хирургического вмешательства используют у пациенток пожилого возраста, т.к. он позволяет избежать осложнений, опасных для жизни (застойных пневмоний, тромбоэмболию легочной артерии и др.) Во время данной операции проводят замену всего сустава либо его компонентов.
И консервативное, и хирургическое лечение перелома шейки бедра у женщин при остеопорозе должно сопровождаться антиостеопорозным лечением, включать в себя препараты кальция и витамина Д. Важнейшей группой препаратов для лечения остеопороза у женщин являются бифосфонаты, в первую очередь – ибандронат. Исследованиями показано, что его прием способен сократить риска перелома шейки бедра у женщин с остеопорозом на 69%. Лекарство останавливает процесс рассасывания костей и повышает минеральную плотность костной ткани. Кроме этого, принимать ибандронат можно всего раз в месяц, что значительно облегчает лечение.
Также лечение может включать заместительную гормональную терапию (эстардиол, прогестин), селективные регуляторы эстрогеновых рецепторов (ралоксифен). Применение этих препаратов поможет предотвратить риск возникновения перелома шейки бедра в дальнейшем, а также значительно ускорить процесс восстановления.
При наступлении климактерического периода, женщине необходимо более внимательно относиться к своему здоровью, обязательно полноценно питаться, сохранять физическую активность, следить за массой тела. Стоит обратиться к доктору для оценки состояния костей, и в случае обнаружения остеопроза – обязательно начать лечение. Только с таким подходом женщина сможет избежать перелома шейки бедра и сохранить возможность вести активный образ жизни, несмотря на возраст.
Источник
В пожилом возрасте по мере прогрессирования остеопороза повышается риск переломов. Чаще всего страдают кости запястья, а также возможны перелом позвоночника или, что чаще бывает у женщин — перелом бедра. Чем могут помочь врачи, какова тактика лечения и осложнения?
Травмы запястья: какие кости повреждаются?
Перелом запястья является одной их наиболее распространенных травм у пожилых людей. У женщин количество переломов запястья увеличивается в период менопаузы, достигая максимума после 65 лет. Это увеличение частоты зачастую связано с быстрой потерей костной массы после менопаузы.
Запястье состоит из двух костей предплечья, лучевой и локтевой, кроме того, его дополняют мелкие кости кисти. Наиболее распространенным механизмом травмы запястья является падение на вытянутые руки с опорой на кисти.
На кости запястья с предплечьем приходится весь вес верхней части тела, дополненный силой ускорения от падения. В итоге одна или обе кости запястья ломаются. Когда повреждается лучевая кость в пределах 2-4 см от запястья (дистальная часть), травма называется переломом Коллеса, названным в честь врача, который первым описал его. Эта травма встречается чаще всего у женщин в постменопаузе. Обычно подтвердить диагноз можно на рентгене. Как только определен тип перелома, начинается соответствующее лечение.
Методы лечения: восстановление целостности костей
Выбор метода лечения зависит от места и тяжести перелома. Если это простой перелом, без смещения, кости ломаются, но края остаются достаточно близко друг к другу. Простые манипуляции хирурга позволяют выровнять поврежденную кость (репозиция костных отломков в месте перелома). Более сложный перелом означает, что несколько частей кости смещены, кость раздроблена или поражен сустав. В этом случае закрытая репозиция не может полностью восстановить целостность кости, поэтому может потребоваться операция.
Гипсовая повязка или шина фиксируется выше локтя, чтобы ограничить движение в локтевом суставе и запястье. Лечащий врач показывает пациенту упражнения для пальцев и плеча на пострадавшей стороне. Важно, чтобы пациент выполнял эти упражнения в течение непродолжительного времени несколько раз в день. Это предотвратит нарушение подвижности пальцев в будущем, так как это один из побочных эффектов при переломе Коллеса.
Тактика врача при ведении перелома
В течение первых двух-трех недель врач рекомендует проводить контрольную рентгенографию сломанного запястья и обследование каждую неделю. Если кости после закрытой репозиции не приняли правильного положения, врач может рекомендовать операции, чтобы переместить кости в правильное положение и зафиксировать их на месте.
В большинстве случаев гипс удаляется через шесть-восемь недель. Активные и пассивные упражнения для кисти, запястья, предплечья, локтя и плеча помогут восстановить силу мышц и сохранить подвижность руки. После снятия гипса пациент может использовать шину для запястья или эластичную повязку для поддержки и защиты сустава. Врач покажет, как ее правильно накладывать. Иногда запястье может выглядеть не так, как было до перелома, но при полноценной нагрузке рука не утратит своих функций.
Перелом бедра: серьезная проблема
Ежегодно сотни тысяч человек, большинству из которых более 65 лет, госпитализируются в стационар с диагнозом «перелом бедра». Это считается серьезной травмой не столько из-за самого перелома, сколько из-за потенциально опасных для жизни осложнений, таких как инфекция и риск тромбозов, которые могут возникнуть после операции. Также трудно полностью восстановить подвижность и активность после перелома бедра, особенно в преклонном возрасте. Люди с остеопорозом особенно подвержены риску перелома бедра во время падения потому, что их кости тоньше. Фактически, факторы риска этой травмы практически совпадают с факторами развития остеопороза: преклонный возраст, женский пол, низкий или избыточный вес, дефицит физической активности — все это увеличивает шансы заполучить перелом бедра.
Лечение в пожилом возрасте
Как только пожилым человеком получена такая тяжелая травма (обычно после падения дома или на улице), он госпитализируется в стационар. Врач предлагает несколько вариантов лечения, в зависимости от состояния отдельного пациента, возраста и типа перелома. При подобной травме почти всегда необходима операция. Если она невозможна из-за сопутствующих болезней или состояний, лечение включает скелетное вытяжение и длительный период постельного режима. Пожилой возраст и длительная обездвиженность грозят серьезными осложнениями при таком типе лечения, поэтому оперативная коррекция предпочтительна.
Выделяют два наиболее распространенных типа переломов бедра, характерные для пожилого возраста:
- Переломы шейки бедра
Эти переломы, которые происходят близко к «шаровой» части тазобедренного сустава, составляют около 40% всех переломов бедра. Существует риск развития остеонекроза, при котором кровоснабжение кости полностью прекращается. Чтобы избежать этого, наиболее распространенным методом лечения, если это пожилой и преклонный возраст, является замена всего сустава или его части. Замена тазобедренного сустава производится на срок до двух десятилетий. Поскольку операция по замене изношенного сустава может быть сложной, более молодых пациентов можно лечить, вставляя винты в кость для фиксации места перелома, что способствует заживлению.
- Интертрохантерные (межвертельные) переломы
Около половины переломов бедра попадают в эту категорию. Разлом происходит далеко от шейки бедренной кости. Самым распространенным методом лечения является операция по установке винта в головку бедренной кости с прилегающей пластиной вдоль боковой стороны, которая фиксирует кость во время ее сращивания. Восстановление после операции требует нескольких месяцев и включает интенсивную терапию и реабилитацию. За счет наличия винта и пластины кость укрепляется, но риск переломов в других частях кости все равно остается.
Использованы фотоматериалы Shutterstock
Источник
Источник
Переломы диафиза бедренной кости в основной своей массе происходят при воздействии на организм травмирующего агента большой силы, однако в последнее время имеет место тенденция увеличения частоты переломов бедра на фоне поротичной кости. В этом случае интенсивность воздействия травмирующего фактора может быть незначительной. К данной категории пациентов относятся лица пожилого возраста, а также лица, длительно принимающие гормональные препараты. Высокая распространенность остеопоротических переломов бедра приводит к снижению качества жизни пациентов и высокой смертности. Причины и механизмы, лежащие в основе остеопороза, многообразны. Выделяют постменопаузальный остеопороз (тип I), связанный с недостаточной продукцией эстрогенов, сенильный остеопороз (тип II), в возникновении которого важное значение имеют снижение образования витамина D, развитие устойчивости к его действию, сочетающееся с гиперпродукцией паратиреоидного гормона (ПТГ).
У пациентов с последствиями переломов длинных трубчатых костей на фоне остеопороза в значительной степени снижена метаболическая активность, остеогенез протекает замедленно. Это определяет необходимость контроля за динамикой процессов метаболической активности пациентов для возможно более раннего выявления нарушений процессов костеобразования. По мнению С.С. Родионовой и соавт. (1999), у таких пациентов целесообразно проводить направленную патогенетическую медикаментозную терапию остеопороза в комплексе с хирургическим лечением основной патологии для оптимизации процессов костеобразования.
В нашей клинике в период с 2004 по 2005 год проходили лечение 18 больных с переломами бедренной кости на фоне остеопороза, среди них женщин — 13 (72,2%), мужчин — 5 (27,8%). Возраст пациентов варьировал от 48 до 72 лет. Все пациенты до операции консультированы эндокринологом, в дополнение к стандартному клинико-лабораторному обследованию выполнялась рентгеновская денситометрии, биохимическое исследование крови (уровень кальция, фосфора, щелочной фосфатазы) и мочи (суточная экскреция кальция и гидроксипролина), по показаниям определяли уровень гормонов.
По результатам обследования у всех пациентов диагностирован остеопороз со сниженной интенсивностью ремоделирования костной ткани. Постменопаузальный остеопороз диагностирован у 8 (44,4%) пациенток, сенильный остеопороз — у 10 (55,6%). В обследованной группе у 14 пациентов выполнен открытый погружной стабильный остеосинтез: у 8 (57,1%) — остеосинтез пластиной с угловой стабильностью винтов, у 6 (42,9%) пациентов — пластиной с ограниченным контактом). Четверо пациентов в связи с декомпенсацией сопутствующей патологии лечились методом скелетного вытяжения и гипсовыми повязками. Всем больным в течение всего периода наблюдения назначалась патогенетическая предоперационная медикаментозная терапия сопутствующего остеопороза. С этой целью назначали препараты кальция в дозе до 1,5 грамм в сутки, активные метаболиты витамина D до 1000 Ед в сутки, препарат «Миакальцик» в форме назального спрея по 200 Ед в день в течение месяца, затем через день в течение месяца. По показаниям проводилась заместительная гормональная терапия. Проводимое лечение позволило достичь увеличения плотности костной ткани от 5 до 10% у всех больных через 6 месяцев после начала терапии.
Наряду с медикаментозной терапией назначались лечебная физкультура, массаж и диета с достаточным и сбалансированным содержанием в пище кальция, белков и фосфатов. Раннее начало ЛФК в послеоперационном периоде положительно влияет на массу костной ткани, предупреждает развитие контрактур и гиподинамических осложнений. Первоначально ЛФК проводилось в объеме дыхательной гимнастики, затем назначались изометрические упражнения и упражнения с дозированной нагрузкой. Интенсивность упражнений увеличивалась постепенно. Срок начала полной нагрузки определяли по рентгенологической «зрелости» костной мозоли, выявляемой, как правило, на 6-9 месяце после перенесенной операции.
Важно отметить, что применение современных металлоконструкций для погружного остеосинтеза позволяет достичь стабильной фиксации паротичной кости, достаточной для ранней функциональной реабилитации пациентов, а в комплексе с патогенетической медикаментозной коррекцией нарушений ремоделирования костной ткани обеспечить удовлетворительные и хорошие анатомо-функциональные исходы оперативного лечения в 92,8% наблюдений.
Власов А.Ю., Апагуни А.Э., Воротников А.А., Арзуманов С.В., Малахов С.А.
ГОУВПО «Ставропольская государственная медицинская академия Федерального агентства по здравоохранению и социальному развитию»
Источник
Всемирная организация здравоохранения приравнивает остеопороз по распространенности к таким заболеваниям века, как сердечно-сосудистые, онкологические заболевания, сахарный диабет
Остеопороз — это разрежение и истончение костей ткани. Кости становятся настолько хрупкими и ломкими, что для перелома достаточно самого легкого напряжения.
Если есть остеопороз, а перелома еще нет, вам необходима профилактика. Сегодня существует достаточно много препаратов кальция, которые широко применяются для профилактики остеопороза.
Препараты, содержащие кальций увеличивают подвижность больных, ускоряют процесс заживления переломов. Даже при коротком курсе лечения снижается риск повреждения позвонков и развития периферических переломов, поскольку механизм их действия направлен на снижения потери костной массы за счет подавления активности остеокластов — разрушителей клеток кости. В результате повышается возможность ее возникновения.
В результате исследований, которые проводились за рубежом, установлено, что у больных остеопорозом, лечившихся препаратами содержащими кальций, частота новых переломов снижается почти на 60%.
Перелом шейки бедра
Под переломом шейки бедра подразумевают три вида переломов: переломы в областях шейки, головки и большого вертела. По степени тяжести, боли они, безусловно, отличаются друг от друга. Но, тем не менее, принципы ухода более или менее одинаковы во всех этих случаях.
Если плоскость перелома проходит выше прикрепления капсулы тазобедренного сустава к бедру, переломы называются медиальными (срединными). Медиальные переломы шейки бедра — внутрисуставные. Линия медиального перелома может проходить вблизи перехода шейки в головку бедра, или через шейку.
Если плоскость перелома проходит ниже прикрепления капсулы сустава к шейке бедра, перелом называется латеральным (боковым), или вертельным. Bсе боковые переломы внесуставные.
Как медиальные, так и вертельные переломы чаше наблюдаются у лиц пожилого возраста и обычно наступают при нагрузке (чаще при падении) на область большого вертела. Сила травмирующего агента может быть и небольшой, так как повреждение наступает на фоне старческого остеопороза.
Самое главное — знать симптомы перелома шейки бедра или переломов в этой области.
Первый симптом — это боль, которая концентрируется в паху. Она не резкая, поэтому больной может не требовать повышенного внимания к своему состоянию. При попытке движения боль становится сильнее. Она также усиливается, если попробовать постучать легким поколачиванием по пятке той ноги, которую, как вы предполагаете, человек сломал.
Второй симптом — это наружная ротация, то есть сломанная нога немного поворачивается кнаружи. Это можно заметить по стопе.
Третий симптом — укорочение конечности. Абсолютная ее длина не меняется, а происходит относительное укорочение примерно на 2—4 см. Если ноги аккуратно выпрямить, то одна нога всегда будет немного короче. Это происходит потому, что кость сломалась, и мышцы, сокращаясь, подтягивают ногу ближе к тазу.
Четвертый симптом — «прилипшая» пятка. Если попросить пострадавшего подержать на весу выпрямленную ногу, сделать этого ему не удастся, пятка все время будет скользить по поверхности кровати, хотя другие движения (сгибание, разгибание) возможны.
Существуют такие переломы, при которых больные могут ходить несколько дней и даже недель, но это встречается очень редко. Признаки в этих случаях те же, но боль в области большого вертела и в паху незначительная, и пациент может двигаться.
Первая помощь при переломе шейки бедренной кости
Не пытайтесь придавать ноге привычное положение. Первое, что необходимо сделать, — уложить пострадавшего на спину, зафиксировать ногу шиной, обязательно с захватом коленного и тазобедренного суставов, и только после этого доставить в медицинское учреждение.
Лечение
Лечение медиальных переломов представляет большие трудности. Условия для сращения неблагоприятные в связи с местными анатомическими особенностями и трудностью иммобилизации (обеспечения неподвижности). Костное сращение перелома наступает через 6—8 мес. В том же время длительный постельный режим у пожилых приводит к развитию застойной пневмонии, пролежней, тромбоэмболии, что и является основной причиной высокой летальности. Поэтому методы лечения, связанные с длительным обездвиживанием больного, в пожилом возрасте применяться не должны. Скелетное вытяжение и гипсовая тазобедренная повязка как самостоятельные методы лечения в настоящее время не используются.
При таких переломах шейки бедра наиболее рационально хирургическое вмешательство. В тех случаях, когда оно противопоказано (тяжелое общее состояние, старческий маразм или если больной еще до травмы не мог ходить), осуществляют раннюю мобилизацию (накладывают скелетное вытяжение). Цель этого метода — спасение жизни больного.
Операцию производят по неотложным показаниям. Если ее выполняют не в день поступления, то до операции накладывают скелетное вытяжение. Для остеосинтеза (восстановления костной ткани) чаще всего используют этакий трехлопастный гвоздь.
У пожилых больных с переломами головки бедра целесообразнее проводить не остеосинтез перелома, а замену полусустава (головки и шейки бедра) эндопротезом. Эндопротезирование сустава при медиальном переломе шейки бедра у больных старше 70 лет получает все большее распространение. Преимуществом его является также возможность ранней нагрузки на оперированную конечность (через 3—4 недели, а в случаях применения костного цемента для закрепления эндопротеза в бедренной кости с 3—4-х суток после операции), что имеет существенное значение для ослабленных больных пожилого и старческого возраста.
Прогноз в отношении жизни благоприятный, в отношении выздоровления благоприятный при оперативном лечении.
Уход за пациентами с переломами в области шейки бедра
При уходе за пациентами с переломами в области шейки бедра возникает ряд проблем, требующих решения. Первая из них — это боль в паху и ноге. Она бывает несильной, но приносит с собой дискомфорт и, как следствие, нарушение психологического контакта с человеком — с ним трудно общаться.
Другая проблема — это недержание мочи у некоторых пациентов в течение первых дней. Если такое происходит, то вы должны знать, что при нормальном уходе, правильном, своевременном оказании помощи эта проблема очень быстро разрешается, если, конечно, нет функционального расстройства мочевого пузыря.
Одна из важнейших проблем — пролежни. У таких людей они возникают в основном на крестце и на пятке больной ноги. Поэтому сразу же после того, как человек попал в лежачее положение, эти места нуждаются в профилактике пролежней.
Наиболее эффективный способ предупреждения пролежней — частая смена положения. Но единственная для этого возможность — поворачиваться на здоровый бок и отрывать таз от постели — крайне болезненна. Бывает так, что дискомфорт или боль от самого перелома настолько сильна, что больной не фиксирует боль в области крестца, а мы замечаем пролежень лишь при перестилании.
Из-за того, что крестец постоянно находится в соприкосновении с кроватью, а кожа может увлажняться, для предупреждения ее опрелости, нужно обязательно применять подсушивающие мази или присыпки (тальк для тела, цинковую мазь). Очень важно часто менять белье, под крестцом — пеленки.
Эффективен массаж: он помогает справиться с застоем крови в пораженной ноге, который ведет к усилению боли. Лучше всего делать легкий поглаживающий массаж от стопы к телу. Следует также наладить приспособления, помогающие хотя бы поднять таз от постели, давая отдых крестцу, если поворачиваться на бок невозможно.
Все больные, длительное время находящиеся в лежачем положении, страдают атонией кишечника, следствием которой бывают запоры. С этой проблемой тяжело справиться, поскольку боль, с одной стороны, препятствует активному движению и, с другой стороны, отрицательно сказывается на аппетите — больной ест мало, и у него возникают запоры. Боль от задержки стула усиливает боль от перелома. Запор — очень большая проблема для тех, кто сломал шейку бедра. Профилактику лучше начинать сразу, с первого часа, с первого дня. Для этого необходимо пользоваться продуктами, которые вызывают повышенную перистальтику. Хороший результат дает прием препарата стимулирующего перистальтику — NatureLax, использование кисломолочных продуктов
Длительное пребывание в лежачем положении ведет к еще одному серьезному осложнению — пневмонии, в основном, конечно, у старых людей. Это довольно частое осложнение и требует активных занятий дыхательной гимнастикой.
Наружная ротация стопы — следующая проблема. Если пациент со временем сможет встать и даже ходить после перелома шейки бедра, то вывернутая вследствие ротации стопа будет мешать ходить. Ногу следует фиксировать или с помощью лонгеты, или ботиночка, к каблуку которого прибита палка, препятствующая повороту ноги на внешнюю сторону. Удобнее, конечно, лонгета. Из нее ногу легко и достать, и вложить. По возможности, первое время нога должна постоянно находиться в этой лонгете или ботинке. В лонгету или ботинок нужно положить кусочек меха или поролона для того, чтобы не было пролежней.
Наблюдаются проблемы с психикой. У некоторых пожилых людей развивается деменция, то есть старческое слабоумие. Боль, ограниченное пространство, снижение собственных возможностей — все это способствует обострению психических заболеваний. Может развиваться депрессия, в основном у тех, у кого сознание нормальное. Характерно чувство подавленности. Помощь в таких случаях заключается в создании привычной, удобной обстановки, налаживании максимального общения с таким больным. Для улучшения микроциркуляции крови, обменных процессов в головном мозге, улучшения настроения и памяти целесообразен прием препарата Ginkgo Biliba.
Если все протекает без осложнений и основную проблему боли вы разрешили, то с 5-го или 10-го дня пациента можно усаживать в кровати. С 10-го или 15-го дня ему можно вставать около кровати и стоять при помощи стула, вокера — ходунков, палочки. С 21-го дня нужно пробовать потихоньку передвигаться. Если у больного сильная боль или присоединяются какие-то осложнения, то эти сроки могут, естественно, увеличиваться. А в случае, если сам больной заинтересован в том, чтобы поскорее встать и ходить, сроки могут и уменьшаться.
Источник