Перелом ладьевидной кости рентгенограмма
Переломы костей кисти.
При переломе Бенетта наблюдается внутрисуставной переломо-вывих основания пясти, при котором треугольный фрагмент с локтевой стороны остается в суставе, в то время как лучевой базисный фрагмент диафиза под действием тяги m.abductor policis longus смешается к тылу, в лучевую сторону и проксимально.
E. Aldlyami , N. Taha , R. Jose



Перелом Беннета и Роландо
Беннета перелом (f. Bennett)
Переломовывих основания I пястной кости, боксерский перелом. Впервые описан английским хирургом Bennett E. в 1882г. Механизм повреждения — чаще всего сильный удар по оси I пястной кости при положении большого пальца в приведении, сгибании и противопоставлении, реже непрямая травма. В результате травмы происходит отлом треугольной формы фрагмента локтевого края основания I пястной кости. Удерживаемый прочными связками отломок остается на месте, а I пястная кость соскальзывает с суставной поверхности трапециевидной кости и вывихивается в тыльно-лучевом направлении. Для переломовывиха основания I пястной кости характерна припухлость, деформация области I запястно-пястного сустава. При ощупывании этой области и давлении по оси I пястной кости выявляется резкая боль, иногда крепитация отломков. I палец приведен, активное отведение невозможно. Вид повреждения уточняется с помощью рентгенографии, произведенной в двух проекциях.
Роланда перелом
Под этим термином подразумевается оскольчатый перелом основания I пястной кости. Механизм повреждения — сильный удар по оси I пястной кости, фиксированной в положении приведения и сгибания. В результате травмы возникает многооскольчатый перелом основания I пястной кости, линия перелома принимает форму перевернутой буквы У. Характеризуется припухлостью, деформацией, резкой болью в области I запястно-пястного сустава, ограничением отведения I пальца.
Повреждения запястья, кисти, пальцев
І. Перелом ладьевидной кости
Классификация переломов ладьевидной и других костей запястья:
А — отрывной перелом;
В — косой, поперечный перелом (по отношению к оси предплечья);
С — оскольчатый перелом.
Обычно производят остеосинтез винтом.
ІІ. Вывих запястья
Виды вывихов кисти (вывихнутая кость обозначена темным цветом):
а) вывих полулунной кости;
б)перилунарный вывих;
в)чрезладьевидно-перилунарный вывих (де Кервена);
г)чрезтрехгранно-перилунарный вывих;
д)чрезладьевидно-чрезтрехгранный перилунарный вывих;
е)полный (истинный) вывих.
Все вывихи, а также переломо-вывихи запястья требуют неотложного лечения. Закрытая репозиция проводится под общим наркозом. Если закрытая репозиция безуспешна, показана открытая репозиция. При несвежих и застарелых вывихах — открытая репозиция.
ІІІ. Перелом пястных костей, фаланг пальцев
В соответствии с классификацией АО различают следующие виды переломов трубчатых костей кисти:
А — диафизарный перелом:
А1 — простой;
А2 — с промежуточным фрагментом;
А3 — оскольчатый.
В — метафизарный перелом:
В1 — простой;
В2 — с промежуточным фрагментом;
В3 — оскольчатый.
С — внутрисуставной перелом:
С1 — неполный внутрисуставной;
С2 — полный внутрисуставной простой;
С3 — полный внутрисуставной оскольчатый с вдавлением.
Основным принципом лечение является по возможности максимально точное восстановление анатомических пропорций пястных костей, что достигается, как правило, только оперативным путем (применяются микропластины). Альтернативным методом является закрытая репозиция и фиксация отломков спицами Киршнера (ситуационный остеосинтез) с последующей иммобилизацией.
Рентгеновская анатомия костей запястья.



Рис.1. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Многоугольная кость. 6. Первая пястная кость. 7. Трапециевидная кость. 8. Головчатая кость. 9. Крючковидная кость. 10. Трёхгранная кость. 11. Гороховидная кость.
Рис. 2. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. Ладьевидная кость. 5. Кость-трапеция. 6. Трапециевидная кость. 7. Головчатая кость. 8. 5 пястная кость. 9. Крючковидная кость.
Рис. 3. 1. Шиловидный отросток локтевой кости. 2. Полулунная кость. 3. Лучевая кость. 4. ладьевидная кость. 5. Кость-трапеция. 6. Головчатая кость.. 7. 5 пястная кость. 8. Гороховидная кость. 9. Трёхгранная кость.
Рентгеновская анатомия костей кисти.

1, фаланга дистальная. 2, межфаланговый сустав дистальный. 3, фаланга средняя. 4, межфаланговый сустав проксимальный. 5, фаланга проксимальная. 6, пястно-фаланговый сустав. 7, шейки пястной кости. 8, сесамовидная кость.
К анатомии костей запястья.
Normal anatomy of the carpal bones. Diagram of the wrist (frontal view) shows the eight carpal bones and the three carpal arcs (Gilula arcs), which are shown as pink (arc I), blue (arc II), and red (arc III) lines. C = capitate, H = hamate, L = lunate, P = pisiform, S = scaphoid, Tm = trapezium, Td = trapezoid, Tr = triquetrum.









Источник
Значимость перелома ладьевидной кости связана с его частотой, трудностями диагностики и лечения. Повреждения остальных костей запястья встречаются сравнительно редко.
Виды переломов ладьевидной кости
Перелом ладьевидной кости наиболее распространенная форма из всех видов повреждений костей запястья. Она часто остается нераспознанной, хотя своевременный диагноз позволяет избежать тяжелых последствий (псевдоартроз, артроз, плохая функция).
В зависимости от высоты расположения линии перелома ладьевидной кости различают перелом:
- бугорка,
- в средней трети,
- в проксимальной трети.
Перелом бугорка ладьевидной кости является внесуставным переломом. При внезапном сгибании локтевой кости бугорок отрывается в результате натяжения боковой лучевой связки. Линия перелома проходит через бугорок, отделяя его от тела кости. Быстрое заживление таких повреждений обеспечивает богатое кровоснабжение надкостницы, хорошо развитой в этой области.
Значительно чаще встречаются переломы в средней и в проксимальной третях, при которых линия повреждения обычно проходит перпендикулярно к продольной оси кости, то есть в поперечном направлении.
Повреждение обычно возникает при падении на вытянутую руку. Характерным признаком такого перелома является наличие небольшого клинообразного отломка. В качестве исключения встречается оскольчатый перелом, который возникает при прямом воздействии силы (компрессия).
Анамнез сам по себе часто не дает достаточных сведений о механизме повреждения, так как больной не всегда точно помнит ситуацию травмы.
Способность переломов в средней и в проксимальной третях к заживлению зависит от степени кровоснабжения. По Эхальту, кровоснабжение обломков и, следовательно, возможности заживления лучше при переломах в средней трети. Кровоснабжение ладьевидной кости было изучено Шнеком. В СССР кровоснабжение костей запястья было подробно исследовано Д.Л. Клейман. В последнее время многие авторы считают, что заживление зависит не только от особенностей кровоснабжения, но и от характера перелома.
Переломы тела ладьевидной кости внутрисуставные. Они заживают с образованием эндостальной костной мозоли.
Рентгеновское исследование должно основываться на типичных снимках в двух проекциях. При подозрении на перелом ладьевидной кости необходимо сделать еще ладонный снимок при согнутых пальцах, слегка согнутом в тыльную сторону и отведенном в локтевую сторону лучезапястном суставе. Далее, следует сделать снимки в полукосой проекции при средней пронации. Для точного изображения ладьевидной кости кисть супинируется в различной степени.
На ладонных снимках перелом часто не определяется, так как снимок лучезапястного сустава производится при вытянутых пальцах, при этом продольная ось ладьевидной кости не параллельна плоскости пленки и бугорок проецируется на тело ладьевидной кости, закрывая линию перелома. При согнутых пальцах и тыльном сгибании в лучезапястном суставе ладьевидная кость по всей своей длине параллельна плоскости кассеты, луч пересекает линию перелома, и таким образом, перелом виден четко. Снимки, сделанные при других проекциях (положение средней пронации и положение «при игре на цитре») дают возможность видеть профиль ладьевидной кости.
Даже и при исследовании снимков, сделанных при безупречной технике и в соответствующих проекциях, свежий перелом может оставаться нераспознанным, так как щель перелома очень узкая. Если при подозрении на перелом ладьевидной кости на первых снимках перелом не выявляется, то рекомендуется повторить снимок через 8—10 дней. За это время ресорбция кости у краев перелома приводит к расширению щели, которая уже определяется на снимке.
Увеличенные снимки, произведенные при помощи специальной узкофокусной трубки, оказывают большую помощь при диагностике переломов ладьевидной кости.
Рентгеновская диагностика
Давайте разберем рентгеновскую диагностику перелома ладьевидной кости в зависимости от локализации повреждения.
Перелом бугорка ладьевидной кости
 На ладонном снимке в прямой проекции перелом не виден.
На ладонном снимке в прямой проекции перелом не виден.
На снимке, сделанном в состоянии средней пронации, у основания бугорка видна хорошо различимая щель перелома, оторванный бугорок смещен на 1 мм проксимально.
В качестве случайной находки обнаружен синостоз между полулунной и трехгранной костями.
Перелом в средней трети ладьевидной кости
 На ладонном снимке видна тонкая поперечная линия перелома в средней трети тела ладьевидной кости. Смещение не определяется.
На ладонном снимке видна тонкая поперечная линия перелома в средней трети тела ладьевидной кости. Смещение не определяется.
На боковом снимке перелом не виден.
Перелом ладьевидной кости является типичным для молодого и среднего возраста. Этот тип повреждения, к которому обычно приводит спортивная травма или падение на кисть при тыльном ее сгибании, встречается у мужчин чаще, чем у женщин.
Перелом ладьевидной кости с отломом клиновидного фрагмента
 Серийные снимки лучезапястного сустава 32-летнего мужчины. На снимке № 3 четко виден перелом в средней трети ладьевидной кости с выломанным небольшим клином у лучевого края. На снимке № 4 также виден перелом, но при этой укладке лучше всего виден перелом бугорка ладьевидной кости.
Серийные снимки лучезапястного сустава 32-летнего мужчины. На снимке № 3 четко виден перелом в средней трети ладьевидной кости с выломанным небольшим клином у лучевого края. На снимке № 4 также виден перелом, но при этой укладке лучше всего виден перелом бугорка ладьевидной кости.
В Центральном Институте Травматологии и ортопедии при подозрении на перелом ладьевидной кости снимки проводятся в четырех разных проекциях. Размер пленки 10×40 см. Начинают рентгеновское исследование с рентгенографии лучезапястного сустава в двух типичных проекциях с целью выявления переломов лучевой кости в типичном месте или других повреждений; затем делаем специальные снимки ладьевидной кости, сначала ладонный по описанной технике и затем — в положении полупронации. Снимки нумеруются от 1 до 4, и при контроле повторяется тот снимок, на котором перелом виден лучше всего.
Перелом в проксимальной трети ладьевидной кости
 Тонкая поперечная трещина в проксимальной трети ладьевидной кости лучше видна в полукосой проекции, чем в тыльно-ладонной.
Тонкая поперечная трещина в проксимальной трети ладьевидной кости лучше видна в полукосой проекции, чем в тыльно-ладонной.
Трудно установить для всех случаев, в какой проекции лучше всего определяется перелом.
Старый перелом ладьевидной кости
 Перелом ладьевидной кости месячной давности. На снимке, сделанном тотчас после повреждения, перелом не был обнаружен вследствие неправильной техники получения снимка. На повторном снимке, сделанном в связи с постоянными жалобами больного, виден перелом. Между отломками имеется расхождение в 2 мм, плоскости перелома кажутся гладкими, как бы отшлифованными.
Перелом ладьевидной кости месячной давности. На снимке, сделанном тотчас после повреждения, перелом не был обнаружен вследствие неправильной техники получения снимка. На повторном снимке, сделанном в связи с постоянными жалобами больного, виден перелом. Между отломками имеется расхождение в 2 мм, плоскости перелома кажутся гладкими, как бы отшлифованными.
Перелом находится на границе между средней и проксимальной третями, структура проксимального отломка более плотная.
В задачу рентгеновской диагностики переломов ладьевидной кости входит не только определение перелома, но и отличие свежего перелома от старого и от bipartitum ладьевидной кости. Последнее является редким вариантом, с которым все же следует считаться. При дифференциальном диагнозе нужно учитывать фиброзную дисплазию и остеому. При старом незажившем переломе ладьевидной кости щель перелома кажется расширенной и между отломками может быть полость с более или менее выраженными склеротическими краями, которую часто неправильно называют посттравматической кистой.
 Перелом ладьевидной кости произошел несколько месяцев тому назад. Иммобилизации не было. В средней трети ладьевидной кости видна щель перелома шириной приблизительно в 1 мм. Ниже слегка зазубренных краев перелома видны просветления неправильной полулунной формы, края незначительно подвержены остеосклерозу.
Перелом ладьевидной кости произошел несколько месяцев тому назад. Иммобилизации не было. В средней трети ладьевидной кости видна щель перелома шириной приблизительно в 1 мм. Ниже слегка зазубренных краев перелома видны просветления неправильной полулунной формы, края незначительно подвержены остеосклерозу.
Контроль за ходом заживления переломов ладьевидной кости
Чрезвычайно важно рентгенологически проследить за ходом заживления перелома ладьевидной кости, так как этот процесс может быть прослежен только рентгенологически. Мерой степени заживления является заполнение щели перелома костной тканью и равномерное содержание извести в обоих отломках.
 Снимок после 6-недельной иммобилизации. На ладонном снимке видно, что перелом еще не зажил. Линия перелома дает менее интенсивную тень. Проксимальный отломок по сравнению с атрофированным дистальным отломком дает более интенсивную тень. На полулунной кости, головчатой кости и шиловидном отростке лучевой кости видна пятнистая атрофия. На основании рентгеновской картины следует продолжать иммобилизацию.
Снимок после 6-недельной иммобилизации. На ладонном снимке видно, что перелом еще не зажил. Линия перелома дает менее интенсивную тень. Проксимальный отломок по сравнению с атрофированным дистальным отломком дает более интенсивную тень. На полулунной кости, головчатой кости и шиловидном отростке лучевой кости видна пятнистая атрофия. На основании рентгеновской картины следует продолжать иммобилизацию. Свежий перелом в проксимальной трети ладьевидной кости
Свежий перелом в проксимальной трети ладьевидной кости Снимок сделан после 3,5-месячной иммобилизации. Щель перелома уже не определяется. На ее месте имеется незначительное линейное уплотнение. Структура обоих отломков кажется равномерно декальцинированной. Обильное кровоснабжение обеспечило полное заживление. Дальнейшая иммобилизация не нужна.
Снимок сделан после 3,5-месячной иммобилизации. Щель перелома уже не определяется. На ее месте имеется незначительное линейное уплотнение. Структура обоих отломков кажется равномерно декальцинированной. Обильное кровоснабжение обеспечило полное заживление. Дальнейшая иммобилизация не нужна.
Источник
Переломы ладьевидной кости кисти
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
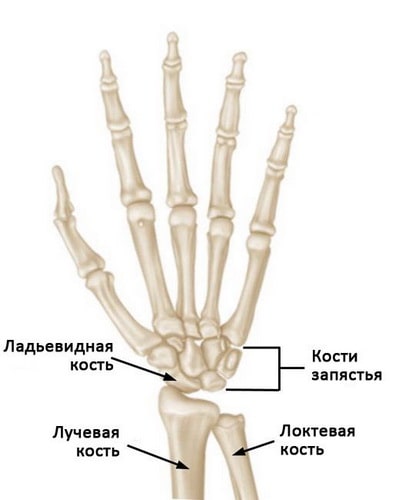
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
Проще всего найти ладьевидную кость, отведя большой палец в сторону. Кость располагается в области углубления, образованного сухожилиями, идущими к большому пальцу. Эта область называется «анатомической табакеркой» и именно здесь отмечается наибольшая болезненность при переломе ладьевидной кости.
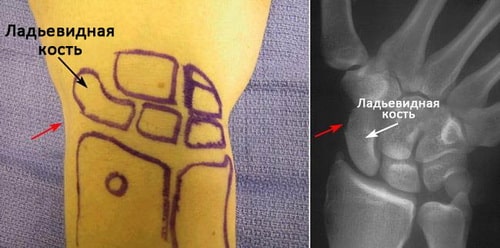
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
ВИДЫ ПЕРЕЛОМОВ ЛАДЬЕВИДНОЙ КОСТИ КИСТИ
+
Переломы ладьевидной кости обычно классифицируются в зависимости от локализации в пределах кости. Наиболее часто перелом происходит в центральной части кости, называемой «талией». Также возможны переломы проксимального или дистального полюса ладьевидной кости.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
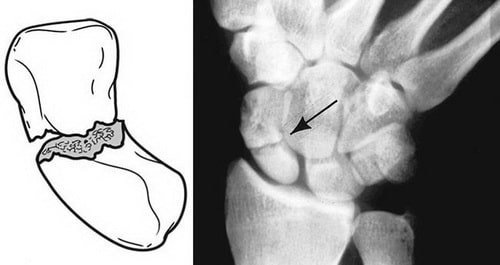
Схематичное изображение и рентгенограмма перелома ладьевидной кости в области ее «талии». Это наиболее частая локализация перелома.
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Симптомы перелома ладьевидной кости
+
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
ДИАГНОСТИКА ПЕРЕЛОМА ЛАДЬЕВИДНОЙ КОСТИ
+
Физикальное обследование
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Дополнительные исследования
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Лечение переломов ладьевидной кости
+
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Консервативное лечение
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
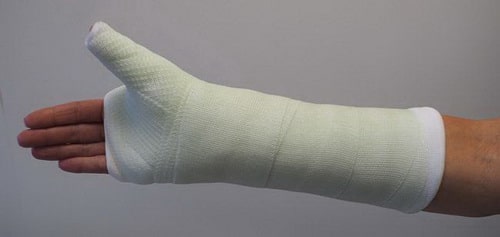
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
Хирургическое лечение
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
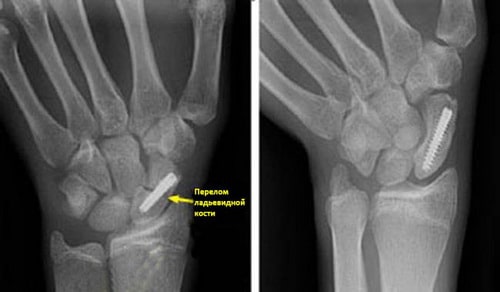
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
Современные малоинвазивные хирургические вмешательства
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Реабилитация после операции
+
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
Возможные осложнения при неправильном лечении
+
Несращение
Состояние, когда фрагменты кости не срастаются, называется «ложным суставом». Такое осложнение при переломах ладьевидной кости встречается чаще, чем при других переломах, что связано с особенностями кровоснабжения ладьевидной кости. Для сращения фрагментов очень важно сохранение хорошего кровоснабжения, поскольку кровь является источником кислорода и всех необходимых для сращения костей компонентов.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Аваскулярный некроз
При переломах ладьевидной кости, особенно переломах со смещением, кровоснабжение кости нарушается. При значительном нарушении кровоснабжения одного из фрагментов или полном его прекращении кость лишается питания и ее клетки погибают. В таких условиях нормальное сращение невозможно. Это состояния называется «аваскулярный некроз».
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Остеоартроз
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
ПРИМЕРЫ ВЫПОЛНЕННЫХ В НАШЕЙ КЛИНИКЕ ОПЕРАЦИЙ НА ЛУЧЕЗАПЯСТНОМ СУСТАВЕ
+
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС?
+