Перелом между проксимальным эпифизом и большеберцовой кости
Подмыщелковые и эпифизарные переломы большеберцовой кости. Диагностика и лечение
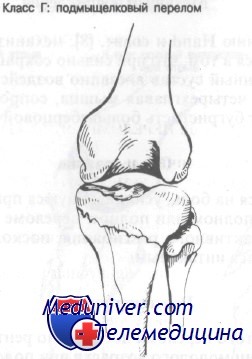
Подмыщелковый перелом захватывает проксимальный метафиз большеберцовой кости и, как правило, является косым или поперечным. Линия перелома может распространяться в коленный сустав.
Подмыщелковый перелом заключается в воздействии ротационной или угловой силы в сочетании с вертикальной компрессией.
У больного отмечаются болезненность и припухлость в месте повреждения. Наличие гемартроза может указывать на распространение линии перелома в полость сустава.
Для диагностики этого перелома достаточно снимков в обычных проекциях.
Сопутствующим повреждением часто является перелом мыщелка большеберцовой кости.
Лечение подмыщелкового перелома большеберцовой кости
Неотложная помощь включает лед, иммобилизацию конечности задней гипсовой лонгетой и срочную консультацию. Стабильные внесуставные поперечные переломы без смещения обычно лечат иммобилизацией в длинной гипсовой повязке в течение 8 нед. Оскольчатые переломы или переломы, имеющие мыщелковый компонент, подлежат открытой репозиции и внутренней фиксации или лечению скелетным вытяжением.
Подмыщелковые переломы часто сочетаются с переломами мыщелков и поэтому имеют тенденцию к осложнениям. Для рассмотрения этих осложнений читателю следует обратиться к разделу о переломах мыщелков.
Класс Д: переломы эпифиза большеберцовой кости
Переломы эпифиза большеберцовой кости нетипичны и встречаются реже переломов дистального отдела бедра или переломов бугристости большеберцовой кости.
Обычно обусловлен сильным вальгусным или варусным давлением на колено.
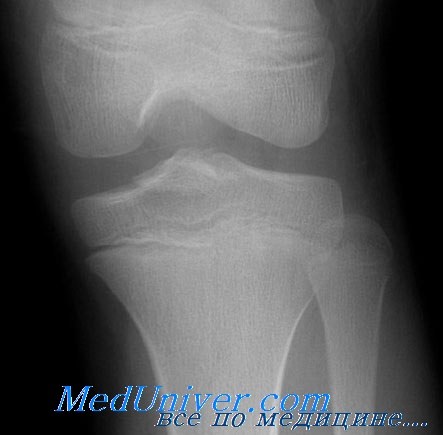
У больного отмечаются боли и деформация в области коленного сустава. При осмотре часто заметна угловая деформация. При этих переломах, как правило, гемартроза нет.
Большая часть переломов относится к II типу по класссификации Salter—Harris и для точной диагностики требует сравнительных проекций.
Переломы эпифиза большеберцовой кости изредка сопровождаются повреждением связок или менисков.
Лечение эпифизарных переломов большеберцовой кости
Неотложная помощь включает лед, иммобилизацию задней лонгетой и срочную консультацию ортопеда для проведения репозиции. После репозиции у большинства больных показана иммобилизация длинной гипсовой повязкой сроком на 6 нед.
После отрыва проксимального эпифиза большеберцовой кости может нарушаться рост кости.
— Также рекомендуем «Проксимальные переломы малоберцовой кости. Диагностика и лечение»
Оглавление темы «Переломы бедра, костей голени»:
- Межвертельный перелом бедра. Диагностика и лечение
- Вертельные и подвертельные переломы бедра. Диагностика и лечение
- Переломы диафиза бедренной кости. Классификация, диагностика и лечение
- Переломы дистального отдела бедренной кости. Классификация, диагностика и лечение
- Переломы мыщелков большеберцовой кости. Классификация, диагностика и лечение
- Переломы межмыщелкового возвышения большеберцовой кости. Классификация, диагностика и лечение
- Перелом бугристости большеберцовой кости. Классификация, диагностика и лечение
- Подмыщелковые и эпифизарные переломы большеберцовой кости. Диагностика и лечение
- Проксимальные переломы малоберцовой кости. Диагностика и лечение
- Переломы надколенника. Классификация, диагностика и лечение
Источник
В различных проявлениях эти повреждения встречаются преимущественно у детей старшего возраста. Спорным можно назвать утверждение некоторых авторов, что повреждения проксимального эпиметафиза большеберцовой кости у детей являются аналогами переломов мыщелков большеберцовой кости у взрослых людей. Не идентичен и механизм повреждений костно-хрящевых образований у детей и тем более не одинаковы биомеханические условия их возникновения с соответствующей патоморфологической характеристикой. К тому же, уместно указывает А. Ф. Бухны (1973), ни одна связка, за исключением крестообразных, или сухожилие не прикрепляются непосредственно к проксимальному эпифизу и не принимают участия в возникновении эпифизеолиза при непрямом механизме травмы.
Более того, проксимальный эпифиз большеберцовой кости окружен прочными связками и многими сухожилиями, оказывающими препятствие возникновению переломов эпифиза и эпифизеолизов при прямой травме. Этими особенностями можно объяснить редкость повреждения зоны роста в этой области. Иное положение создается у детей старшего возраста, когда в зону повреждения вовлекается окостеневающая бугристость большеберцовой кости, являющаяся своеобразным продолжением проксимального эпиметафиза, В таких случаях возникает своего рода двойной эпи- или остеоэпифизеолиз эпифиза и апофиза.
При этом облегчается сопоставление отломков и уменьшается угроза развития глубоких аваскулярпых нарушений в. костно-хрящевых структурах, связанных с бугристостью связкой надколенника, несущей кровоснабжение области повреждения. Эпифизарные и эпиметафизарные повреждения проксимального отдела большеберцовой и малоберцовой костей возможны как от прямого, так и непрямого механического воздействия травмирующей силы.
При значительном непрямом воздействии может возникать полное или частичное отделение эпифиза вместе с бугристостью большеберцовой кости. Смещение, как правило, бывает в переднем направлении с приподнятием и некоторым нависанием эпифиза с частью бугристости над метафизом. Среди наших больных в пяти случаях наблюдались эпифизеолизы во время прыжков детей с большой высоты, очевидно, с чрезмерным переразгибанием в коленном суставе при приземлении. На боковых рентгенограммах у них наблюдались признаки компрессии в области бугристости большеберцовой кости и умеренное выпячивание с легким приподниманием заднего края эпифиза.
Симптомы
Клиническая симптоматология при повреждениях в области проксимальной ростковой зоны голени определяется тяжестью травмы, характером повреждения и степенью смещения фрагментов. При изолированных повреждениях бугристости большеберцовой кости отмечаются припухлость, локализованная болезненность, ограничение движений в коленном суставе и невозможность поднять выпрямленную ногу в положении лежа. При эпифизеолизах со смещением характерны более выраженная припухлость, невозможность активных и пассивных движений, сглаженность контуров коленного сустава за счет реактивного выпота, вынужденное положение конечности, а также боковые деформации на уровне повреждения. При заднем смещении дистального фрагмента клиническая картина может напоминать задний вывих или подвывих голени.
Наряду с клинической симптоматологией решающими в постановке диагноза являются рентгенологические данные, особенно рентгенограммы в переднезадней проекции, так как неповрежденный боковой сухожильно-связочный аппарат препятствует значительным боковым смещениям. При наличии клинических признаков повреждения и отсутствии рентгенологических данных повторная рентгенография через 10—12 дней по признакам обызвествления надкостницы подтверждает или исключает наличие костно-хрящевого повреждения, так называемый эпифизеолиз без смещения.
Незначительные разобщения эпифиза чаще возникают с переднемедиальной стороны и определяются по неравномерности рентгенологического просветления ростковой хрящевой зоны. Интерпретация рентгенограмм значительно облегчается при наличии перелома эпифиза или метафиза, или того и другого, как это бывает при эпиметафизарных переломах и остеоэпифизеолизах. При расшифровке рентгенограмм больных с эпифизеолизами, особенно с подозрением на повреждение бугристости большеберцовой кости, всегда необходимо учитывать возрастные сроки окостенения этих образований и особенности формирования как самого эпифиза, так и бугристости большеберцовой кости из нескольких ядер оссификации.
Среди повреждений проксимального эпиметафиза большеберцовой кости у детей преобладают эпифизеолизы и эпифизарные переломы, а среди повреждений дистальных отделов костей голени у детей преобладают остеоэпифизеолизы и эпиметафизарные переломы большеберцовой кости. В отличие от подобных повреждений в области верхних конечностей сопутствующие сосудистые и неврологические нарушения при повреждениях нижних конечностей встречаются значительно реже.
Лечебная тактика
При повреждениях в области зон роста в проксимальном отделе большеберцовой кости требуется соблюдение определенных принципов, тождественных с другими костями, направленных не только на сращение фрагментов с анатомическим и функциональным восстановлением, но и обеспечивающих нормальный последующий рост конечности. Прежде всего, не следует слишком рано прекращать иммобилизацию при этих повреждениях — не ранее 4— 5 недель. Этих сроков следует придерживаться при повреждениях бугристости большеберцовой кости без смещения отломков или с незначительным смещением, не требующим репочиции. Она может быть осуществлена с помощью глубокой гипсовой шины, которая после трех недель превращается и съемную, с наращиванием физиофункционального лечения: массажа, лечебной гимнастики и тепловых процедур. На этом заключительном этапе реабилитации шина прибинтовывается только на время сна.
При эпи- и остеоэпифизеолизах проксимального отдела большеберцовой кости, не требующих репозиции, иммобилизация конечности гипсовой повязкой длится 1 —1,5 месяца. Мри смещении отломков производится одномоментное закрытое вправление под наркозом с учетом направления и степени смещения фрагментов. Основные смещения происходят обычно в сагиттальной плоскости — это переднезадние и угловые смещения, а чаще их сочетания.
На этом основании различают:
- разгибательные переломы по типу остеоэпифизеолиза, когда кроме сдвига дистального фрагмента кзади возникает угловая деформация — угол открыт кпереди.
- При сгибательном переломе торцовая часть проксимального отломка не без участия прикрепляющейся к бугристости связки надколенника выдвигается кпереди и одновременно становится по отношению к дистальному фрагменту под углом, открытым кзади.
Техника репозиции
- Необходимым условием репозиции является придание согнутого положения в коленном суставе и противовытяжение за дистальный отдел бедра. Вправление осуществляется под наркозом. Ребенок располагается на перевязочном столе с опущенными через край стола голенями.
- Хирург, сидящий лицом к больному, захватывает область повреждения обеими руками. Как при сгибательных, так и разгибательных разновидностях повреждений большие его пальцы располагаются над бугристостью болынеберцовой кости, остальные — с боков и сзади.
- Производится тракция голени, несколько увеличивается имеющееся угловое смещение и одновременно устраняют смещения по ширине как в сагиттальной, так и фронтальной плоскостях.
- Завершается репозиция устранением чисто углового смещения в разогнутом или согнутом на 5° положении конечности. В этом положении после контрольной рентгенографии накладывается гипсовая циркулярная повязка сроком до 5—6 недель.
- При разгибательных переломах во время тракции за голень для облегчения вправления увеличивают имеющееся угловое смещение движениями пальцев хирурга в противоположном направлении.
- Таким образом, при сгибательных переломах хирург надавливает большими пальцами (на завершающем этапе репозиции) на область бугристости болынеберцовой кости спереди назад.
- При разгибательных переломах — давление осуществляется расположенными по задней и боковым поверхностям проксимального отдела голени восемью пальцами сзади наперед.
- Одновременно устраняются и имеющиеся боковые смещения во фронтальной плоскости. Исключительно важно при этом бережно и последовательно восстанавливать двигательную и опорную функцию конечности.
- При эпифизарных и эпиметафизарных переломах, а также некоторых остеоэпифизеолизах со смещением, не поддающихся закрытой ручной репозиции, ставятся показания к оперативному вмешательству.
- После открытой репозиции предпочтительнее фиксация фрагментов одной-двумя спицами, а при одновременных повреждениях эпиметафиза со стороны медиальной и латеральной сторон фиксация осуществляется двумя встречными спицами с упорными площадками, фиксированными в полукольцах аппарата Илизарова.
Исходы повреждений эпифизарных ростковых зон зависят от того, в какой именно зоне росткового хряща происходит травматическая деструкция; при повреждении зоны обызвествления наблюдаются благоприятные отдаленные результаты, а повреждение в пределах зоны зародышевых клеток колончатого слоя может привести к развитию деформации или отставанию конечности в росте.
Источник
Лечение переломов проксимального конца большеберцовой кости может быть консервативным и хирургическим. Каждый из этих методов имеет свои преимущества и недостатки.
Решение об оперативном лечении должно приниматься совместно пациентом, членами его семьи и лечащим врачом. Предпочтительный метод лечения выбирается исходя из типа перелома и индивидуальных запросов пациента.
Составляя план лечения, доктор учитывает несколько вопросов, в т.ч. ваши ожидания, образ жизни и состояние вашего здоровья.
У физически активных пациентов хирургическое восстановление сустава обычно является оптимальным методом лечения, позволяющим максимально полно восстановить стабильность и подвижность сустава и минимизировать риск развития посттравматического остеоартрита.
У других пациентов, однако, преимущества хирургического лечения могут быть не так очевидны. Некоторые сопутствующие заболевания или исходные проблемы с нижней конечностью могут свести на нет возможные преимущества операции. В таких случаях операция лишь увеличивает возможные риски для пациента (риски анестезии или инфекции, например).
Экстренная помощь
Открытые переломы. При повреждении кожных покровов в области перелома возможна контаминация перелома бактериальной флорой и развитие инфекции. В таких случаях показано максимально раннее хирургическое лечение, направленное в т.ч. на очищение загрязненных мягких тканей и снижение риска инфекции.
Наружная фиксация. При значительном повреждении мягких тканей (кожи и мышц) в области перелома или если состояние вашего здоровья внушает опасения относительного того, как вы перенесете обширную операцию, доктор может временно наложить вам наружный фиксатор. При этой операции в кости выше и ниже уровня перелома вводятся металлические спицы или стержни, которые фиксируются к аппарату наружной фиксации. Последний представляет собой рамку, удерживающую кости в правильном положении до тех пор, пока вы не будете готовы к операции.

В ранние сроки после травмы и без того поврежденные кожа и мягкие ткани в области перелома могут подвергнуться еще более значительному повреждению в результате операции. В таких случаях с целью временной стабилизации перелома и создания условий для заживления мягких тканей может быть наложен наружный фиксатор.
Компартмент-синдром. В небольшом числе случаев отек мягких тканей голени может быть выраженным настолько, что начинает угрожать кровоснабжению мышц и нервов голени и стопы. Это состояние называется компартмент-синдромом, и оно требуют немедленного хирургического лечения. Во время операции, называемой фасциотомией, выполняются вертикальные разрезы стенок мышечных футляров голени. Эти разрезы оставляются открытыми и закрываются только через несколько дней или недель после операции, когда отек купируется. В некоторых случаях для закрытия таких разрезов необходима кожная пластика.
Консервативное лечение
Консервативное лечение включает иммобилизацию гипсом или брейсом, а также ограничение движений и нагрузки на ногу. В процессе такого лечения доктор периодически будет назначать вам контрольную рентгенографию для оценки сращения костей. Движения в коленном суставе и нагрузка на ногу будут зависеть от типа перелома и особенностей выбранного метода лечения.
Хирургическое лечение
Существует несколько методов, позволяющих хирургу добиться восстановления правильного положения костных фрагментов и удержания их в этом положении до наступления сращения.
Внутренняя фиксация. Во время этой операции костные фрагменты сначала возвращаются в свое нормальное положение. В этом положении они удерживаются специальными фиксаторами – интрамедуллярными стержнями или пластинами и винтами.
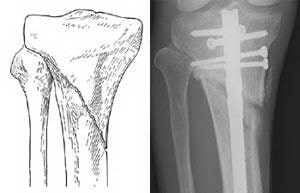
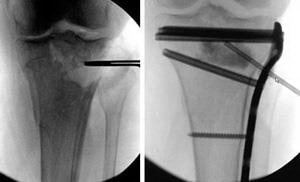
(Слева) Перелом проксимального конца большеберцовой кости. (Справа) Такой же тип перелома, фиксированный интрамедуллярным стержнем.
При переломах проксимальной четверти большеберцовой кости, если линия перелома не проникает в сустав, возможная фиксация как стержнем, так и пластиной. Стержень вводится в костномозговой канал в центре кости, а пластина фиксируется винтами к наружной поверхности кости.
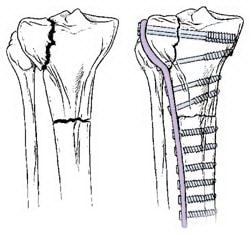
Переломы, проникающие в сустав, обычно требуют стабилизации пластиной. Пластина фиксируется к наружной поверхности кости.
Пластины и винты обычно используются при переломах, проникающих в сустав. Если перелом сопровождается вдавлением суставной поверхности, для восстановления нормальной анатомии и функции сустава необходимо восстановить эту суставную поверхность. После этого обычно образуется дефект кости в области перелома. Такие дефекты заполняются костным материалом, взятым у самого пациента или из костного банка. Также возможно использование синтетических или естественных продуктов, стимулирующих регенерацию кости.
При вдавленных переломах для восстановления сустава необходимо вернуть вдавленный фрагмент не место. Это уменьшает риск развития остеоартрита и нестабильности. После этого в области перелома обычно образуется дефект (слева), который заполняется костью, синтетическими или естественными материалами (справа).
Наружные фиксаторы. В некоторых случаях мягкие ткани в области перелома могут быть повреждены настолько, что использование внутренних методов фиксации не представляется возможным. В таких случаях описанный выше наружный фиксатор может использоваться в качестве окончательного метода лечения и снимается только после сращения перелома.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Медведчиков А.Е.
1
Жиленко В.Ю.
1
Ортнер А.А.
1
Буров Е.В.
1
1 ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Частота неудовлетворительных отдаленных анатомо-функциональных результатов хирургического лечения внутрисуставных переломов проксимального эпиметафиза большеберцовой кости при применении обширных артротомических доступов остается высокой. Цель исследования: изучить опыт применения артроскопии в комплексе диагностики и лечения больных с внутрисуставными переломами проксимального эпиметафиза большеберцовой кости. Материалы и методы. В период с 2012 по 2015 годы прооперировано 45 пациентов с внутрисуставными переломами проксимального эпиметафиза большеберцовой кости различной степени сложности. По классификации Schatzker J. et al. (1979), пациенты распределились следующим образом: переломы I типа – 11 пациентов, II типа – 16 пациентов, III типа – 9 пациентов, IV типа – 4 пациента, V типа – 5 пациентов. Результаты исследования и их обсуждение. Обсуждены особенности непрямой репозиции, техника малоинвазивной элевационной остеотомии и репозиции. Сформирована концепция Less invasion Total Control One-shot surgery (LiTOs), позволяющая унифицировать хирургическую методику, сделать ее доступнее при минимальном техническом оснащении. Показаны преимущества метода в сравнении с часто используемыми «традиционными» видами методик.
артроскопия
малоинвазивная хирургия
тибиальное плато
остеосинтез
элевационная остеотомия
1. Воронкевич И.А. Переломы проксимального эпифиза большеберцовой кости и технические возможности современного погружного остеосинтеза / И.А. Воронкевич // Травматология и ортопедия России. – 2004. – № 1. – С. 68–74.
2. Кузнецов И.А. Остеосинтез с костной аутопластикой при центральных компрессионных переломах мыщелков большеберцовой кости / И.А. Кузнецов, Н.Н. Волоховский // Современные методы лечения и протезирования при заболеваниях и повреждениях опорно-двигательной системы: матер. междунар. конгресса. – СПб., 1996. – С. 134–135.
3. Кузнецов И.А. Оперативное лечение компрессионно-оскольчатых переломов мыщелков большеберцовой кости / И.А. Кузнецов // Внутренний остеосинтез. Проблемы и перспективы развития: тез.науч.-практ. конф. – СПб., 1995. – С. 34–36.
4. Ballmer F.T. Treatment of tibial plateau fractures with small fragment internal fixation: a preliminary report / F.T. Ballmer, R. Hertel, H.P. Nötzli // J. Orhop. Trauma – 2000. – Vol. 14. – P. 467.
5. Barei D.P. Complications associated with internal fixation of high-energy bicondylar tibial plateau fractures utilizing a two-incision technique / D.P. Barei, S.E. Nork, W.J. Mills // J. Orhop. Trauma – 2004. – Vol. 18. – P. 649.
6. Egol K.A. Treatment of complex tibial plateau fractures using the less invasive stabilization system plate: clinical experience and a laboratory comparison with double plating / K.A. Egol, E. Su, N.C. Tejwani // J. Trauma. – 2004. – Vol. 57. – P. 340.
7. French B. High-energy tibial shaft fractures / B. French, P. Tornetta // Orthop. Clin. North Am. – 2002. – Vol. 33. – P. 211.
8. Ohdera T. Arthroscopic management of tibial plateau fractures»comparison with open reduction method / T. Ohdera, M. Tokunaga, S. Hiroshima // Arch. Orthop. Trauma Surg. – 2003. – Vol. 123, № 9. – P. 489–493.
9. Roerdink W.H. Arthroscopically assisted osteosynthesis of tibial plateau fractures in patients older than 55 years / W.H. Roerdink, J. Oskam, P.A.Vierhout // Arthroscopy. – 2001. – Vol. 17, № 8. – P. 826–831.
10. Schatzker J. The tibial plateau fracture: the Toronto experience 1968–1975 / J. Schatzker, R. McBroom, D. Bruce // Clin. Orthop. – 1979. – №138. – P. 94–99.
11. Schatzker J. The rationale of operative fracture care / J. Schatzker, M. Tile // Berlin, 1987. – P. 279–295.
Внутрисуставные переломы проксимального эпиметафиза большеберцовой кости относятся к тяжелым травмам опорно-двигательного аппарата и составляют до 10 % всех внутрисуставных переломов, от 2 до 5 % среди всех переломов, до 30 % от всех травм нижних конечностей и до 60 % от травм суставов, что определяет актуальность проблемы лечения пострадавших данной категории [1, 2]. Среди костей, образующих коленный сустав, указанные переломы встречаются в 29,4 % случаев, превосходя по частоте в 5–6 раз переломы мыщелков бедренной кости – 5,2 % и уступая только переломам надколенника – 65,4 % (Meani Е., Sega L., 1982; Koval К.J. et. al., 1992; Kankate R.K., et. ah, 2001). Частота неудовлетворительных отдаленных анатомо-функциональных результатов лечения достигает 6–39 % [3, 10], а к инвалидности приводит в 6 % [1].
Хирургическое лечение «мыщелковых» переломов большеберцовой кости обсуждается особенно часто и не первое десятилетие с учетом роста прогресса и спроса на высокие технологии в медицине. Однако методы с использованием обширных артротомических доступов далеко не в прошлом, и используются нашими соотечественниками достаточно часто. В среднем на каждую артроскопическую операцию приходится три открытых репозиции эпиметафизарных переломов [3]. Подобные вмешательства, как правило, сопровождаются ассоциированной травмой мягких тканей сустава, что способствует развитию гнойных осложнений, контрактур, удлинению реабилитационного периода и увеличению сроков нетрудоспособности [1]. В большинстве случаев отработанные методики хирургического лечения имеют хороший отдаленный результат, однако по совокупности данных исследований, в среднем 35 % пациентов не могут вернуться к прежнему уровню физической активности, вследствие сохраняющейся ригидности параартикулярных тканей сустава и осложнений, связанных с несвоевременно диагностированными повреждениями внутрисуставных структур (комбинированные разрывы ПКС и менисков).
Недостаточная диагностика, как основа неверной тактики лечения в конечном итоге приводит к раннему развитию посттравматического деформирующего остеоартроза коленного сустава у 60–80 %, возникновению десмогенных контрактур у 29–50 % и деформаций коленного сустава у 12–20 % , что побуждает хирургов внедрять современные методы оценки характера повреждений, не только костных, но и мягкотканых структур коленного сустава, а также новые подходы к репозиции и фиксации фрагментов костей с комбинированием современных методик внутреннего остеосинтеза [2, 9, 10].
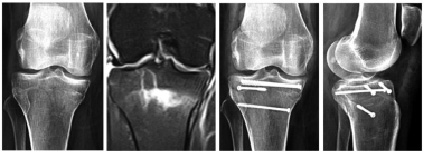
Диагностика «мыщелковых» переломов большеберцовой кости – задача не простая даже для опытного клинициста. На территории РФ и стран СНГ по сей день преобладают данные клинического исследования и рентгенографии сустава (Гиршин С.Г., Лазишвили Г.Д., 2007), и редко выполняется магнитно-резонансная томография. Важность современных методов визуализации в предоперационном планировании неоценима, так как они помогают на предоперационном этапе уточнить характер перелома, а часто и кардинально изменить тактику лечения при выявлении внутрисуставных повреждений капсульно-связочного аппарата (рис. 1).
В своей повседневной практике нами используется две общепринятые классификации переломов проксимального эпиметафиза: Schatzker J. et al., 1979 и Muller M. et al., 1991 (AO/ASIF). Однако приведенные классификации не позволяют в полной мере представить характер повреждения тибиального плато при каждом типе перелома, что потребовало использовать наряду с традиционными методами диагностики иные методы визуализации, такие как мультиспиральная компьютерная томография с 3D-реконструкцией и интраоперационная артроскопия.
На сегодняшний день не существует универсального метода хирургического лечения переломов проксимального эпиметафиза большеберцовой кости, отвечающего всем требованиям анатомии и биомеханики коленного сустава [1, 6, 11]. Наиболее часто применяется метод артроскопического ассистирования с закрытой репозицией перелома и последующим использованием различных систем фиксации (накостный остеосинтез с использованием пластин с угловой стабильностью винтов, канюлированные винты или аппараты внешней фиксации), который отвечает большинству требований, однако имеет ряд недостатков (compartment syndrome, увеличение общего времени хирургической инвазии) [4, 6].
а б в г
Рис. 1. Пациентка Б., 53 года. Сравнение информативности методов лучевой диагностики для выявления скрытого внутрисуставного перелома (a – рентгенограмма коленного сустава в прямой проекции, б – ЯМРТ-слайд того же сустава до операции; в, г – рентгенограммы после операции)
Материалы и методы исследования
В период с 2012 по 2015 годы прооперировано 45 пациентов с внутрисуставными переломами проксимального эпиметафиза большеберцовой кости различной степени сложности. По классификации Schatzker J. et al. (1979), пациенты распределились следующим образом: переломы I типа – 11 пациентов, II типа – 16 пациентов, III типа – 9 пациентов, IV типа – 4 пациента, V типа – 5 пациентов. Пациенты с VI (межмыщелковым) типом перелома в исследование не включались, учитывая высокую вероятность развития ятрогенного компартмент-синдрома, связанного с внутрисуставным лаважем [8].
Среди пролеченных пациентов было 30 мужчин в возрасте от 25 до 48 лет (67 %) и 15 женщин в возрасте от 34 до 52 лет (33 %). По виду полученной травмы пациенты распределились следующим образом: высокоэнергетическая травма, связанная с дорожно-транспортным происшествием – 8 случаев, спортивная травма – 17, низкоэнергетические травмы, вызванные падением с высоты роста, в бытовых условиях – 20.
Предоперационное обследование включало клиническое, рентгенологическое, ЯМРТ-исследование. Определение степени сложности осуществлялось по двум выбранным классификациям (Schatzker J. et al., 1979 и Muller M. et al., 1991 (AO/ASIF)). В случаях импрессионно-оскольчатого характера перелома, дополнительно проводилось МСКТ-исследование с 3D- реконструкцией. Выбор способа репозиции мыщелков большеберцовой кости, тип костного трансплантата (при необходимости замещения постимпрессионного дефекта) и средства фиксации определялись индивидуально с учетом анатомических особенностей, типа перелома, возраста и рода занятий пациента [5, 7].
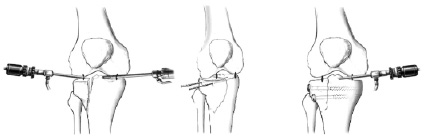
Особенности непрямой репозиции. В качестве способов реконструкции тибиального плато использовались методы закрытой опосредованной репозиции костодержателями под комбинированным контролем электроннооптического преобразователя и открытый метод репозиции, оба сопровождались артроскопической ассистенцией [8, 9] (рис. 2). Для всех операций использовался стандартный артроскопический набор и стойка с шейвер системой, холодной коблацией.
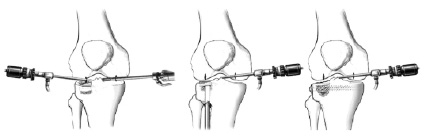
Техника малоинвазивной элевационной остеотомии и репозиции (рис. 3). Для исполнения данного метода хирургического вмешательства нами использовался стандартный набор для артроскопии коленного сустава, тибиальный направитель из набора реконструктивной пластики ПКС, спицы Киршнера и импактор. Таким образом, избегая специальных инструментов, методика общедоступна и может быть выполнена в любом травматологическим отделении, где есть артроскопическая стойка.
а б в
Рис. 2. Этапы малоинвазивной непрямой репозиции «мыщелкового» перелома большеберцовой кости (a – артроскопия; б – репозиция спицами; в – металлоостеосинтез)
г д е
Рис. 3. Этапы малоинвазивной элевационной остеотомии импрессионного перелома большеберцовой кости (г – артроскопия; д – формирование канала и элевация зоны импрессии; д – металлоостеосинтез)
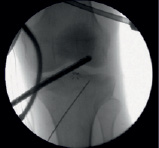
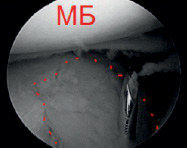
а б
Рис. 4. Использован принцип «Total control» (а – проведение маркирующей спицы в центр зоны импрессии мыщелка большеберцовой кости; в – оценка проведения спицы артроскопически)
Основные принципы (LiTOs) были разработаны и применены к данному виду хирургии:
● Less invasion (снижение травматизации мягких тканей и капсулы сустава);
● Total Control (каждый этап манипуляции происходит под артроскопической и рентгенологической ассистенцией, проведение спицы и импактора по стереоскопическому направителю) (рис. 4, 5);
● One-shot surgery (выполнение остеосинтеза и вмешательства на мягкотканых образованиях (шов мениска и др).
При замещении постимпрессионного дефекта губчатого вещества в качестве материалов для костных трансплантатов применялись:
● Аутотрансплантат из гребня подвздошной кости (6 пациентов);
● Никелид титана (NiTi) (1 пациент);
● Блок остеоиндуктора (β-трикальцийфосфат, а также полученный из натурального коралла блок (12 пациентов).
Результаты исследования и их обсуждение
Внутренний остеосинтез переломов проксимального эпиметафиза большеберцовой кости был выполнен с использованием различных конструкций. У 24 пациентов использовалась мономыщелковая LCP-пластина и винты (53 %), в 8 случаях был применен остеосинтез канюлированными винтами (18 %), у 4 больных (9 %) использована методика 2 LCP-пластин при переломах типа Schatzker V, для фиксации перелома мыщелков у 9 пациентов (20 %) потребовались биодеградируемые конструкции. В послеоперационном периоде иммобилизацию сохраняли до снятия швов, а осевую нагрузку разрешали в зависимости от объема костного дефекта мыщелка большеберцовой кости, как правило, через 12 недель после операции.
Все случаи хирургического лечения «мыщелковых» переломов большеберцовой кости в дальнейшем отслеживались на базе профильного отделения восстановительного лечения клиники. В данной группе учитывались следующие критерии: средняя физическая активность в раннем послеоперационном периоде; восстановление полной амплитуды движений коленного сустава; степень выраженности остаточного болевого синдрома; изменение стереотипа ходьбы [11]. 31 опрошенный пациент (69 %) остался доволен выполненным хирургическим вмешательством и вернулся к повседневному образу жизни и труда, 8 (18 %) ввиду проживания за пределами Сибирского Федерального округа прошли лишь короткий курс реабилитации и последующее анкетирование не проходили, 6 пациентам (13 %) (тип перелома Schatzker V) понадобилось повторное прохождение реабилитационных мероприятий, связанных со сниженным тонусом мышц сегмента голень-бедро.
Риски и осложнения. Пренебрежение ограниченными возможностями артроскопии в условиях фрагментарного внутрисуставного перелома может повлечь за собой повышение внутритканевого давления (compartment syndrome).
Решение:
● использование артроскопического контроля при внутрисуставных переломах не переходящих на диафиз (Schatzker I, II, III, IV, редко V, никогда – VI);
● использование строго контролируемого внутрисуставного давления, отказ от артропомпы в пользу проточной системы.
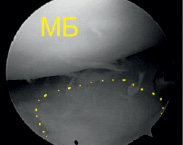
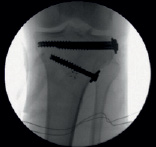
а б
Рис. 5. Артроскопическая и рентгенологическая оценка элевационной остеотомии и остеосинтеза при использовании принципы «LiTOs» (а – оценка степени восстановления суставной поверхности большеберцовой кости в ходе элевационной остеотомии; в – рентгенологическая оценка восстановления тибиального плато)
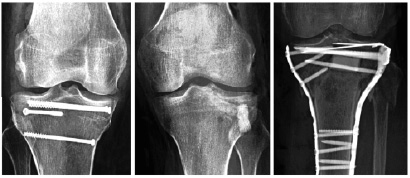
а б в
Рис. 6. Послеоперационные рентгенограммы пациентов (Б. 53 года, С. 32 года, Р. 44 года), оперированных с внутрисуставными переломами проксимального эпиметафиза большеберцовой кости (классиф. Schatzker III, IV, V) с использованием канюлированных винтов (А), биодеградируемых конструкций и костного аллотрансплантата (Б), 2 LCP-пластин (В)
Увеличение общего времени хирургической инвазии на коленном суставе.
Решение:
● тщательное предоперационное обследование и планирование метода;
● участие в операционной бригаде хирурга, обладающего опытом артроскопии;
● использование пневмо-жгута на область верхней трети бедра;
● при затрудненной визуализации переход на субменисциальную артротомию.
Выводы
Наш опыт применения артроскопии в комплексе диагностики и лечения больных с переломами проксимального эпиметафиза большеберцовой кости свидетельствует о явных преимуществах в сравнении с часто используемыми «традиционными» видами методик. К этим преимуществам можно отнести:
● возможность своевременной точной диагностики, адресного лечения сопутствующих повреждений;
● визуального контроля каждого этапа репозиции перелома;
● сведение к минимуму риска инфекционных осложнений;
● возможность ранней функциональной реабилитации.
Библиографическая ссылка
Медведчиков А.Е., Жиленко В.Ю., Ортнер А.А., Буров Е.В. АРТРОСКОПИЧЕСКИЙ ОПЫТ ЛЕЧЕНИЯ ВНУТРИСУСТАВНЫХ ПЕРЕЛОМОВ ПРОКСИМАЛЬНОГО ЭПИМЕТАФИЗА БОЛЬШЕБЕРЦОВОЙ КОСТИ // Успехи современного естествознания. – 2015. – № 9-1. – С. 60-65;
URL: https://natural-sciences.ru/ru/article/view?id=35527 (дата обращения: 06.07.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов о?