Перелом проксимального отдела большеберцовой кости осложнения
Лечение переломов проксимального конца большеберцовой кости может быть консервативным и хирургическим. Каждый из этих методов имеет свои преимущества и недостатки.
Решение об оперативном лечении должно приниматься совместно пациентом, членами его семьи и лечащим врачом. Предпочтительный метод лечения выбирается исходя из типа перелома и индивидуальных запросов пациента.
Составляя план лечения, доктор учитывает несколько вопросов, в т.ч. ваши ожидания, образ жизни и состояние вашего здоровья.
У физически активных пациентов хирургическое восстановление сустава обычно является оптимальным методом лечения, позволяющим максимально полно восстановить стабильность и подвижность сустава и минимизировать риск развития посттравматического остеоартрита.
У других пациентов, однако, преимущества хирургического лечения могут быть не так очевидны. Некоторые сопутствующие заболевания или исходные проблемы с нижней конечностью могут свести на нет возможные преимущества операции. В таких случаях операция лишь увеличивает возможные риски для пациента (риски анестезии или инфекции, например).
Экстренная помощь
Открытые переломы. При повреждении кожных покровов в области перелома возможна контаминация перелома бактериальной флорой и развитие инфекции. В таких случаях показано максимально раннее хирургическое лечение, направленное в т.ч. на очищение загрязненных мягких тканей и снижение риска инфекции.
Наружная фиксация. При значительном повреждении мягких тканей (кожи и мышц) в области перелома или если состояние вашего здоровья внушает опасения относительного того, как вы перенесете обширную операцию, доктор может временно наложить вам наружный фиксатор. При этой операции в кости выше и ниже уровня перелома вводятся металлические спицы или стержни, которые фиксируются к аппарату наружной фиксации. Последний представляет собой рамку, удерживающую кости в правильном положении до тех пор, пока вы не будете готовы к операции.

В ранние сроки после травмы и без того поврежденные кожа и мягкие ткани в области перелома могут подвергнуться еще более значительному повреждению в результате операции. В таких случаях с целью временной стабилизации перелома и создания условий для заживления мягких тканей может быть наложен наружный фиксатор.
Компартмент-синдром. В небольшом числе случаев отек мягких тканей голени может быть выраженным настолько, что начинает угрожать кровоснабжению мышц и нервов голени и стопы. Это состояние называется компартмент-синдромом, и оно требуют немедленного хирургического лечения. Во время операции, называемой фасциотомией, выполняются вертикальные разрезы стенок мышечных футляров голени. Эти разрезы оставляются открытыми и закрываются только через несколько дней или недель после операции, когда отек купируется. В некоторых случаях для закрытия таких разрезов необходима кожная пластика.
Консервативное лечение
Консервативное лечение включает иммобилизацию гипсом или брейсом, а также ограничение движений и нагрузки на ногу. В процессе такого лечения доктор периодически будет назначать вам контрольную рентгенографию для оценки сращения костей. Движения в коленном суставе и нагрузка на ногу будут зависеть от типа перелома и особенностей выбранного метода лечения.
Хирургическое лечение
Существует несколько методов, позволяющих хирургу добиться восстановления правильного положения костных фрагментов и удержания их в этом положении до наступления сращения.
Внутренняя фиксация. Во время этой операции костные фрагменты сначала возвращаются в свое нормальное положение. В этом положении они удерживаются специальными фиксаторами – интрамедуллярными стержнями или пластинами и винтами.
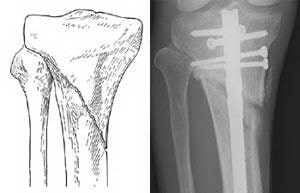
(Слева) Перелом проксимального конца большеберцовой кости. (Справа) Такой же тип перелома, фиксированный интрамедуллярным стержнем.
При переломах проксимальной четверти большеберцовой кости, если линия перелома не проникает в сустав, возможная фиксация как стержнем, так и пластиной. Стержень вводится в костномозговой канал в центре кости, а пластина фиксируется винтами к наружной поверхности кости.
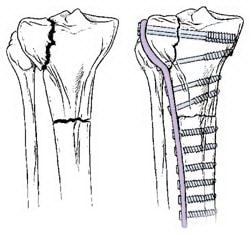
Переломы, проникающие в сустав, обычно требуют стабилизации пластиной. Пластина фиксируется к наружной поверхности кости.
Пластины и винты обычно используются при переломах, проникающих в сустав. Если перелом сопровождается вдавлением суставной поверхности, для восстановления нормальной анатомии и функции сустава необходимо восстановить эту суставную поверхность. После этого обычно образуется дефект кости в области перелома. Такие дефекты заполняются костным материалом, взятым у самого пациента или из костного банка. Также возможно использование синтетических или естественных продуктов, стимулирующих регенерацию кости.
При вдавленных переломах для восстановления сустава необходимо вернуть вдавленный фрагмент не место. Это уменьшает риск развития остеоартрита и нестабильности. После этого в области перелома обычно образуется дефект (слева), который заполняется костью, синтетическими или естественными материалами (справа).
Наружные фиксаторы. В некоторых случаях мягкие ткани в области перелома могут быть повреждены настолько, что использование внутренних методов фиксации не представляется возможным. В таких случаях описанный выше наружный фиксатор может использоваться в качестве окончательного метода лечения и снимается только после сращения перелома.
Источник
Переломы проксимального конца большеберцовой кости наблюдаются при политравме достаточно часто и в большинстве случаев имеют сложный многооскольчатый характер.
Внутрисуставные переломы мыщелков большеберцовой кости в последние годы принято называть переломами «плато». От точности восстановления проксимальной суставной поверхности большеберцовой кости напрямуюзависят последующая функция коленного сустава и скорость развития деформирующего артроза. Одновременно с переломом плато в той или иной степени повреждаются мягкотканые образования коленного сустава — мениски, наружная и внутренняя боковые связки в месте их прикрепления. Собственно крестообразные связки обычно не повреждены, но может возникнуть их функциональная недостаточность вследствие отрыва межмыщелкового возвышения. Переломы проксимального конца большеберцовой кости удобнее всего классифицировать по AO/ASIF (рис. 10-9).
Рис. 10-9. Классификация переломов проксимального конца большеберцовой кости по AO/ASIF.
Тип А. Внутрисуставные переломы.
А1 — отрывные переломы головки малоберцовой кости, бугристости большеберцовой кости и межмыщелкового возвышения. Эти переломы всегда свидетельствуют об отрыве соответствующих связок коленного сустава — наружной боковой связки, собственной связки надколенника и крестообразных связок, поскольку они прикрепляются к указанным костным фрагментам;
А2 — простые внутрисуставные метафизарные переломы;
A3 — сложные оскольчатые метафизарные переломы, которые могут распространяться на диафиз большеберцовой кости.
Тип В. Неполные внутрисуставные переломы.
B1 — переломы наружного или внутреннего мыщелка без вдавления;
B2 — то же с вдавлением суставной поверхности;
B3 — то же, оскольчатые переломы с вдавлением.
Тип С. Полные внутрисуставные переломы.
С1 — переломы обоих мыщелков;
С2 — оскольчатые переломы обоих мыщелков без компрессии;
СЗ — многооскольчатые переломы обоих мыщелков с компрессией суставной поверхности.
Механизм переломов проксимального отдела большеберцовой кости при политравме чаще всего прямой — удар в область коленного сустава, при наезде на пешехода («бамперный» перелом) или деталями автомобиля при внутриавтомобильной травме. Тип перелома зависит от того, в каком положении находился коленный сустав. При согнутом коленном суставе чаще всего возникают оскольчатые переломы типа С, при разогнутом — изолированные переломы мыщелков типа В. Отрывные переломы возникают при отбрасывании пешехода и падении на слегка согнутую ногу в положении варуса или вальгуса в коленном суставе, но они могут возникнуть и при прямом ударе.
Причиной около 15% переломов плато являются падения с высоты, и здесь имеет место как прямой механизм (удар о землю), так и, чаще, непрямой, когда при приземлении на слегка согнутую ногу в положении варуса или вальгуса мыщелки бедра оказываются более прочными и ломают мыщелки голени. По нашим данным, переломы наружного мыщелка большеберцовой кости наблюдаются в 48,3% случаев, переломы обоих мыщелков — в 29,4%, внутреннего мыщелка — в 7%, внесуставные переломы метафиза большеберцовой кости — в 14,1%, отрывные переломы — в 0,2% случаев. Отрывные переломы были представлены в подавляющем большинстве случаев в виде отрыва головки малоберцовой кости вместе с наружной боковой связкойи перелома межмыщелкового возвышения. Отрывы бугристости большеберцовой кости с собственной связкой надколенника и места прикрепления внутренней боковой связки были крайне редки.
На реанимационном этапе переломы проксимального конца большеберцовой кости иммобилизовали в большинстве случаев задней гипсовой лонгетой от верхней трети бедра до голеностопного сустава. Как правило, предварительно приходилось выполнять пункцию коленного сустава для удаления гемартроза. При метафизарных переломах с большим смещением и захождением отломков накладывали скелетное вытяжение за пяточную кость. Открытые переломы составляли 8,1% всех переломов рассматриваемой локализации. При переломах с небольшим смещением ограничивались хирургической обработкой и иммобилизацией задней гипсовой лонгетой. Открытые переломы со смещением во время хирургической обработки фиксировали стержневым АНФ, вводя стержни в нижнюю треть бедра и среднюю треть большеберцовой кости.
Точную репозицию и фиксацию отломков мы выполняли на профильном клиническом этапе после перевода пострадавшего из реанимационного отделения. В подавляющем большинстве случаев это удавалось при оперативном лечении.
Консервативное лечение было показано при переломах без смещения, у пациентов старческого возраста и при отказе от операции по личным мотивам или вследствие медицинских противопоказаний из-за тяжелых соматических заболеваний, нагноения открытого перелома, общей гнойной инфекции (пневмония, сепсис), неадекватности поведения и невменяемости вследствие психического заболевания.
Во всех этих случаях мы стремились по возможности устранить или уменьшить смещение отломков и, самое главное, варусную или вальгусную деформацию коленного сустава, которые в последующем являются причиной укорочения конечности и резкого нарушения походки и вообще опороспособности нижней конечности.
Репозиция была возможна, если она выполнялась в течение 7— 10 дней с момента травмы. Ее делали под внутрисуставной анестезией 1% раствором новокаина (30—40 мл) после предварительной эвакуации гемартроза. Через пяточную кость проводили спицу, которую закрепляли в скобе для скелетного вытяжения. Помощник травматолога осуществлял тракцию за скобу по длине выпрямленной конечности в течение 7—10 мин.
Затем накладывали глубокую заднюю гипсовую лонгету по типу разрезного тутора от верхней третибедра до голеностопного сустава. Лонгета должна быть сильно влажной и замочена в холодной воде, с тем чтобы срок первичного застывания гипса был не менее 7—10 мин. Гипсовую лонгету тщательно моделируют и затем травматолог ладонями рук создает положение варуса (при переломе наружного мыщелка) или вальгуса (при переломе внутреннего мыщелка) до первичного застывания гипса. Необходим рентгенологический контроль. Срок гипсовой иммобилизации 6—8 нед. При точной закрытой репозиции изолированных переломов мыщелков большеберцовой кости отличные и хорошие результаты составляют 85—90%.
Оперативное лечение было основным методом у пострадавших с политравмой, так как более 70% переломов имели сложный характер и имелись переломы соседних сегментов конечности (бедро, голеностопный сустав и стопа). Стабильная фиксация переломов давала возможность ранних движений в коленном суставе, которые были необходимы для максимального восстановления его функции.
Знание биомеханики коленного сустава придает действиям хирурга-травматолога должную осмысленность и обеспечивает хороший результат.
Коленный сустав функционирует как гинглимус (шарнир) и как трохоид. Шарнир обеспечивает сгибание-разгибание сустава (в норме в пределах 180—40°) и даже гиперэкстензию в суставе (до 10°). Гиперэкстензия возможна у женщин и наиболее выражена у балерин и гимнасток. Ротация голени в коленном суставе наибольшая в положении сгибания до 90° и составляет 25—30°, причем внутренняя преобладает над внешней.
При тяжелых повреждениях коленного сустава в ряде случаев достичь полного восстановления функции не удается, однако умеренное ограничение движений дает возможность больному вести достаточно комфортный образ жизни. Так, для нормальной походки достаточно сгибания в коленном суставе до 110°, для нормального сидения за столом и вставания из-за стола — 60—70°.
Сгибание в коленном суставе сопровождается перемещением мыщелков бедра кзади относительно плато большеберцовой кости, благодаря чему появляется возможность осмотреть мениски и убедиться в точности восстановления суставной поверхности большеберцовой кости (рис. 10-10).
Рис. 10-10. Перемещение мыщелков бедра кзади относительно «плато» большеберцовой кости.
А и В — крайние положения надколенника,
D — направление перемещения,
R и Г — расстояния от центра вращения до передней поверхности мыщелков,
О — место прикрепления собственной связки надколенника.
Отрывные переломы головки малоберцовой кости подлежат оперативному лечению, поскольку они свидетельствуют об отрыве наружной боковой связки, что приводит к грубой латеральной нестабильности в коленном суставе. Консервативное лечение в этих случаях не дает эффекта.
Техника операции
Нащупывают оторвавшийся фрагмент и малоберцовую кость и делают небольшой разрез от фрагмента до верхней трети последней. Однозубым крючком низводят оторвавшийся фрагмент головки малоберцовой кости и фиксируют его винтом с шайбой, дополнительно укрепляя внутрикостным проволочным швом. Часто фрагмент бывает небольшим, поэтому для фиксации наружнобоковой связки используют только внутрикостный шов.
Аналогичным образом поступают при отрывных переломах бугристости большеберцовой кости и внутренней боковой связки, которые наблюдаются крайне редко. Отрыв межмыщелкового возвышения лечат консервативно гипсовой иммобилизацией.
Внутрисуставные переломы верхнего метафиза большеберцовой кости со смещением являются показанием для остеосинтеза. Разрезвыполняют ниже щели коленного сустава с внутренней или наружной стороны. Отломки фиксируют Т- или Г-образной пластиной АО или специальной мыщелковой пластиной LC-DCP. У тяжелобольных с полисегментарными переломами мы использовали малоинвазивную систему LISS.
Внутрисуставные переломы в рамках политравмы имеют сложный многооскольчатый характер. Изолированные переломы мыщелков встречаются достаточно редко (10—12%). Изолированные переломы мыщелков можно фиксировать двумя спонгиозными канюлированными винтами под контролем ЭОП закрытым способом. Конечность растягивают на ортопедическом столе, коленному суставу придают положение варуса при переломе наружного мыщелка и вальгуса — внутреннего. Мыщелок сопоставляют при помощи шила и фиксируют перкутально двумя спицами, которые заменяют канюлированными винтами. Операцию производят в срок до 10—14 дней с момента травмы, в более поздние сроки мыщелки сопоставляют и фиксируют винтами открыто.
Переломы типов ВЗ и С составляют большинство при высокоэнергетической травме и являются прямым показанием к оперативному лечению, без которого восстановить опорность конечности и функцию коленного сустава в большинстве случаев невозможно.
В большинстве случаев мы использовали прямой доступ с наружной или внутренней стороны собственной связки надколенника в зависимости от того, какой мыщелок голени был больше разрушен. Начинали его от средней трети надколенника и продолжали дистально до границ и с верхней третью большеберцовой кости. Обнажали осколки мыщелка, вскрывали коленный сустав, осматривали мениск и приподнимали его элеватором. Разрывы менисков обычно наблюдаются очень редко.
Колено умеренно сгибали и проводили реконструкцию суставной поверхности под контролем глаза и пальца хирурга (в задних отделах). Осколки временно фиксировали спицами. Из скрепителей наиболее удобной и высокоэффективной является специальная мыщелковая пластина, изготавливаемая для левой и правой ноги. Пластина прикрепляется блокируемыми винтами, создающими угловую стабильность. При ее отсутствии вполне удовлетворительный результат можно получить путем использования Т- и Г-образных пластин (рис. 10-11).
Приводим наблюдение.
Больная 3., 58 лет, 14.05.03 пострадала в автоаварии и была доставлена в НИИСП им. Н.В. Склифосовского. Получила множественный двусторонний перелом 16 ребер с левосторонним гемотораксом, «взрывной» перелом L1M,закрытый перелом наружного мыщелка правой большеберцовой кости.
Рис. 10-11. Различные способы остеосинтеза переломов внутреннего и наружного мыщелков большеберцовой кости:
а — остеосинтез винтами простого перелома наружного мыщелка;
б — то же, остеосинтез с костной пластикой вдавленного перелома;
в — то же, остеосинтез многооскольчатого вдавленного перелома.
В течение 3 нед проводилась ИВЛ с целью внутренней пневматической стабилизации реберного каркаса, затем течение травмы осложнилось двусторонней пневмонией и гнойным трахеобронхитом. Всего находилась в реанимационном отделении 36 дней, затем была переведена в ОМСТ. Через 42 дня с момента травмы в связи с наружной нестабильностью правого коленного сустава произведен остеосинтез наружного мыщелка Г-образной фигурной пластиной (рис. 10-12). В дальнейшем в другом лечебном учреждении оперирована по поводу перелома L,,,, но возникло нагноение и металлоконструкции были удалены. Несмотря на то что специальной реабилитации практически не проводилось, перелом большеберцовой кости сросся, коленный сустав стабилен, сгибание до 90°. Ходит в корсете с полной опорой на правую ногу. Через 2 года после травмы металлоконструкции удалены.
Рис. 10-12. Остеосинтез наружного мыщелка болыиеберцовой кости больной 3.
Г- образной пластиной;
а — рентгенограмма до операции;
б,в — то же, после операции.
В.А. Соколов
Множественные и сочетанные травмы
Источник
 07.06.2020
07.06.2020
Осложнения при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости
Использование КТ и/или МРТ-исследования для верификации повреждения сустава, соблюдение основных принципов хирургического лечения внутрисуставных переломов, таких как открытый остеосинтез с восстановлением целостности суставной поверхности и восполнением субхондрального дефекта костной ауто- или аллопластикой, биокомпозитными материалами, первично стабильный остеосинтез опорными металлофиксаторами, грамотная программа реабилитации позволяют значительно снизить процент ошибок и осложнений.
ВВЕДЕНИЕ
Переломы проксимального отдела большеберцовой кости (ПОББК) относятся к тяжелым повреждениям нижних конечностей и составляют от 2 до 5 % среди всех переломов костей скелета, а также от 6 до 12 % среди всех внутрисуставных переломов.
Наиболее тяжелые переломы сопровождаются импрессией костной ткани со стороны суставной поверхности и повреждением важных суставно-связочных структур, что следует из особенностей строения сустава и сложности его кинематики [1, 4, 12, 13]. По данным J.F. Keating (1999) [10], у больных старше 60 лет даже при незначительной травме коленного сустава в 58 % случаев диагностировали перелом ПОББК. Актуальность проблемы лечения внутрисуставных ПОББК определяется высоким числом неблагоприятных функциональных исходов: нередко в отдаленном периоде после травмы развивается деформирующий остеоартроз, контрактуры, нестабильность коленного сустава. Число осложнений остается неоправданно высоким и составляет
от 20 до 40 %, по данным ряда авторов, при этом выход на инвалидность достигает 5,9 % – 9,1 % [2, 5, 7, 18].
На современном этапе развития травматологии приоритетным методом лечения внутрисуставных переломов ПОББК является хирургический [3, 8, 11, 16].
Значительная частота неудовлетворительных результатов лечения больных с данной патологией как по данным литературы, так и по собственным наблюдениям, побудила нас к анализу допущенных в процессе лечения ошибок и разработке способов их профилактики, что и явилось целью данной работы.
МАТЕРИАЛ И МЕТОДЫ
Основу исследования составили 236 больных в возрасте от 14 до 85 лет (женщин – 124, мужчин – 112) с внутрисуставными переломами ПОББК, лечившихся в травматологическом отделении No 1 МБУ ЦГКБ No 24 г. Екатеринбурга за период с 2007 по 2012 г. Преобладающее большинство (159) составили пациенты наиболее трудоспособного возраста от 20 до 60 лет (67, 4%). В механогенезе травмы преобладало непрямое воздействие с гипоэргическим фактором (67 % повреждений получены в результате бытового и уличного травматизма, при падении с высоты собственного роста); высокоэнергетические повреждения получены у 33% больных в результате дорожно-транспортных происшествий (ДТП). Для стандартизации наблюдений и определения дальнейшей тактики лечения использовали универсальную классификацию переломов AO/OTA [9]. Полные внутрисуставные повреждения (Тип С) встречались у 27,9 %; частичные внутрисуставные (тип B) – у 65,6 %. Переломы межмыщелкового возвышения (тип А1) наблюдались у 4 человек (6,5 %). При анализе переломов проксимального сегмента большеберцовой кости наряду с универсальной классификацией переломов AO/OTA [9] использовали классификацию переломов по J. Schatzker (1979) [17].
Согласно данной классификации выделяется 6 основных типов повреждений мыщелков большеберцовой кости:
I тип– клиновидный перелом латеральной части плато;
II тип – клиновидный перелом латеральной части плато, сочетанный с импрессией участка суставной поверхности;
III тип – изолированная импрессия сегмента латеральной части плато;
IV тип – переломы медиальной части плато большеберцовой кости;
V тип — перелом обоих мыщелков; VI тип – повреждение суставной поверхности плато, сочетанное с метадиафизарной диссоциацией. Данные по распределению больных согласно классификации J. Schatzker (1979) [17] и среднему возрасту представлены в таблице 1.
Из 236 больных 91 пациент лечились консервативно, что составило 38,5 %. Хирургическое лечение выполнено 145 больным. По классификации J. Schatzker (1979) доля оперированных пациентов с I типом составила 23,4%; со II типом – 14,9 %; с III типом – 38,3%; с IV типом – 4,3 %; с V типом – 12,8%; с VI типом – 6,4 %.
Распределение больных в зависимости от типа перелома и способа остеосинтеза представлено в таблице 2.
Для остеосинтеза применяли накостные опорные мыщелковые пластины (45,2 %) (T- и Г-образные опорные пластины фирмы «Остеосинтез»), пластины с угловой стабильностью (48,3 %) (L-образная LCP пластина фирмы ChM; L-образная LCP пластина фирмы «Остеосинтез»); фиксация пластинами сочеталась с субхондральной фиксацией 2-4 спонгиозными 6,5 мм винтами или 1,5 мм спицами Киршнера.
Для анализа результатов использовали клинический, рентгенологический, статистический методы исследования
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЯ
Результаты хирургического лечения были изучены в сроке 6, 12, 24 и 36 месяцев у 90 больных (63 %). Для объективизации исходов лечения использовали балльную систему оценки результатов лечения переломов области коленного сустава по P.S. Rasmussen [15].
Согласно модифицированной шкале P.S. Rasmussen, в ранние сроки после хирургического лечения (6-12 месяцев наблюдения) получены следующие функциональные результаты: отличные – 57 %, хорошие – 26 %, удовлетворительные – 14,4 %, неудовлетворительные – 2,6%.
Общее число локальных осложнений ближайшего и отдаленного периода наблюдений составило 18 случаев (18,9 %). В раннем послеоперационном периоде у 2 больных (2,2 %) с тяжелыми повреждениями (переломы типа Schatzker V и VI) наблюдали нагноение послеоперационной раны после накостного остеосинтеза двумя пластинами из травматичного срединного доступа; после проведения санационных мероприятий и направленной антибиотикотерапии к моменту выписки из стационара воспалительный процесс был купирован. Через 3-4 месяца после операции у 2 больных (2,2%) вследствие отсутствия возможности на амбулаторном этапе заниматься ЛФК развилась стойкая контрактура сустава.
Также в ближайшем периоде наблюдения в 3 случаях (3,3 %) отмечены признаки боковой нестабильности коленного сустава; данное осложнение развилось в результате отсутствия своевременной диагностики повреждения комплекса коллатеральных связок; использование полужестких наколенных брейсов нивелировало данную проблему.
В отдаленном периоде после травмы и операции у 8 больных (8,8 % случаев) наблюдали вторичное смещение фрагментов плато большеберцовой кости на величину более 5 мм, что проявилось дисконгруэнтностью суставной щели и деформацией сустава. В 3 случаях данное осложнение было обусловлено отсутствием ауто- или ксенопластического восполнения импрессионного костного дефекта после элевации фрагмента плато большеберцовой кости;
В 2 случаях (переломы типа Schatzker III) – неадекватным выбором накостного фиксатора (применялась блокируемая пластина, которая не могла обеспечить достаточной межфрагментарной компрессии); еще в 3 случаях, несмотря на выполнение костной пластики и остеосинтез оптимальным металлофиксатором, проседание мыщелков наступило в результате несоблюдения пациентом рекомендаций и ранней осевой нагрузки на оперированную конечность.
Также в отдаленном периоде у 2 (2,2 %) больных отметили развитие деформирующего посттравматического остеоартроза, что было подтверждено клинико-рентгенологическими данными; одной больной выполнено тотальное эндопротезирование коленного сустава.
Следует отметить, что общая результативность лечения в отдаленный период наблюдения улучшилась по сравнению с ближайшими исходами: через 12-36 месяцев после операции количество неудовлетворительных результатов снизилось с 18,0 % до 5,4 %, соответственно увеличилось количество положительных результатов лечения с 83 % до 94,6 %.
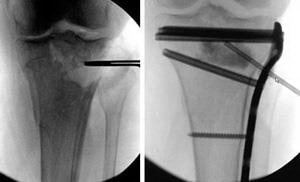
Клиническое наблюдение. Больная М., 56 лет, получила травму левого коленного сустава 05.10.2009 в результате падения с высоты собственного роста. При поступлении в клинику выполнена рентгенография левого коленного сустава в двух стандартных проекциях, диагностирован перелом наружного мыщелка левой большеберцовой кости (B2.3; Schatzker II) и гемартроз левого коленного сустава (рис. 1).
На шестые сутки выполнена операция: открытая репозиция, остеосинтез проксимального эпиметафиза левой большеберцовой кости пластиной LCP.
Интраоперационно был обнаружен импрессионный дефект 6 мм, который сочли не критичным для проведения костной пластики.
После репозиции перелом был стабилизирован блокируемой LCP-пластиной. В послеоперационном периоде проводилась стандартная программа реабилитации. Однако через год после операции больная стала предъявлять жалобы на боли в коленном суставе и ограничение движений (рис. 2). Металлофиксатор был удален. Проведенное клинико-рентгенологическое исследование выявило признаки деформирующего посттравматического остеоартроза и проседание наружного мыщелка большеберцовой кости (рис. 3).
Через 2 года после травмы больная направлена на операцию тотального эндопротезирования левого коленного сустава
ЗАКЛЮЧЕНИЕ
Таким образом, к возникновению осложнений в изучаемой группе больных привели такие дефекты организации лечебного процесса как немотивированный отказ врачей от назначения КТ и/или МРТ-исследования при диагностике патологического состояния, выбор неверной тактики в пользу консервативного лечения, низкая оснащенность клиники современными металлофиксаторами, аллотрансплантатами и биокомпозитными материалами, отсутствие возможности для пациентов получить полноценную реабилитационную терапию и нарушение режима нагрузок на амбулаторном этапе. Из технических ошибок, допущенных по ходу хирургического вмешательства, к осложнениям привело использование травматичного срединного доступа, неадекватный выбор накостных фиксаторов и невосполнение импресссионного костного дефекта.
Использование КТ и/или МРТ-исследования для верификации повреждения сустава, соблюдение основных принципов хирургического лечения внутрисуставных переломов, таких как открытый остеосинтез с восстановлением целостности суставной поверхности и восполнением субхондрального дефекта костной ауто- или аллопластикой, биокомпозитными материалами, первично стабильный остеосинтез опорными металлофиксаторами, грамотная программа реабилитации позволяют значительно снизить процент ошибок и осложнений.
ЛИТЕРАТУРА
1.Новые подходы к лечению внутрисуставных переломов проксимального отдела большеберцовой кости / М. В. Гилев, Е. А. Волокитина, Ю. В. Антониади, Д. Н. Черницын // Урал. мед. журн. 2012. No 6. С. 121-127.
Gilev MV, Volokitina EA, Antoniadi IuV, Chernitsyn DN. Novye podkhody k lecheniiu vnutrisustavnykh perelomov proksimal’nogo otdela bol’shebertsovoikosti [New approaches to treatment of intra-articular fractures of proximal tibia]. Ural Med Zhurn. 2012;(6):121-127.
2.МРТ в изучении процесса перестройки костей коленного сустава после переломов / Г. В. Дьячкова, Л. В. Суходулова, Р. В. Степанов, К. А. Дьячков, А. Н. Бакарджиева, Е. А. Карасев // Мед. визуализация. 2008. No 5. С. 111-116.
D’iachkova GV, Sukhodulova LV, Stepanov RV, D’iachkov KA, Bakardzhieva AN, Karasev EA. MRT v izuchenii protsessa perestroiki kostei kolennogosustava posle perelomov [MRI to study the reorganization process of the knee bones after fractures]. Med Vizualizatsiia. 2008;(5):111-116.
3.Чрескостный остеосинтез при внутрисуставных переломах костей нижних конечностей / Г. А. Илизаров, С. И. Швед, В. М. Шигарев, В. К. Носков, П. И. Черняев // Экспериментально-теоретические и клинические аспекты разрабатываемого в КНИИЭКОТ метода чрескостного остеосинтеза : тез. докл. Всесоюз. симп. Курган, 1983. С. 101-103.
Ilizarov GA, Shved SI, Shigarev VM, Noskov VK, Cherniaev PI. Eksperimental’no-teoreticheskie i klinicheskie aspekty razrabatyvaemogo v KNIIEKOT metoda chreskostnogo osteosinteza : tez. dokl. Vsesoiuz. Simp [Experimental-theoretical and clinical aspects of the transosseous osteosynthesis method being developed in the Kurgan Scientific Research Institute of Experimental and Clinical Traumatology and Orthopaedics: Abstracts of All-Union Symposium]. Kurgan, 1983:101-103.
4.Терновой С. К., Мангурсузян М. Р. Магнитно-резонансная томография в выявлении недиагностированных переломов костей коленного сустава // Радиология – практика. 2011. No 3. С. 42-47.
Ternovoi SK, Mangursuzian MR. Magnitno-rezonansnaia tomografiia v vyiavlenii nediagnostirovannykh perelomov kostei kolennogo sustava [Magnetic-resonance image in revealing non-diagnosed fractures of the knee]. Radiologiia – praktika. 2011;(3):42-47.
5.Оперативное лечение больных с закрытыми переломами плато большеберцовой кости с использованием артроскопической техники / В. И. Шевцов, Т. Ю. Карасева, Е. А. Карасев, Т. И. Долганова, А. Г. Карасев // Гений ортопедии. 2009. No 3. C. 82-88.
Shevtsov VI, Karaseva TIu, Karasev EA, Dolganova TI, Karasev AG. Operativnoe lechenie bol’nykh s zakrytymi perelomami plato bol’shebertsovoi kosti sispol’zovaniem artroskopicheskoi tekhniki [Surgical treatment of patients with closed fractures of tibial plateau using arthroscopic technique]. Genij Ortop. 2009;(3):82-88.
6.Barei D. P., Nork S. E., Mills W. J., Coles C. P. Functional outcomes of severe bicondylar tibial plateau fractures treated with dual incisions and medial and lateral plates // J. Bone Joint Surg. [Am]. 2006. Vol. 88. P. 1713-1721.
Barei DP, Nork SE, Mills WJ, Coles CP, Henley MB, Benirschke SK. Functional outcomes of severe bicondylar tibial plateau fractures treated with dual incisions and medial and lateral plates. J Bone Joint Surg Am. 2006 Aug;88(8):1713-21.
7.Bono C. M., Levine R. G., Rao J. P., Behrens F. F. Monarticular proximal tibia fractures: treatment options and decision making // J. Am. Acad. Orthop. Surg. 2006. Vol. 9, No. 3. P. 176-86.
Bono CM, Levine RG, Rao JP, Behrens FF. Nonarticular proximal tibia fractures: treatment options and decision making. J Am. Acad Orthop Surg. 2006May-Jun;9(3):176-86.
8.Jiang R., Luo C. F., Wang M. C., Yang T. Y., Zeng B. F. A comparative study of Less Invasive Stabilization System (LISS) fixation and two-incision double plating for the treatment of bicondylar tibial plateau fractures // The Knee. 2008. Vol. 15. P. 139- 43
Jiang R, Luo CF, Wang MC, Yang TY, Zeng BF. A comparative study of Less Invasive Stabilization System (LISS) fixation and two-incision double plating for the treatment of bicondylar tibial plateau fractures. Knee. 2008 Mar;15(2):139- 43.
9.Hu Y. L., Ye F. G., Ji A. I., Qiao G. X., Liu H. F. Three-dimensional computer tomography imaging increases the reliability of classification systems for tibial plateau fractures // Injury. 2009. Vol. 40, P. 1282-5.
Hu YL, Ye FG, Ji AY, Qiao GX, Liu HF. Three-dimensional computed tomography imaging increases the reliability of classification systems for tibial plateau fractures. Injury. 2009 Dec;40(12):1282-5.
10.Keating J. F. Tibial plateau fractures in the older patient // Bull Hosp. Jt. Dis. 1999. 58, No. l. P. 19-23.
Keating JF. Tibial plateau fractures in the older patient. Bull Hosp Jt Dis. 1999;58(1):19-23.
11.Mankar S. H., Golhar A. V., Shukla M., Badwaik P. S., Faizan M. Outcome of complex tibial plateau fractures treated with external fixator // Indian J. Orthop. 2012. Vol. 46, 5. P. 570-4.
Mankar SH, Golhar AV, Shukla M, Badwaik PS, Faizan M, Kalkotwar S. Outcome of complex tibial plateau fractures treated with external fixator. IndianJ Orthop. 2012 Sep;46(5):570-4.
12.Musahl V., Tarkin I., Kobbe P., Tzioupis C. New trends and techniques in open reduction and internal fixation of fractures of the tibial plateau // J. Bone Joint Surg. [Br]. 2009. Vol. 91. P. 426-33.
Musahl V, Tarkin I, Kobbe P, Tzioupis C, Siska PA, Pape HC. New trends and techniques in open reduction and internal fixation of fractures of the tibialplateau. J Bone Joint Surg Br. 2009 Apr;91(4):426-33.
13.Papagelopoulos P. J., Partsinevelos A. A., Themistocleous G. S. Complications after tibia plateau fracture surgery // Injury. 2006. Vol. 37. P. 475-84.Papagelopoulos PJ, Partsinevelos AA, Themistocleous GS, Mavrogenis AF, Korres DS, Soucacos PN. Complications after tibia plateau fracture surgery. Injury. 2006 Jun;37(6):475-84.
14.Rademakers M. V., Kerkhoffs M. M., Sierevelt I. N., Operative treatment of 109 tibial plateau fractures: five- to 27-year follow-up results // J. Orthop. Trauma. 2007. Vol. 21. P. 5–10.
Rademakers MV, Kerkhoffs GM, Sierevelt IN, Raaymakers EL, Marti RK. Operative treatment of 109 tibial plateau fractures: five- to 27-year follow-upresults. J Orthop Trauma. 2007 Jan;21(1):5–10.
15.Rasmussen P. S. Tibial condylar fractures. Impairment of knee joint stability as an indication for surgical treatment // J. Bone Joint Surg. [Am]. 1973. Vol. 55. P. 1331–50
Rasmussen PS. Tibial condylar fractures. Impairment of knee joint stability as an indication for surgical treatment. J Bone Joint Surg Am. 1973Oct;55(7):1331–50.
16.Russel N., Tamblyn P., Jaarsma R. Tibial plateau fractures treated with plate fixation: To lock or not to lock // Eur. J. Orthop. Surg. Traumatol. 2009. Vol. 19. P. 75-82.1Russel N, Tamblyn P, Jaarsma R. Tibial plateau fractures treated with plate fixation: To lock or not to lock. Eur J Orthop Surg Traumatol. 2009;19:75-82.
17.Schatzker J., McBroom R., Bruce D. The tibial plateau fracture. The Toronto experience 1968–1975 // Clin. Orthop. Relat. Res. 1979. Vol. 138. P. 94–104.Schatzker J, McBroom R, Bruce D. The tibial plateau fracture. The Toronto experience 1968–1975. Clin Orthop Relat Res. 1979 Jan-Feb;(138):94–104.
18.Subasi M., Kapukaya A., Arslan H., Ozkul E. Outcome of open comminuted tibia plateau fractures treated using an external fixator // J. Orthop. Sci. 2007. Vol. 12. P. 347-53.
Subasi M, Kapukaya A, Arslan H, Ozkul E, Cebesoy O. Outcome of open comminuted tibia plateau fractures treated using an external fixator. J Orthop Sci.2007 Jul;12(4):347-53.
Сведения об авторах:
1.Кутепов Сергей Михайлович – ГБОУ ВПО «Уральская государственная медицинская академия Минздрава России», ректор, профессор, д. м. н.
2.Гилев Михаил Васильевич – ГБОУ ВПО «Уральская государственная медицинская академия Минздрава России», ассистент кафедры травматологии и ортопедии ФПК и ПП
3.Антониади Юрий Валерьевич – МБУ ЦГКБ No 24, г