Перелом руки со смещением репозиция
Перелом лучевой кости со смещением — составляет в медицинской практике около 40% от всех переломов руки. Данная травма развивается в результате перемещения фрагментов сломанной кости и требует грамотного, своевременного лечения.
Причины возникновения и классификация
 Перелом лучевой и локтевой кости с сопутствующим смещением можно получить вследствие падения на вытянутую руку, удара.
Перелом лучевой и локтевой кости с сопутствующим смещением можно получить вследствие падения на вытянутую руку, удара.
Перелом лучевой кости в типичном месте подразделяют на сгибательный (со смещением обломка к тыльной стороне ладони) и разгибательный (с характерным смещением костного фрагмента к лучевой стороне).
Врачи-травматологи классифицируют данного вида травмы следующим образом:
- Закрытый перелом лучевой кости — без сопутствующего повреждения мягких тканей и кожных покровов. Считается наиболее безопасным, поскольку риски развития инфекционных осложнений минимальны.
- Открытая травма — характеризуется наличием раневой поверхности, в которой могут просматриваться костные осколки. Часто сопровождается кровотечением.
- Оскольчатый перелом — возникает в результате компрессии, сдавливания конечности. Травма характеризуется распадением лучевой кости на мелкие костные осколки, зачастую сопровождается повреждением мягких тканей.
- Внутрисуставный — характеризуется локализацией линии перелома в области сустава, что грозит развитием гемартроза и нарушением суставных функций.
Хрупкость костной ткани существенно повышает риски повреждения даже при незначительных нагрузках и силовых воздействиях.
Как проявляется?
Врачи выделяют следующие клинические симптомы, характерные для переломов лучевой кости со смещением:
- Отечность поврежденной конечности;
- Болезненные ощущения с тенденцией к усилению при пальпации или попытках совершения движения;
- Синяки, гематомы, подкожные кровоизлияния;
- Суставные боли;
- Визуальное укорочение конечности;
- Патологическая подвижность.
В большинстве случаев, данная травма сопровождается повреждениями локтевой кости, что провоцирует сильные, нарастающие боли, локализованные в области локтевого сустава, ограничение двигательной функции конечности. Травмированная рука становится бледной и холодной на ощупь, что обусловлено нарушениями процессов кровообращения и кровоснабжения.
В чем опасность?
Нарушение целостности лучевой кости с сопутствующим смещением — травма серьезная. Травматологи выделяют следующие наиболее распространенные осложнения данного вила переломов:
- Неправильное сращивание костных обломков, грозящее деформацией верхней конечности и нарушением ее основных функций;
- Ущемление нерва;
- Неврит (болезнь Зудека-Турнера).
- Костная атрофия;
- Отеопороз;
- Остеомиелит.
Неправильное и несвоевременное лечение способно привести к серьезным последствиям, таким как утрата способности нормально двигать рукой, пальцами кисти. Если были повреждены мышцы, связки или сухожилия, двигательная активность значительно ограничивается и любые движения доставляют пациенту сильнейшую боль.
В дальнейшем вероятны такие неблагоприятные осложнения, как ишемическая контрактура — снижение суставной подвижности, патологические изменения костной структуры, развитие остеомиелита — инфекционного поражения костной ткани, протекающего в хронической форме. Чтобы не допустить столь нежелательных осложнений и свести возможные риски к минимальным показателям, перелом необходимо лечить, причем делать это нужно правильно.
О доврачебной помощи
Скорость оказания первой помощи имеет важное значение для предупреждения возможных осложнений и последующего успешного лечения. Первым делом, травмированную руку необходимо обездвижить. Иммобилизация проводится путем наложения шины или тугой фиксирующей повязки.
Этот пункт имеет особенное значение при оскольчатых переломах. Ведь смещающиеся костные обломки могут повредить сосуды, нервные окончания, мышечные ткани, что существенно усугубит ситуацию.
Если речь идет об открытом переломе, то рану необходимо обработать антисептическим раствором, остановить кровотечение. Наложить стерильную повязку.
К области повреждения на 20–25 минут рекомендуется приложить ледяной компресс, для облегчения состояния больного, предупреждения чрезмерной отечности и появления обширных гематом. После этого больного нужно как можно быстрее доставить в травматологическое отделение, где ему будет оказана профессиональная медицинская помощь.

Особенности лечения
При переломе лучевой кости руки со смещением лечение и срок срастания зависят от вида, степени тяжести повреждения, возрастной категории и индивидуальных особенностей пациента. В большинстве случаев, такого вида переломы срастаются на протяжении 2 месяцев. При этом следует учитывать возраст больного. У ребенка перелом может срастись за 1–1,5 месяца, а лицам старше 60-лет для полноценного восстановления может потребоваться 2,5-3 месяца.
Тактика лечения зависит от типа перелома. При закрытых повреждениях применяют метод аппаратного вправления. Под действием местной анестезии специалист вправляет поврежденные костные фрагменты, после чего используются специальные аппаратные приспособления. После того, как репозиция завершается, на область предплечья пациента накладывают лангетную повязку.
Если была повреждена локтевая кость или же головка лучевой кости, применяется метод закрытой репозиции. Данная операция предполагает сопоставление костных обломков при помощи спиц, которые водятся через кожные покровы. В некоторых, наиболее тяжелых случаях, для фиксации фрагментов кости используют пластины с отверстиями и специальные винты.
По истечении 1–1,5 месяцев, после образования костной мозоли, фиксирующие устройства в обязательном порядке должны быть извлечены!
При наличии множественных смещений, переломах суставной головки, требуется открытая полостная операция — остеосинтез. В процессе хирургического вмешательства, которое проводится под действием общего наркоза, поврежденную кость специалист собирает вручную и фиксирует при помощи специальных титановых пластин. После этого накладываются швы и гипсовая повязка.
Применение методики остеосинтеза позволяет существенно сократить реабилитационный период, в силу обеспечения более быстрого, надежного и качественного срастания кости.
Реабилитационный период и его особенности
Гипс при переломе лучевой кости с сопутствующим смещением накладывают обычно на 4–5 недель. Точные сроки ношения гипса устанавливаются лечащим врачом в индивидуальном порядке. Уже с момента наложения повязки начинается восстановительный период. На начальных этапах больным рекомендуется применение хондропротекторов, препаратов с содержанием кальция, витаминно-минеральных комплексов и иммуномодуляторов.
Спустя неделю-полторы после наложения гипса пациентам уже разрешают поднимать руку, двигать пальцами. С этого момента, предварительно согласованного с доктором, начинаются занятия лечебной физкультурой, направленные на восстановление двигательной активности, работоспособности и функциональности травмированной руки.

Подбирать упражнения должен лечащий врач. Степень допустимой нагрузки и продолжительность занятий регулируется специалистом, по индивидуальной схеме.
Практикуется при восстановлении и диетотерапия. Для скорейшего, успешного восстановления пациенту необходимо включить в свой рацион пищу, богатую белками и кальцием. В ежедневное меню должны входить такие продукты, как яйца, мясо нежирных сортов, рыба, холодец, желе, морепродукты, бобовые.
Для того чтобы полезные вещества лучше усвоились организмом и принесли максимальную пользу, в дневные часы рекомендуется отдавать предпочтение белковой пищи, а вечером употреблять больше продуктов, богатых фосфором и кальцием.
После того, как снимают гипс или лангетную повязку, начинается период активного восстановления. Для того чтобы ускорить этот процесс, доктора рекомендуют пациентам курсы массажа и физиотерапевтические процедуры:
- Электрофорез;
- УВЧ-терапию;
- Магнитную терапию;
- Ультрафиолетовое облучение.
Такие процедуры помогут улучшить обменные процессы, активизировать регенерацию, уменьшить боли и воспалительные проявления, ускорить сращивание костных обломков. Однако, ведущую роль в восстановлении функциональности и подвижности конечности играет лечебная физкультура.
Гимнастические упражнения после снятия гипса рекомендуется выполнять в небольшом тазике, погружая кисти в теплую воду. Хороший эффект дают плавные движения по направлению вверх-вниз, повороты ладонью. Через неделю водной гимнастики можно приступать к сгибательным и разгибательным упражнениям, поворотам ладони. Хороший результат в плане разработки мелкой моторики дают собирание мозаики, пазлов, спичек и т.д.
Перелом со смещением в области лучевой кости требует проведения хирургического вмешательства, ношения гипсовой повязки и последующей комплексной реабилитации. В среднем, этот процесс занимает около 2-3 месяцев — именно столько времени необходимо для сращивания кости и восстановления функций конечности.
Источник
Сложные переломы костей в области плечевой кости — или лучевой и локтевой — могут потребовать оперативного их лечения, чтобы не допустить осложнений и деформации, потери функциональности верхней конечности.
Открытая репозиция и внутренняя фиксация (ORIF) — это тип операции, используемый для стабилизации и заживления сломанной кости. Эта процедура может понадобиться для лечения сложного комбинированного перелома руки.
Перелом плечевой кости и ORIF
Плечевая кость — это кость в верхней части руки между плечом и локтем. Различные виды травм могут повредить эту кость, в результате чего она разламывается на 2-е или более частей. Это может произойти в области плечевой кости около плеча, в середине плечевой кости или в области плечевой кости около локтя — так называемые типичные переломы костей
При определенных типах переломов, хотя плечевая кость и сломана, но ее части (костные отломки) все еще выровнены правильно относительно друг друга. При других типах переломов (смещенные переломы), травма приводит к смещению отломков.
Если человек ломает плечевую кость со смещением и раздроблением, ему может понадобиться открытая репозиция и внутренняя фиксация (ORIF), чтобы вернуть кости на место и помочь им зажить. При наличии открытого перелома, хирурги-ортопеды хирургически переставляют части плечевой сломанной кости, чтобы отломки вернулись в правильное положение.
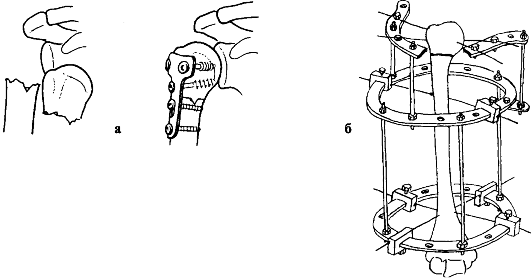
а) Открытая репозиция и фиксация при переломе плечевой кости; б) Остеосинтез кости по Илизарову
При закрытом переломе врач физически возвращает кости на место без хирургического воздействия на кость.
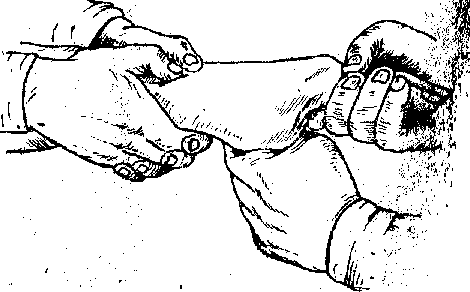
Закрытая репозиция при переломе руки
Внутренняя фиксация относится к методу физического восстановления костей. Этот метод использует специальные винты, пластины, проволоку или штифты для правильного выравнивания костей, что предотвращает неправильное их заживление.
Эти же методы применяются для лечения переломов лодыжки
Вся операция обычно происходит во время сна, под общим наркозом.
Зачем нужна открытая репозиция перелома руки и внутренняя фиксация?
Некоторые медицинские условия могут повысить вероятность перелома плечевой кости. Например, остеопороз увеличивает риск перелома руки у многих пожилых людей.
Но не всем пострадавшим с переломом плечевой кости нужен ORIF. На самом деле, для большинства людей этого не делают. Если возможно, лечащий врач будет лечить перелом руки с помощью консервативных методов — таких, как обезболивание, шина и гипс. Вероятно, пациенту не понадобится ORIF, — если только по какой-то причине полученный перелом не заживает нормально при консервативных методах лечения.
Есть ситуации, когда пострадавшему понадобится ORIF.
Это травмы, при которых:
- Части плечевой кости – костные отломки, значительно смещены.
- Край плечевой кости пробил кожу и есть открытая рана.
- Пораженная плечевая кость разбилась на несколько частей.
В этих случаях, ORIF может выровнять отломки кости обратно, в их правильную конфигурацию. Это значительно увеличивает вероятность того, что поврежденная кость заживет правильно.
Возможно, пациенту понадобится ORIF для перелома, который происходит в любом месте вдоль плечевой кости, включая участки около плеча и локтя.
В некоторых случаях, лечащий врач может обсудить с пациентом другие хирургические варианты — например, замену плеча, если у пациента имеется значительное повреждение верхней части плечевой кости. Нужно поговорить со своим врачом о рисках и преимуществах всех вариантов.
Каковы риски подобной операции?
Большинство людей чувствуют себя очень хорошо после выполнения ORIF. Однако иногда могут возникнуть редкие осложнения.
Возможные проблемы операции ORIF:
- Винтовая перфорация головки плеча.
- Сломанные винты или деформации пластины.
- Инфекция.
- Кровотечение.
- Повреждение нерва.
- Гибель тканей из-за плохого кровоснабжения (аваскулярный некроз) плечевой кости.
- Потеря диапазона движения.
- Смещение кости.
- Осложнения от анестезии.
Существует также риск того, что перелом не заживет должным образом, и человеку потребуется повторная операция.
Обратите внимание!
Индивидуальный, собственный риск осложнений может варьировать, в зависимости от возраста, анатомии перелома плечевой кости и имеющихся заболеваний. Например, люди с низкой костной массой или диабетом могут подвергаться более высокому риску осложнений. Курильщики могут также увеличить риск.
Нужно уточнить степень риска операции перед ее началом.
Как подготовиться к ORIF, что нужно сделать?
ORIF часто происходит, как экстренная или срочная процедура.
Перед хирургической процедурой врач изучит в целом историю болезни и проведет медицинский осмотр пострадавшего. Ему сделают снимок плечевой кости, — возможно, с помощью рентгеновской или магнитно-резонансной томографии (МРТ).
Важно рассказать своему врачу обо всех лекарствах, которые пациент принимает, включая безрецептурные лекарства – такие, как аспирин.
Кроме того, нужно сообщить врачу, когда в последний раз пациент принимал пищу.
В некоторых случаях, лечащие врачи могут делать ORIF, как запланированную процедуру. Если это так, следует поговорить с врачом о том, как пациент может к ней подготовиться. Нужно спросить, следует ли прекратить принимать какие-либо лекарства раньше времени, — например, разжижители крови.
Пациенту нужно отказаться от еды и питья после полуночи накануне процедуры.
Что происходит во время репозиции перелома руки и внутренней фиксации?
Лечащий врач объяснит детали конкретной операции, — которые будут зависеть от локализации и тяжести полученной травмы.
Хирург-ортопед и команда специалистов сделают операцию, которая по времени может занять несколько часов.
В целом, пациент может ожидать следующего:
- Он получит общий наркоз, так что будет спать во время операции и ничего не почувствует. (Или же человек может получить местную анестезию и лекарство, которое поможет ему расслабиться.)
- Анестезиолог будет внимательно следить за жизненными показателями — такими, как сердцебиение и кровяное давление во время операции. Во время операции в горло может быть вставлена дыхательная трубка, которая поможет пациенту дышать.
- После очистки пораженного участка, хирург сделает разрез через кожу и мышцы поврежденной руки. При некоторых видах травм хирург может сделать разрез через верхнюю часть плеча.
- Затем хирург вернет кусочки плечевой кости в исходное положение (репозиция).
- Далее оперирующий хирург прикрепит кусочки плечевой кости друг к другу (фиксация). Для этого он может использовать винты, металлические пластины, проволоку и штифты. (Нужно спросить, что хирург будет использовать в конкретном случае.)
- Затем доктор сделает любые другие необходимые манипуляции. После того, как команда закрепит кость, оперирующий врач хирургически закроет слои кожи и мышц вокруг кости пораженной руки.
Что происходит после операции – восстановление
Некоторое время после операции может наблюдаться жидкость, вытекающая из разреза. Это нормально.
Но нужно сообщить своему врачу сразу, если:
- Пациент видит увеличение покраснения, припухлости или отек вокруг хирургического разреза.
- У него высокая температура или озноб.
- Появилась сильная боль в руке.
- Возникла потеря чувствительности в конечности.
Что происходит в период восстановления после операции?
- Обязательно сделают рентгеновский снимок, чтобы убедиться, что операция прошла успешно.
- Пациент после процедуры может испытывать сильную боль, но обезболивающее средство может её уменьшить.
- В зависимости от степени имеющейся травмы и других заболеваний, пациент может вернуться домой в тот же день. Нужно как можно скорее вернуться к привычному питанию и режиму.
- Некоторое время после операции необходимо держать руку неподвижной. Часто это означает, что пациенту нужно носить шину или слинг в течение нескольких недель. Обязательно нужно защитить шины от воды.
- Пациент получит инструкции о том, как он может двигать рукой.
- В какой-то момент может потребоваться методика физиотерапии для восстановления силы и гибкости мышц. Выполнение упражнений в соответствии с назначением может повысить шансы на полное выздоровление.
Лечащий врач может дать пациенту другие инструкции по уходу за рукой — например, применение льда. Нужно точно следовать инструкциям врача.
Также врач может запретить пациенту принимать определенные безрецептурные лекарства от боли, потому что некоторые из них могут помешать заживлению кости.
Специалист может посоветовать придерживаться диеты с высоким содержанием кальция и витамина D при заживлении костей.
Важно обязательно являться вовремя к врачу на все последующие консультации. Возможно, пациенту понадобится удалить швы или скобы примерно через неделю после операции.
Большинство людей могут вернуться к обычной деятельности в течение нескольких месяцев.
Источник
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося.
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома.
Виды переломов луча (краткая классификация)
Перелом дистального отдела лучевой кости почти всегда происходит около 2-3 см от лучезапястного сустава.
Перелом Коллеса
Один из наиболее распространенных переломов дистального отдела лучевой кости – «перелом Коллеса», при котором отломок (сломанный фрагмент) дистального отдела лучевой кости смещен к тыльной поверхности предплечья. Этот перелом был впервые описан в 1814 году ирландским хирургом и анатомом, Авраамом Коллесом.
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов.
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней — локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку.
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.

Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.

Распространенное у обывателя понятие «вправление перелома» –неверное. Устранение смещения отломков правильно называть –репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:

После операции:

До операции:

После операции


Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Источник