Переломы и вывихи лучевой кости
Если пациент после неудачного падения травмировал руку около запястья, но боль терпимая и пальцами с трудом, но двигать можно, то человек часто решает подождать и не спешит в больницу. Однако это может быть перелом лучевой кости — и если его не лечить, то он может обернуться серьезными последствиями, вплоть до потери трудоспособности.
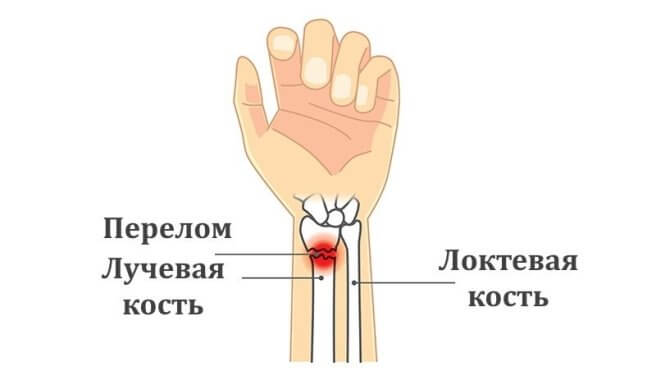
Легкомысленное отношение к этому виду травм довольно распространено, их считают нетяжелыми. Пациенты думают, что гипс — это все, что нужно для лечения, и пренебрегают рекомендациями врача относительно разработки руки упражнениями, тратят время больничного листа на отдых и ничегонеделание. Они не подозревают о последствиях такой, вроде бы легкой травмы.Лучше заранее узнать о том, как проявляется этот перелом, какие методы лечения применяются в современной практике, и как необходимо разрабатывать руку после освобождения ее от гипса.
Травма распространенная, ее доля достигает 16% всех случаев бытового травматизма. Чаще страдают лица с развившимся остеопорозом, в первую очередь женщины в возрасте менопаузы. Именно эта категория населения должна избегать ситуаций с повышенным риском падения.
Немного об анатомии
Лучевая кость входит в состав предплечья, продолжается от локтя до запястья. Верхняя (проксимальная) часть этой кости сочленяется с локтем и является более массивной, чем нижняя (дистальная) часть. Именно поэтому нижняя треть лучевой кости около запястья более хрупкая.
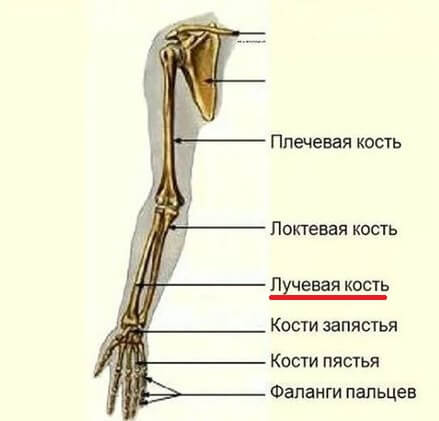
Вместе с лучевой предплечье образует еще одна кость — локтевая. Она более массивная и потому реже подвергается переломам.
Какими бывают переломы
Механизм получения травмы — это падение (в основном с высоты собственного роста) на руки, вытянутые вперед для опоры. Поскольку большинство людей — правши, то при падении они пытаются опереться на правую руку. Следовательно, травм правой лучевой кости регистрируется намного больше, чем левой.
В зависимости от причины такие переломы бывают:
- патологические — в них виновато даже не воздействие механической силы (в ситуации падения), а остеопороз — состояние хрупкости костей, наступающее по мере старения или при некоторых заболеваниях; если человек опирается, падая, на пораженную лучевую кость, перелом практически гарантирован;
- травматические — итог воздействия слишком большой физической нагрузки, удара, скручивания.
При закрытом переломе лучевой кости разъединяется на фрагменты лишь кость, но не мышцы и кожа над ней. Они могут быть отечными или с кровоизлиянием, но не разорваны. При чрезмерном или резком воздействии причинного фактора наступает открытый перелом — к нарушению целостности кости присоединяется разрыв мышц и кожи на ней; получается рана, в которой видны концы кости.
С анатомической точки зрения, подразделение переломов луча выглядит так:
- внутрисуставные — ломается часть, входящая в лучезапястный сустав, а также шиловидный отросток (часть луча, сочленяющаяся с локтевым суставом);
- вне сустава — на протяжении трубчатой части кости.
Тело кости, собственно сама «трубка», в 75% случаев переламывается в нижней трети, почти около кисти. Это классифицируется как перелом лучевой кости в типичном месте. Намного реже луч переламывается в среднем и верхнем сегменте.
Линия разлома может быть разной и давать поперечные, косые, продольные, Т-образные, винтообразные; оскольчатые (более двух фрагментов) переломы. Нередкое явление — вколоченные переломы (обломки лучевой кости как бы заходят друг в друга, «вколачиваются» будто молотком).
Каждому типу травмы может сопутствовать смещение отломков, наступающее вследствие непроизвольных подергиваний мышц конечности.
Перелом лучевой кости в типичном месте
Пациент, падая, инстинктивно пытается смягчить удар о землю и выпрямляет перед собой руку — согнутую в запястье либо разогнутую в нем (то есть опирается на основание ладони). В зависимости от этого нижняя треть лучевой кости получает повреждение по разному типу:
- Сгибательный, носящий название по фамилии травматолога Смита. Наступает при опоре падающего на согнутую кисть, она развернута к тыльной стороне конечности. Тогда образовавшийся костный отломок движется к наружной поверхности предплечья.
- Разгибательный, названный в честь ирландского хирурга Коллиса. Случается, если падающий при падении опирается на ладонь. В итоге рука переразгибается в запястном суставе и обломанный конец отклоняется к тыльной стороне.
Перелом лучевой кости со смещением
Под этим понимают сдвиг обломков, причиной которого становятся сокращения мышц конечности. Смещение острых фрагментов кости наносит дополнительную травму — ранит окружающие сосуды, нервные пучки, кожу.
Сдвигаться отломки могут поперечно и в продольном направлении. В последнем случае они двигаются вдоль и вверх кости. При поперечном смещении один из двух отломков идет либо в правую, либо в левую сторону.
Травма, сопровождаемая смещением отломков, часто соседствует с переломом лучевой кости без смещения.
Перелом лучевой кости без смещения
Поскольку мышцы вблизи запястья слабее, чем те, что работают в сегменте предплечья, то сдвига отломков может не произойти. Тогда перелом луча без смещения ограничивается трещиной в кости, без расхождения отломков — что намного безопаснее для пациента. Трещина располагается на поверхностном участке кости, даже без проникновения в глубину. Это характерно для спортивного типа людей, моложе 40 лет.
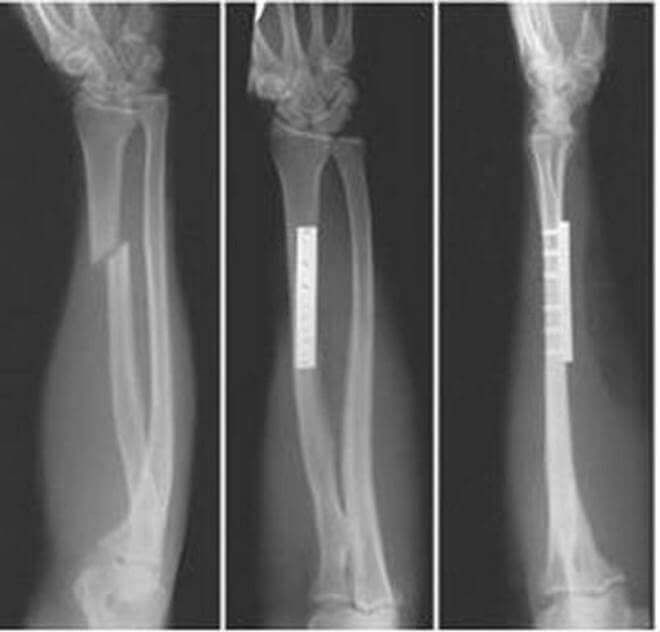
Диагностика
Традиционным способом выявления перелома лучевой кости служит рентген. Не потерял он значения и теперь — признан «золотым стандартом» в диагностической практике подобных травм.
Рентгенографию верхней конечности проводят в двух проекциях. На снимке врач увидит не только наличие перелома, но и сможет установить его характер, количество и состояние отломков. Все эти сведения определяют, какое лечение понадобится больному.
С подозрением на перелом лучше обращаться в травмопункт или крупную больницу. Они в обязательном порядке имеют рентгеновскую установку. Этого не скажешь обо всех частных медицинских центрах: разрешение поставить рентгеновский аппарат выдается далеко не каждой клинике.
В некоторых сложных случаях или для выявления осложнений прибегают к компьютерной томографии или МРТ. Снимки, полученные этими методами, более подробные, поскольку содержат изображения не только костных структур, но и мягких — связок, мышц, сосудов.
Симптомы
Признаки или, как говорят медики, симптомы перелома лучевой кости делятся на две группы.
Относительные признаки — боль, отек, невозможность движения, деформация руки — указывают, скорее, на вероятность перелома, но не являются стопроцентными.
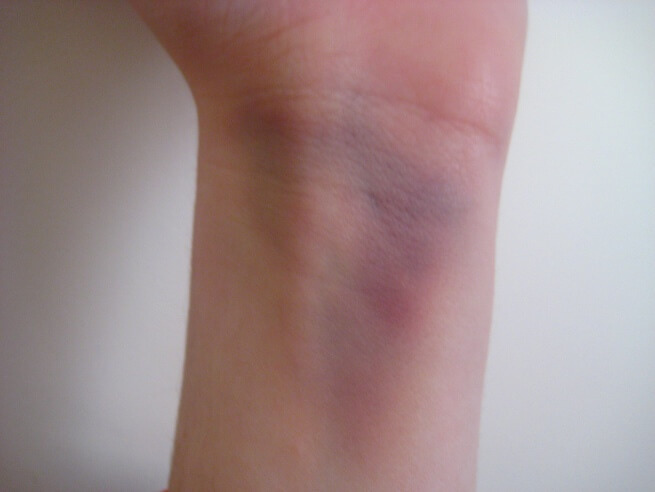
Когда человек ломает лучевую кость, то испытывает сильную боль. Она становится интенсивнее при попытках движения рукой. В случае травмы открытого типа боль особенно остра. Однако люди по-разному переносят боль — у одного малейшее движение вызывает сильный болевой приступ, другой испытывает умеренную болезненность. Ограничение объема движений пальцами и сгибаний, вращений в запястье — тоже признак его травмирования.
Если перелом нижнего конца лучевой кости закрытый, без смещения или вовсе простая трещина, то боль может быть минимальной. Тогда травмированный часто игнорирует необходимость обращаться за медицинской помощью — а это чревато вторичными осложнениями.
Отек в области запястья — еще один относительный признак, результат воспалительной реакции и расширения сосудов в месте травмы. Сюда же относится и гематома — излитие крови из нарушенных сосудов под кожу.
Деформация руки в месте травмы происходит из-за отека и смещения отломков.
Относительные признаки могут наблюдаться не только при переломах, но и при ушибах, растяжении связок в этой области, вывихах.
Абсолютные признаки переломов, или фрактур, — ненормальная подвижность в месте травмы, хруст костных отломков. Такие признаки достоверно указывают на наличие перелома.
Патологическая (ненормальная) подвижность руки в этом месте — это, например, когда рука стала разгибаться в запястье сильнее положенного. Проверять наличие такого признака должен только врач. Неумелая проверка кости на патологическую подвижность способна дополнительно травмировать руку.
Крепитация — попросту хруст отломков. Если человек в момент травмы слышит такой звук, значит, случился перелом. После наступления травмы убеждаться в наличии крепитации имеет право только врач. Это может доставить дополнительные повреждения осколками кости.
Если при травме произошло смещение костных фракций по длине, то можно увидеть, что рука стала короче.
Первая помощь при переломе лучевой кости руки
На месте получения травмы пострадавшему как можно скорее оказывают первую помощь . Важны 3 слагаемых первой помощи: покой, обезболивание, холод.
Покой, то есть ограничение движений в месте травмы (по-научному — иммобилизация) — самое первое, что нужно обеспечить пациенту. Если перелом закрытого типа, то накладывают шину. Вместо шины можно взять доску и любой другой твердый и желательно плоский предмет. Шину прибинтовывают к руке (приматывают подручными средствами — галстуком, шарфом) от середины плеча и до верхней трети ладони.
Если случился открытый перелом, из раны идет кровотечение, то сначала занимают им. Накладывают жгут (подойдет ремень, свернутая ткань). И только после этого обездвиживают руку шиной.
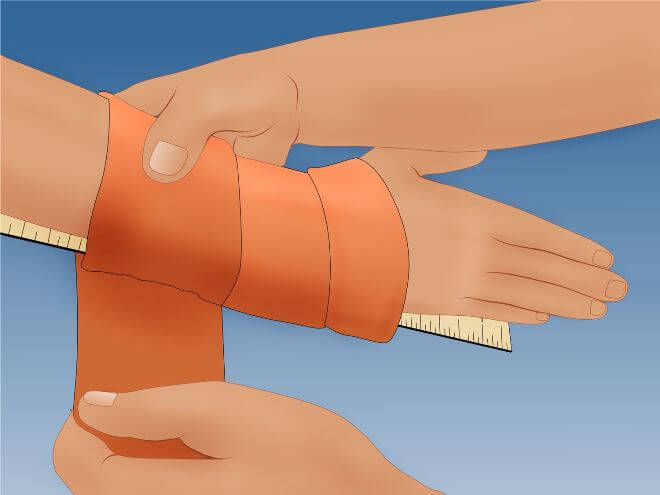
Фиксация руки снижает боль, предотвращает дополнительное перемещение отломков, тем самым снижая травмирование мягких тканей.
При травме рука отекает, поэтому важно позаботиться, чтоб ничто не пережимало нервные пучки и сосуды конечности. Для этого с поврежденной руки снимают все браслеты и часовые ремешки (даже если они не тугие, при появлении отека станут таковыми). Пальцы освобождают от колец.
Для уменьшения боли и недопущения болевого шока (редко развивается при таких переломах) пациенту дает таблетку типа дексалгина, ибупрофена, кетонала. Если есть возможность, лучше ввести их в инъекциях.
Холод (лед, замороженное мясо, грелка со льдом) тоже хорошо снимает боль и, главное, отек. Однако нужно обернуть источник холода в ткань, прежде чем прикладывать. Иначе можно устроить пациенту обморожение мягких тканей.
Чем быстрее и лучше пациенту окажут первую доврачебную помощь, тем благоприятнее пойдет сращение луча.
Лечение переломов лучевой кости
Такие повреждения подлежат как консервативному лечению (гипс), так и оперативному. Конкретные лечебные мероприятия продиктованы исключительно характером перелома.
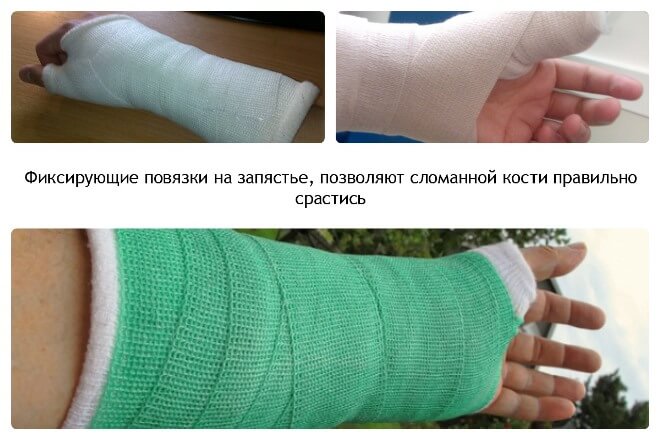
Закрытую травму, не вызвавшую смещения фрагментов, обычно лечат амбулаторно. В травмопункте накладывают гипс или более современный вариант — полимерную повязку, если к этому нет противопоказаний. Наложенная повязка обеспечивает неподвижность руки от нижней трети плеча, на протяжении всего предплечья и до основания пальцев. Из гипса формируют либо спиральную глухую повязку, либо лонгету («незамкнутая» повязка, после спадения отека примерно через 5 дней ее дополнительно стягивают).
Полимерная повязка, во-первых, более легкая, а, во-вторых, с ней не запрещается мыться.
После гипсования пациента отпускают на домашнее лечение. Он должен:
- следить, не нарастает ли отек под гипсом (он может сдавливать руку больше, чем надо, — тогда необходимо исправление повязки);
- на 5–7-е сутки повторно прийти на рентген (примерно в эти сроки спадает первичная отечность и отломки способны снова прийти в движение).
Не поможет консервативное лечение в более тяжелых случаях — при открытом, оскольчатом переломе, вызвавшем смещение отломков. Лечение при переломе лучевой кости со смещением — это оперативное вмешательство.
Суть операции при травме, сопровождаемой смещением, — сопоставление костных фрагментов (репозиция) в нормальном положении и фиксация в нем.
Такая репозиция бывает консервативной манипуляцией, если производится по закрытому типу, то есть без прямого доступа, через кожу. Травматолог вручную составляет обломки, складывает их, как в кубике Рубика. От точности репозиции всех обломков при осколочных переломах зависит их успешное срастание.
Открытая репозиция начинается с разреза и обеспечения доступа к сломанной кости. Далее манипулируют отломками, составляя их в правильном положении. После этого их нужно надежно закрепить.
Фиксаторами отломков лучевой кости выступают:
- спицы (их применение сокращается);
- пластины с винтами;
- изредка дистракционные аппараты.
Осложнения и возможные последствия
Сюда можно отнести инфекционные осложнения операций. Инфекция способна проникнуть через спицы, а также открытый доступ к ране во время вмешательства. Во избежание таких последствий пациентам с профилактической целью назначают курс антибиотиков.
Еще один минус хирургического лечения, например с закреплением обломков спицами, — удлинение периода реабилитации.
Чем опасен перелом лучевой кости в детском возрасте
Они объясняются иным строением и функционированием костной ткани детей. В момент нанесения травмы толстая надкостница детей действует как фиксатор — не дает отломкам разойтись. Перелом получается по типу «зеленой ветки»: кость сломана, а обломки не смещены. Костная ткань ребенка заживет намного скорее, чем у взрослого.
Однако такие переломы, полученные в детском возрасте, несут существенную опасность. Они способны вызвать раннее закрытие ростковой зоны (располагается у трубчатых костей вблизи суставных сочленений). Костная основа прекращает расти и впоследствии руки окажутся разной длины.
Сроки восстановления
Под восстановлением понимают не только сращение луча, но и возвращение полной работоспособности кисти и руки в целом.
Восстановление займет примерно 6–8 недель. На это влияет состояние здоровья пациента, характер перелома, вид операции.
Не стоит нарушать рекомендации врача относительно длительности ношения гипса. Это может повлечь за собой вторичные осложнения.
Сколько времени предстоит носить гипс
Примерно 1-1,5 месяца — вот сколько придется носить гипс, если человек получил травму лучевой кости. Получается, что пациенты довольно долго вынуждены ограничивать себя в мытье, в спортивной и других видах привычной активности.
Гипс носят до появления крепкой костной мозоли — она свидетельствует об успешном сращении отломков. Перед снятием повязки требуется пройти контрольный рентген, чтобы убедиться в образовании мозоли.
Реабилитация, и как разработать сломанную руку
После снятия гипсовой или полимерной повязки не нужно ожидать, что рука будет сразу действовать как раньше. Мышцы быстро ослабевают после нескольких недель в гипсе, и приходится долго работать, чтобы возвратить конечности полную функцию.
Реабилитация, то есть полное восстановление функции руки, проводится комплексно. Это массаж, ЛФК, физиотерапевтические воздействия. Реабилитация как таковая начинается уже при ношении гипсовой повязки — больной должен делать движения в незагипсованных сегментах руки (шевелить пальцами, двигать плечом).
Результат реабилитации зависит не только от врачей и инструкторов, но и от самого пациента, его упорства в выполнении всех предписанных упражнений.
Массаж
Массаж — это первое, с чего начинают реабилитацию. Он обеспечивает пассивные (с помощью массажиста) движения в руке. Процедуру проводят сверху вниз — сначала работают с плечом, затем с локтевым суставом, потом осторожно разминают место травмы, в конце массируют кисть. Длительность массажа — 15 минут.
Грамотно выполненный массаж ускоряет восстановление, возвращает тонус мышцам.
Методы физиотерапии
Из физиотерапевтических процедур наиболее действенными являются:
- электрофорез с кальцием;
- токи УВЧ;
- ультрафиолетовое облучение;
- низкочастотная магнитотерапия.
Все эти методы снижают сроки консолидации (сращения) костных фрагментов, оказывают противовоспалительное, противоотечное действие, способствуют укреплению костной ткани.
Занятия ЛФК
В отличие от массажа, где мышцы пациента совершают пассивные движения, ЛФК — это активные движения (выполняемые самим пациентом) в руке. Важно как можно быстрее начать ЛФК, чтобы предотвратить ослабление мышц.

Сперва ограничиваются простыми движениями — сгибанием пальцев по очереди. Затем объем движений расширяется — это делается под контролем и по рекомендациям врача ЛФК.
Лечебной физкультурой пациенты занимаются уже в домашних условиях.
Последствия перелома и возможные осложнения
Осложнения подобной травмы делятся на непосредственные (полученные в момент травмирования или немного позже) и отдаленные.
Первый вид осложнений:
- повреждение нервов конечности, опасное дальнейшим нарушением чувствительности тканей или более серьезным расстройством иннервации;
- травма ближайших кровеносных сосудов, формирование гематомы;
- разрыв мышц (частичный или полный);
- разрыв сухожилий пальцев, они могут перестать сгибаться или, наоборот, разгибаться;
- инфекционно-воспалительные осложнения (при открытом типе).
Отдаленные последствия такой травмы наблюдаются намного реже. Это изменение формы руки из-за того, что кость неправильно срасталась, тугоподвижная кисть (контрактура), остеомиелит (гнойный процесс в костной ткани).
Инвалидность в результате перелома руки
Инвалидизация (ограничение трудоспособности и самообслуживания) у сломавших лучевую кость пациентов наступает редко. Это может произойти при неверном или неудачном оперативном лечении травмы. Неблагоприятное течение патологии при ношении гипса также способно окончиться серьезным осложнением и инвалидностью.
Группа инвалидности (ее определяет комиссия) дается при следующих посттравматических состояниях кисти:
- нестабильность запястья;
- невозможность сжать пальцы в кулак;
- малоподвижность кисти;
- артроз;
- у детей — преждевременное закрытие зоны роста.
Пациенты, проходящие лечение по поводу перелома лучевой кости, должны серьезно относиться к своей травме, тщательно выполнять рекомендации врача и знать, к каким последствиям может привести это, кажущееся легким повреждение.
Источник
Описание
Чаще всего такой вид травмы, как вывих лучевой
кости, происходит именно у детей, но может встречаться также и у взрослых.
Образование данного вида вывиха возможно при условии сильного и достаточно
резкого потягивания за выпрямленную руку. В этом случае у пострадавшего
практически моментально возникает в области повреждения сильная боль.

После вывиха лучевой кости больной начинает
жаловаться на сильную боль, проявляющуюся в области нижней трети предплечья, а
также лучезапястного сустава. Больной будет постоянно удерживать поврежденную
конечность в выпрямленном состоянии. В том случае, если пострадавший сделает
хотя бы малейшую попытку, чтобы согнуть руку в области поврежденного локтя,
появляется сильная и резкая боль.
Для того, чтобы иметь возможность избежать получения
травмы, которая в результате приведет к вывиху лучевой кости, необходимо более
подробно ознакомиться с причинами, способными спровоцировать его появление.
Практически во всех случаях образование вывиха лучевой
кости будет сопровождаться и переломом локтевой кости, чаще всего, в верхней
трети, также возможно и повреждение самой глубокой ветви непосредственно
лучевого нерва. Данный вид травмы становится возможным получить в результате
падения на супинированную и разогнутую руку. Также эту травму можно будет
получить в том случае, если рука человека попадает в какой-то вращающийся
механизм машины.
Следовательно, чтобы избежать получения травмы,
необходимо избегать падения на руку и удара в область руки, а также соблюдать
технику безопасности во время работы с разнообразными вращающимися механизмами.
Изолированные вывихи, а также подвывихи лучевой
кости встречаются довольно редко. Однако, исключение может составлять
образование подвывиха головки лучевой кисти у маленьких детей, которые
находятся в возрасте до пяти лет. В основном, пострадавшие от данного вида
травмы находятся в возрасте от одного и до трех лет.
Данный вид травмы может возникнуть в результате
довольно резкого дерганья за конечность, а также потягивания ребенка за ручку
либо попытки удержать малыша во время падения, в результате чего образуется
вывих лучевой кости.

После получения травмы ребенок будет жаловаться на
появление характерной умеренной боли,
проявляющейся в области поврежденного сустава. Больная рука будет вытянута
вдоль туловища, вызывает резкую болезненность сгибание руки в области
травмированного сустава. Также появляется болезненность и во время проведения
пальпации самого локтевого сустава, предплечья и лучезапястного сустава.
Во время проведения дополнительного рентгеновского
исследования, врач получает не достаточно информации. Именно поэтому при
обследовании больного, при данном виде травмы, в крайне редких случаях делается
рентген, когда есть сомнения в правильности поставленного диагноза.
Только после установления окончательного диагноза,
врач будет подбирать метод вправления вывиха лучевой кости. Для того, чтобы
вправить головку кости, врач должен очень плавно тянуть за предплечье, при этом
будет постепенно сгибаться поврежденная конечность в области локтевого сустава,
поворачивается рука ладонью вниз. В это же время осуществляется параллельное
надавливание непосредственно на головку самой лучевой кости.
Во время осуществления вправления становится
возможным услышать характерный щелчок (он будет не слишком громким, но в то же
время заметным). Достаточно легко у маленьких детей проводится вправление подвывиха
головки лучевой кости — довольно мягко и практически безболезненно.

Во время проведения процедуры вправления не обязательно
использовать анестезию для поврежденной области, так как это будет доставлять
больному значительно больше неприятный ощущений, чем само вправление вывиха
головки лучевой кости. Ни в коем случае нельзя пытаться самостоятельно вправить
вывих, так как в результате неквалифицированные действия могут привести к более
серьезным проблемам со здоровьем.
Симптомы
На сегодняшний день различается несколько видов
вывиха головки лучевой кости – это вывих головки лучевой кости кпереди, а также
вывих кнаружи и кзади (эти виды вывиха встречаются значительно реже).
Наиболее частым видом вывиха является именно вывих
кпереди, при этом его образование происходит непосредственно в случае получения
прямого удара на область расположения головки луча сзади, а также при падении
человека на вытянутую руку в случае пронированного предплечья.

Довольно часто данный вид травмы встречается именно
у маленьких деток, которых в основном поднимают только за одну руку – к
примеру, за правую, но чаще всего именно за левую. В этом случае тело ребенка,
которое висит непосредственно на одной руке, будет осуществлять характерные
вращательные движения внутрь, происходит пронирование предплечья.
Сам больной начинает ощущать довольно сильную и
резкую боль, появляющуюся в области локтевого сустава, на который оказывается
повышенное давление, и поврежденная конечность непроизвольно опускается вниз.
Создается впечатление, что рука парализована и будет произвольно свешиваться
вниз.
Поврежденная конечность будет слегка согнута, а
также пронирована. Сгибание поврежденной конечности в области травмирования
возможно будет исключительно в незначительном объеме. Это происходит в
результате того, что головка лучевой кости будет упираться непосредственно в
переднюю поверхность самой плечевой кости.
Во время проведения пальпации становится возможным
прощупать выступающую головку лучевой кости возле переднего края наружного
мыщелка плеча. В обязательном порядке, в этом случае, должна проводиться
рентгенограмма поврежденного сустава, благодаря чему становится возможным
понять тяжесть полученной травмы.

Довольно часто у детей, находящихся в возрасте от
одного и до четырех лет, встречается так называемый прониционный подвывих
головки лучевой кости. Данный вид травмы возможно получить в том случае, если
оказывается довольно резкое и сильное потягивание не только за кисть, но и
предплечье. Существует несколько факторов риска, которые способны привести к
такой травме – к примеру, недоразвитие шейки лучевой кости либо слабость самой
кольцевой связки.
Пострадавший начинает жаловаться на появление
сильной боли в области нижней трети предплечья, а также в лучезапястном
суставе. При этом болезненные ощущения наиболее ярко будут проявляться именно
во время осуществления движения поврежденной конечностью. В результате этого
пострадавший начинает поврежденную руку прижимать к телу. Как правило, даже при
условии проведения рентгенологического исследования, установить наличие
характерных дефектов не удается.
Основными признаками образования вывиха лучевой
кости само предплечье будет пронировано и слегка согнуто в области
поврежденного локтевого сустава, при этом латеральная область локтевого сгиба
будет сглажена.
Во время проведения пальпации становится возможным
определить наличие характерного костного выступа (это и будет головка самой
лучевой кости), проявляющейся непосредственно на передней поверхности локтевого
сгиба.
Вызывает сильную болезненность и пассивная
супинации, при этом она будет ограничена. В результате того, что происходит
упор смещенной головки непосредственно в плечевую кость, становятся практически
полностью невозможными не только активные, но и пассивные движения. Для
уточнения диагноза понадобится больному сделать рентгенограмму.
Диагностика
Для диагностирования наличия вывиха лучевой кости,
учитываются все особенности полученной травмы, а также жалобы самого пациента,
и конечно, характерная типичная картина для данного вида травмы.

Практически во всех случаях на полученных
рентгеновских снимках никаких дефектов обнаружить не удается. Однако, в
некоторых случаях может для подтверждения диагноза понадобиться и проведение
дополнительного рентгенологического исследования.
Профилактика
В основе профилактики получения вывиха лучевой кости
лежит предотвращение получения травмы, которые способны спровоцировать его
образование.
Лечение
Практически во всех случаях вправление вывиха
головки лучевой кости будет проводиться под действием наркоза, при этом врач
выполняет специальные лечебные приемы.
Как только будет полностью вправлен вывих, больному
назначается проведение контрольного рентгеновского снимка, после чего на
поврежденную конечность накладывается специальная гипсовая лонгета в положении
крайней супинации предплечья.
Больной должен с гипсом проходить не менее трех
недель, в противном случае придется лечение проходить заново. Стоит учитывать
тот факт, что если после осуществления вправления головка самой лучевой кости
не будет постоянно находиться не только в правильном, но и устойчивом положении,
есть необходимость в ее дополнительной фиксации при помощи специальных спиц.
Бывают случаи, когда просто невозможно провести
вправление лучевой кости при помощи закрытого способа. Именно поэтому
предпринимается методика открытого вправления, также может проводиться резекция
головки во время осуществления операции. Открытое вправление дает значительно
большие положительные результаты, однако, проводить его надо как можно быстрее
после получения травмы, так как именно от этого фактора будет зависеть успех
всего лечения.
Относиться прониционного подвывиха головки лучевой
кости, то вправление данного вида вывиха проводится достаточно легко, при этом
нет необходимости в проведении дополнительного обезболивания поврежденной
области. Во время осуществления вправления будет ощущаться характерный щелчок.
Примерно через пару минут, после самого вправления больной начинает
успокаиваться и появляется возможность свободно двигать поврежденной
конечностью.
При помощи простой косыночной повязки пострадавшему
осуществляется обездвиживание руки на два либо три дня. В том случае, если
происходит повторный вывих либо подвывих лучевой кости, есть необходимость в
накладывании на поврежденную конечность специальной гипсовой лонгеты, которая
может оставляться и на две недели, в зависимости от тяжести вывиха.
Источник