Постель при переломе бедра
Перелом шейки бедра – это перелом в области шейки, головки или большого вертела бедра – костного выступа, который можно прощупать по наружной поверхности бедра в его верхней трети.
Пожилые пациенты с переломом шейки бедра, как правило, отмечают случайное падение и ушиб в области тазобедренного сустава. Перелом шейки бедра можно заподозрить по типичному механизму травмы, характерным клиническим признакам и подтвердить с помощью рентгеновских снимков.
Боль бывает нерезкая, поэтому больной может не требовать повышенного внимания к своему состоянию. При попытке движения боль становится сильнее и концентрируется в паху, в области большого вертела.
Симптомы
- Отек и гематома являются относительными признаками перелома.
- Неестественное положение конечности. Сломанная нога бывает немного повернута кнаружи. Это можно заметить по стопе.
- Укорочение конечности. Абсолютная длина ее не меняется. Происходит относительное укорочение примерно на 2-4 см, потому что кость сломалась, и мышцы, сокращаясь, подтягивают ногу ближе к тазу.
- Симптом «прилипшей пятки». Больной не может самостоятельно поднять вверх выпрямленную конечность. Пятка все время будет скользить по поверхности кровати, хотя сгибание и разгибание будут возможны.
При всех этих симптомах больного необходимо уложить в кровать и вызвать скорую помощь! Если сразу перелом не распознан и пациент продолжает ходить, а боль остается, то возможно травмирование острыми частями сломанной кости окружающих тканей и сосудов.
При диагностировании перелома шейки бедра предлагается:
• госпитализация с последующей операцией и лечением;
• консервативное лечение в больнице;
• организация ухода на дому. Для очень пожилых пациентов, перенесших такую травму, этот вариант предпочтительнее, так как стресс, возникающий при переездах, и изменение условий проживания плохо сказываются на психике.
Правила ухода за пациентом
• Необходимо организовать жизненное пространство больного. Кровать оборудовать устройством для подтягивания на высоте, удобной для пациента. Для этой цели можно сделать перекладину над кроватью при помощи деревянных или металлических палок. Также в салонах медицинской техники продается «балканская рама». Это приспособление будет способствовать движениям пациента вверх и вниз, а также в стороны через верх. Когда врач разрешит больному садиться в кровати, следует привязать веревочную лесенку в ножном крае кровати, чтобы больной мог самостоятельно садиться.
• Подход к пациенту должен быть со здоровой стороны!
• Таким пациентам первые 10-14 дней после перелома назначается полный покой.
• Нельзя переворачивать пациента на больной бок. Ему разрешается поворачиваться только на здоровый бок.
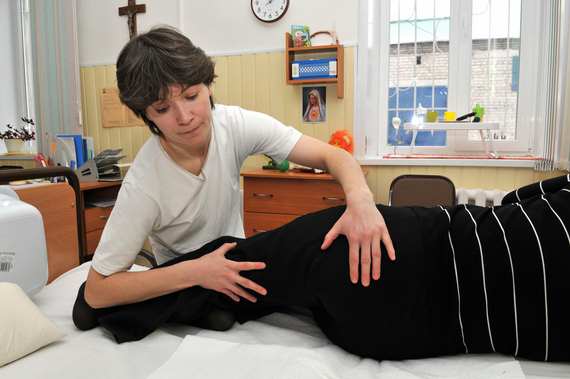
• Необходимо бережно менять положение тела. При переворачивании больного на здоровый бок ухаживающий берется ладонью одной руки в верхней боковой части ягодицы, а ладонью и внутренней стороной предплечья другой руки – в боковой области коленного сустава. Внимание! Поворачивать больного на здоровый бок нужно медленно и одновременно удерживать всю ногу по всей длине при переворачивании!
Во время переворачивания предлагать больному сгибать здоровую ногу в колене и опираться ею на кровать. А чтобы стопа здоровой ноги не скользила по простыне, подложите под нее полотенце.
• Необходимо сразу правильно фиксировать больную ногу для предотвращения образования вывернутой наружу стопы. Такая стопа будет мешать полноценной ходьбе пациента в будущем (когда ему будет разрешено ходить). Чтобы этого не произошло, стопа ноги должна лежать под прямым углом и упираться в спинку ножного края кровати. Для этого под стопу надо подложить маленькую подушку, чтобы она не упиралась в жесткое основание. Если между стопой и спинкой кровати остается место, то можно положить плотную картонную коробку из-под обуви или толстую книгу. Под колено кладется маленькая подушка. Можно от пятки до колена под ногу положить низкую мягкую подушку, но при этом обязательно под пяткой должна лежать мягкая маленькая подушка, чтобы на пятке не образовались пролежни. Для фиксации ноги в прямом положении необходимо положить мешочки с обычным песком (полиэтиленовые мешочки с песком, завернутые в наволочки) к боковой поверхности ноги в области таза и в области колена с внутренней стороны ноги. При такой фиксации нога ничем не сдавливается, так как песок в мешочках принимает форму тела. После 14 дней мешочки с песком на день можно убирать, а вместо них подкладывать свернутое в рулон полотенце. На ночь рекомендуется оставлять мешочки с песком.
• С первых часов после перелома необходимо предотвращать образование пролежней. Для профилактики пролежней у таких больных надо чаще менять положение тела в постели (не реже, чем через 2 часа), слегка отрывать таз от постели, подкладывать мягкие подстилки, массировать кожу в местах, подверженных образованию пролежней, кожу поддерживать в чистоте. Также важно часто менять белье.
• Необходимо предотвратить воспаление легких. Для профилактики воспаления легких с первых дней после перелома больной осознанно должен выполнять дыхательные упражнения: глубокие вдох через нос и выдох через рот (по 1-2 раза каждые 30 минут). Чтобы вдох получился более глубоким, надо во время вдоха отводить руки в разные стороны. Чтобы выдох был более глубоким, во время выдоха необходимо крепко обнять себя руками. Можно предлагать больному надувать воздушный шарик. Также необходимо часто проветривать комнату. Можно делать легкий массаж грудной клетки.
• Необходимо уменьшить боль. Очень сильная боль и дискомфорт не дают возможности больному поворачиваться даже на здоровый бок. Врач должен назначить обезболивающие препараты, которые необходимо регулярно давать больному в течение первых дней заболевания. Также уменьшить боль поможет легкий поглаживающий массаж от стопы к телу.
• Правильно помогать при физиологических отправлениях. Для мочеиспускания используйте обычную 0,5 — 0,8 л. стеклянную банку, как для женщин, так и для мужчин. Имеются для этой цели также женские и мужские утки. Для дефекации можно использовать подгузник (или впитывающую пеленку) или разрешается подставлять под пациента судно типа «ладья». Край такого судна очень низкий, поэтому боли в ноге во время использования судна не будет.
• Необходимо предотвратить запоры. Из-за боли, стресса, депрессии у пациента может пропасть аппетит. Обычно пациенты отказываются от полноценного питания в течение первых 3-х суток. Нормальная дефекация во многом будет зависеть от того, как питается пациент. Это очень важно объяснить пациенту. С первого же дня больному надо давать продукты, содержащие много растительной клетчатки (овощи), кисломолочные продукты, не употреблять много мясной пищи, т.к. она способствует снижению перистальтики кишечника. В пищу можно употреблять отруби и добавки, способствующие перистальтике кишечника. Врач может назначить различные лекарственные средства, стимулирующие перистальтику кишечника.
• Необходимо предотвратить депрессию. Из-за снижения собственных возможностей у пациента может развиться чувство подавленности. Помощь в таких случаях заключается в создании для него привычной удобной обстановки, налаживании максимального общения с таким больным. Пациент нуждается в успокоении, ободрении. Многие люди при своевременной квалифицированной и постоянной реабилитации смогут в дальнейшем сидеть, ходить. Необходимо информировать пациента об этом, сопереживать и сочувствовать ему.
Реабилитация
• Больному предлагать двигать пальцами больной ноги с первых дней.
• Ухаживающий также с первых дней должен делать следующее изометрическое упражнение: прикладывать свою ладонь к стопе больной ноги в области пальцев и просить больного ими медленно и не сильно давить на ладонь.
• Спустя 2 недели после перелома ухаживающий может выполнять сгибание больной ноги в коленном суставе (с очень маленьким углом сгибания, учитывая болевой синдром), удерживая ногу одной рукой повыше колена, а другой – в средней части икры.
• Если проблема боли решена и нет осложнений, то с 10-го дня можно начинать усаживать пациента в кровати, постепенно (в течение недели) доведя сидячее положение под прямым углом.
• С 21-го дня нужно пробовать вставать около кровати и стоять при помощи стула или ходунков. Когда пациент будет уверенно стоять, нужно пробовать начинать потихоньку передвигаться. Но эти сроки могут увеличиться, если пациент испытывает боль или у него появились осложнения. Пока больной не сможет уверенно передвигаться, ухаживающий должен сопровождать его во время ходьбы сзади.
Узнать больше вы можете, обратившись к медицинской сестре «Патронажной службы» Каритас!
Тел: 317 65 47, 8 923 150 15 04
Ольга Кривенькая,
медсестра «Патронажной службы» Каритас
Источник

Согласно статистическим данным, переломы шейки бедра составляют около 6% от всех переломов, и большинство из них приходится на людей пожилого возраста.
  Как известно, в этом возрасте кости особенно хрупкие и нуждаются в тщательном уходе.
Правила ухода за пациентом
✅ Необходимо организовать жизненное пространство больного. Кровать оборудовать устройством для подтягивания на высоте, удобной для пациента. Для этой цели можно сделать перекладину над кроватью при помощи деревянных или металлических палок. Также в салонах медицинской техники продается «балканская рама».
  Это приспособление будет способствовать движениям пациента вверх и вниз, а также в стороны через верх. Когда врач разрешит больному садиться в кровати, следует привязать веревочную лесенку в ножном крае кровати, чтобы больной мог самостоятельно садиться.
✅ Подход к пациенту должен быть со здоровой стороны!
✅ Таким пациентам первые 10-14 дней после перелома назначается полный покой.
✅ Нельзя переворачивать пациента на больной бок. Ему разрешается поворачиваться только на здоровый бок.
✅ Необходимо бережно менять положение тела. При переворачивании больного на здоровый бок ухаживающий берется ладонью одной руки в верхней боковой части ягодицы, а ладонью и внутренней стороной предплечья другой руки – в боковой области коленного сустава.
✅ Во время переворачивания предлагать больному сгибать здоровую ногу в колене и опираться ею на кровать. А чтобы стопа здоровой ноги не скользила по простыне, подложите под нее полотенце.
✅ Необходимо сразу правильно фиксировать больную ногу для предотвращения образования вывернутой наружу стопы. Такая стопа будет мешать полноценной ходьбе пациента в будущем (когда ему будет разрешено ходить). Чтобы этого не произошло, стопа ноги должна лежать под прямым углом и упираться в спинку ножного края кровати.
 
Для этого под стопу надо подложить маленькую подушку, чтобы она не упиралась в жесткое основание. Если между стопой и спинкой кровати остается место, то можно положить плотную картонную коробку из-под обуви или толстую книгу.
 
Под колено кладется маленькая подушка. Можно от пятки до колена под ногу положить низкую мягкую подушку, но при этом обязательно под пяткой должна лежать мягкая маленькая подушка, чтобы на пятке не образовались пролежни.
 
Для фиксации ноги в прямом положении необходимо положить мешочки с обычным песком (полиэтиленовые мешочки с песком, завернутые в наволочки) к боковой поверхности ноги в области таза и в области колена с внутренней стороны ноги. При такой фиксации нога ничем не сдавливается, так как песок в мешочках принимает форму тела. После 14 дней мешочки с песком на день можно убирать, а вместо них подкладывать свернутое в рулон полотенце. На ночь рекомендуется оставлять мешочки с песком.
✅ С первых часов после перелома необходимо предотвращать образование пролежней. Для профилактики пролежней у таких больных надо чаще менять положение тела в постели (не реже, чем через 2 часа), слегка отрывать таз от постели, подкладывать мягкие подстилки, массировать кожу в местах, подверженных образованию пролежней, кожу поддерживать в чистоте. Также важно часто менять белье.

✅ Необходимо предотвратить воспаление легких. Для профилактики воспаления легких с первых дней после перелома больной осознанно должен выполнять дыхательные упражнения: глубокие вдох через нос и выдох через рот (по 1-2 раза каждые 30 минут).
 
Чтобы вдох получился более глубоким, надо во время вдоха отводить руки в разные стороны. Чтобы выдох был более глубоким, во время выдоха необходимо крепко обнять себя руками. Можно предлагать больному надувать воздушный шарик. Также необходимо часто проветривать комнату. Можно делать легкий массаж грудной клетки.
✅ Необходимо уменьшить боль. Очень сильная боль и дискомфорт не дают возможности больному поворачиваться даже на здоровый бок. Врач должен назначить обезболивающие препараты, которые необходимо регулярно давать больному в течение первых дней заболевания. Также уменьшить боль поможет легкий поглаживающий массаж от стопы к телу.
✅ Правильно помогать при физиологических отправлениях. Для мочеиспускания используйте обычную 0,5 — 0,8 л. стеклянную банку, как для женщин, так и для мужчин. Имеются для этой цели также женские и мужские утки. Для дефекации можно использовать подгузник (или впитывающую пеленку) или разрешается подставлять под пациента судно типа «ладья». Край такого судна очень низкий, поэтому боли в ноге во время использования судна не будет.
✅ Необходимо предотвратить запоры. Из-за боли, стресса, депрессии у пациента может пропасть аппетит. Обычно пациенты отказываются от полноценного питания в течение первых 3-х суток. Нормальная дефекация во многом будет зависеть от того, как питается пациент. Это очень важно объяснить пациенту.
 
С первого же дня больному надо давать продукты, содержащие много растительной клетчатки (овощи), кисломолочные продукты, не употреблять много мясной пищи, т.к. она способствует снижению перистальтики кишечника. В пищу можно употреблять отруби и добавки, способствующие перистальтике кишечника. Врач может назначить различные лекарственные средства, стимулирующие перистальтику кишечника.

✅ Необходимо предотвратить депрессию. Из-за снижения собственных возможностей у пациента может развиться чувство подавленности. Помощь в таких случаях заключается в создании для него привычной удобной обстановки, налаживании максимального общения с таким больным.
 
Пациент нуждается в успокоении, ободрении. Многие люди при своевременной квалифицированной и постоянной реабилитации смогут в дальнейшем сидеть, ходить. Необходимо информировать пациента об этом, сопереживать и сочувствовать ему.
Уход за пациентом по неделям
⚠ 1. Постельный режим 1,5 месяца. Тот срок, при котором должны купироваться боли, и пациент может передвигаться при помощи костылей, ходунков. Двигаться, как только боли стихнут.
⚠ 2. Со 2-ой недели начать присаживать больного в кровати. При этом постепенно (дозировано) увеличивать угол (угол регулируется количеством подушек подложенных под спину) и время нахождения больного в положении полусидя. Через 1,5 месяца необходимо присаживать больного, свешивая ноги с кровати.
⚠ 3. Профилактика пролежней. В течение дня пациента необходимо поворачивать с одного бока на другой «полубоком». При этом свободную часть спины необходимо массировать, протирать (чаще всего пользуются следующей смесью: в бутылку водки добавляют 1-2 колпачка шампуня). Простынь должна быть не загрязнена и гладко расправлена без складок. Наиболее часто пролежни возникают в области лопаток, крестца, пяток. Под крестец нужно подкладывать противопролежневый круг 2-3 раза в день по 30 мин. — 1 ч.
⚠ 4. Лечебная физкультура. Необходимо максимально активизировать пациента в кровати. Для этого удобно прикрепить к спинке ножного конца кровати вожжи так, чтобы пациент, взявшись за них руками, мог самостоятельно садиться. Важно для профилактики застоя мокроты в легких, которая часто наблюдается у лежачих больных, делать дыхательную гимнастику. Для этого достаточно надувать воздушные шарики 3-4 раза в день. Хорошо сочетать данную процедуру с массажем грудной клетки.

⚠ 5. Препараты кальция. Обезболивающие. Кетонал, дексалгин, анальгин, баралгин. Холод местно, мази.
⚠ 6. Если через 1,5-2 месяца пациент сидит в кровати, свешивая ноги, то можно начинать ставить его на костыли/ходунки. При этом первую неделю пациент должен под присмотром родственников просто стоять на костылях без опоры на травмированную нижнюю конечность возле кровати постепенно увеличивая длительность выполнения данного упражнения.
Ходить на костылях можно только после того как больной уверено встал на костыли.
Наступать на травмированную ногу нельзя в течение 6 месяцев.

Профилактика пролежней у пациентов
Профилактика развития пролежней представляет собой целый комплекс мер, который осуществляют медицинские сестры и другой медперсонал в своей деятельности ежедневно. Ведь состояние кожи пациента говорит о том, насколько качественный и тщательный уход получает пациент в медучреждении…
Подробнее…

Перелом шейки бедра
Перелом шейки бедра — тяжелая и опасная травма, которая может возникать как у пожилых, так и у молодых людей…
Подробнее…
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
30.05.2013
Оборудование для лежачего больного.
Кровать.
Больной, которому предписан длительный постельный режим, должен лежать в кровати, а не на диване или кушетке. Кровать более удобна для больного, гигиеничнее и лучше приспособлена для выполнения различных процедур по уходу.
Кровать следует поставить так, чтобы можно было подойти к больному с двух сторон, что облегчит уход за ним и позволит легко менять положение больного. Если кровать приставлена к стене, то больной почти постоянно лежит на одном боку, что может способствовать развитию односторонних отеков, пролежней, односторонней пневмонии из-за плохой вентиляции легкого.
Необходимо поставить кровать таким образом, чтобы яркий свет не бил в глаза, не мешал читать и не затруднял дневной сон, поэтому лучше всего, если больной будет лежать боком к окну.
Кровать рекомендуется оборудовать колесиками для удобства передвижения и подвижными головным и ножным концом. Во избежание падений и новых травм кровать должна иметь боковые поручни, которые можно опускать при перестилании постельного белья.
Если больной периодически встает с кровати, ее высота должна быть такой, чтобы обеспечить легкость при укладывании и вставании с нее — на уровне 45—50 см от пола до матраца. Для пользования инвалидным креслом кровать должна находиться на одном уровне с креслом.
Дополнительные вспомогательные устройства для ухода за больным позволят уменьшить нагрузку на оные части его тела. Так, например, опорная рамка используется для того, чтобы приподнять верхнюю часть тела больного при одышке, кормлении, приеме посетителей. В качестве опорной рамки можно использовать перевернутый стул или подголовник для кровати с изменяемым углом наклона.
Кроватный тросик облегчает приподнимание больного в кровати, активизирует его силы. Веревка должна иметь узлы, чтобы рука не скользила.
Подколенный валик служит для расслабления мускулатуры. Его можно сделать из скатанного одеяла.
Подставка для ног поможет больному избегать сползания к ножному концу кровати. Можно использовать специальную подставку для стоп или небольшой ящик.
Навесная проволочная рамка освобождает лежачего больного от давления на него одеяла. Одеяло заправляют за прутья подставки, чтобы избежать потери тепла.
Подзатылочный валик служит опорой для головы, но при длительном использовании возникает опасность повреждения шейного отдела позвоночника. Необходимо менять угол наклона верхней части кровати или подкладывать разное количество подушек больному за спину.
К одной или обеим спинкам кровати можно прикрепить по всей ее длине штангу над кроватью или использовать ее укороченный вариант — Г-образный кронштейн в изголовье, позволяющий сесть из положения лежа и перевернуться. Для больных со слабыми руками на раму подвешивают мягкую петлю, в которую можно продеть запястье при пересаживании с кровати в инвалидное кресло. Для лежачего больного лапу с петлей для подъема можно привязать к спинке кровати в ногах.
Так как больной находится в кровати длительное время, важно сделать кровать удобной и содержать ее в чистоте.
Наматрасник должен быть без бугров и впадин, его следует часто чистить и проветривать, чтобы удалить неприятный запах. Если больной человек страдает недержанием мочи и кала, по всей ширине наматрасника нужно постелить клеенку, хорошо подогнув ее края, что предупреждает загрязнение кровати. На наматрасник стелят простыню, края которой подворачивают под наматрасник, чтобы она не скатывалась и не собиралась в складки. Подушки следует положить так, чтобы нижняя (без пера) лежала прямо и выдавалась немного из-под верхней. Верхняя подушка (пуховая) должна упираться в стенку кровати. На подушки надевают наволочки, на одеяло — пододеяльник.
Желательно иметь 3—4 комплекта постельного белья для смены и перестилать постель как минимум 1 раз в неделю после гигиенической ванны, а при необходимости — по мере загрязнения.
Поручни.
В квартире и комнате, где находится человек с ограниченными двигательными возможностями, необходимо предусмотреть несколько способов облегчить его передвижения.
Поручни обеспечивают дополнительную поддержку пациенту при сидении, стоянии и ходьбе. Поручни должны быть достаточно прочными, чтобы выдерживать массу пациента.
Поручни изготавливают из металлических или пластиковых трубок диаметром 2—4 см. Лучше, если они будут иметь шероховатую поверхность для предотвращения скольжения. Поручни устанавливают на высоте, при которой руки и тело больного находятся в положении, наиболее удобном для подтягивания и отталкивания. При этом следует учитывать физическое состояние пациента, его способность сохранять равновесие.
В зависимости от целей использования поручни бывают разного типа.
Вертикальные поручни используются для того, чтобы пациент мог сесть из положения лежа и наоборот. Такие поручни прикрепляют на стене около кровати или к кровати.
Горизонтальные поручни используются, чтобы пациент мог оттолкнуться или подтянуться, встать из положения сидя. Горизонтальные поручни используют в туалетной или ванной комнатах, в коридорах, комнате.
Наклонные поручни облегчают пациенту перемещение из различных положений.
Поручни можно укреплять на ванной для облегчения перемещения, на стене ванной комнаты — для поддержки при приеме ванны или душа, на стене туалетной комнаты — для облегчения усаживания на унитаз, в спальне около кровати, шкафа, в коридоре, на кухне.
Когда период иммобилизации завершен, больной вынужден какое-то время передвигаться с помощью дополнительных средств — костылей, инвалидного кресла или ходунков.
Костыли
Разрешение использовать для ходьбы костыли должен дать лечащий врач. Не стоит торопить события и пытаться начать ходить раньше, чем предписано врачом. Риск повторного перелома и смещения костей очень велик.
Костыли используются для улучшения координации и уменьшения нагрузки на ноги путем увеличения опоры и переноса массы тела на верхнюю часть туловища и руки.
Стандартные костыли изготавливаются из легкой породы дерева или алюминия. Их конструкция обычно предусматривает платформу для опоры подмышкой, ручку, двойную планку, переходящую снизу в одну стойку с резиновым наконечником диаметром 3—8 см. Костыли могут иметь зажимы, винты или другие приспособления, с помощью которых регулируют их высоту.
Орто-костыли изготовляются из алюминия и включают стойку, платформу для опоры с мягким покрытием и ручки-перекладины, покрытые пластиком. Этот вид костылей можно отрегулировать по длине локтя и высоте (росту) больного. Следует помнить о том, что, неправильно опираясь на платформу, больной может повредить нервные и мышечные структуры руки.
Костыли с упором на предплечье изготавливаются из алюминия и имеют стойку, упор-зажим и ручку. Хотя костыли такого типа обеспечивают недостаточную боковую опору, однако они меньше по размеру, более функциональны при подъеме по лестнице. Их можно использовать одновременно с ортопедическими аппаратами.
При использовании костылей необходимо соблюдать несколько правил.
• Массу тела следует переносить на руки, а не на подмышки, чтобы избежать повреждения подмышечной области.
• Поддерживать широкую базу для опоры даже во время отдыха,
• Держать костыли нужно примерно в 10 см от края и впереди ноги.
• При использовании костылей с упором в подмышечные впадины опорные стойки должны находиться близко от груди для обеспечения лучшего равновесия.
• Голову следует держать прямо и сохранять ровное положение тела во время ходьбы.
Наилучшая позиция больного при ходьбе с костылями: голова высоко приподнята, спина прямая, здоровое колено слегка согнуто. Для поддержки можно опереться спиной о стену. Наконечники костылей помещают на расстоянии примерно 15 см от носков и слегка кпереди. Если у больного широкие бедра, то наконечники лучше отвести в сторону на большее расстояние. Расстояние между подмышкой и верхней частью костылей должно составлять 2—3 пальца. Локти согнуты под углом 25—30°. Толчком можно проверить, легко ли тело отрывается от пола. Руки должны быть почти прямыми. Приспособленность к костылям проверяется во время прогулки.
Для того чтобы встать со стула, сложенные вместе костыли помещают с поврежденной стороны и ухватываются за них изнутри. Затем перебрасывают их другой рукой через стул, выпрямляют здоровую ногу.
Для того чтобы сесть, повторяют те же движения, начиная с размещения двух костылей на поврежденной стороне. Затем больной выпрямляет спину и садится. При этом он должен быть уверен, что кресло или стул не качаются.
При ходьбе с костылями нужно поставить оба костыля одновременно на 30 см впереди и на 15—20 см в сторону от пальцев ноги. Опираясь на рукоятки, перенести тяжесть тела вперед. Можно покачаться на костылях, ощутить устойчивое положение. Приземлиться на пятку так, чтобы костыли были позади больного.
Поступь челночного типа наиболее проста и безопасна для тех, кто начинает пользоваться костылями. Начинать надо с того, чтобы вынести костыли вперед, перенести тяжесть тела вперед, опираясь на руки, и скользить в том же направлении здоровой ногой.
При подъеме или спуске с лестницы можно использовать следующий метод. Больной берет оба костыля под одну руку, придерживает их изнутри большим пальцем. Другой рукой ухватывается за перила (рука немного впереди тела).
При подъеме костыли оставляют на том уровне, где стоят. Затем равномерно распределяют массу тела на руке, держащей костыль, и на перилах. Поднимают здоровую ногу на ступеньку, оставляя позади больную ногу, выпрямляют здоровую ногу и продвигают костыли вперед.
При спуске со ступеней костыли помещают на нижнюю ступень и вытягивают больную ногу. Затем равномерно опираются на руку, держащую костыли, и на перила. Продвигают вперед здоровую ногу на нижнюю ступень. Рекомендуется пользоваться этим методом при спуске или подъеме на узких лестницах.
Ходунки
Спустя 3—4 месяца после перелома необходимо начинать пользоваться ходунками без опоры на больную ногу.
Ходунки улучшают координацию движений, позволяют сохранить равновесие и уменьшают нагрузку на нижние конечности.
По сравнению с тростью и костылями, ходунки обеспечивают наибольшую стабильность и устойчивость пациентов за счет более широкой базы для поддержки и опоры, улучшенной продольной и поперечной устойчивости.
Ходунки изготавливаются из алюминия, имеют накладные ручки из резины или пластика. Некоторые модели ходунков могут складываться, их удобно хранить и перевозить. Другие имеют колесики, позволяющие передвигаться пациентам, которые не могут их поднять. Однако ходунки с колесиками снижают устойчивость пациентов и могут привести к падению, поэтому они должны быть снабжены тормозами. Все виды ходунков небезопасны при подъеме и спуске по лестнице. Кроме того, они громоздки и неудобны для использования в ограниченном пространстве, могут застревать в дверных проемах.
При использовании ходунков следует помнить о том, что:
• для максимальной устойчивости ходунки нужно поднять и затем опустить на все четыре ножки;
• необходимо поддерживать правильную осанку и положение тела;
• не подходить слишком близко к передней перекладине, так как это может уменьшить опору и привести к падению назад.
Источник