Повреждение лучевого нерва при переломе плечевой кости
Лечение паралича лучевого нерва. Прогноз
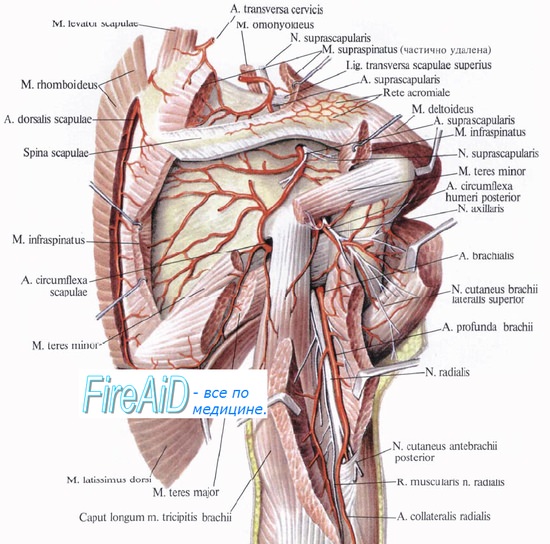
Повреждение лучевого нерва встречается при переломах плеча, при вывихах или переломах головки лучевой кости. Нерв может повреждаться при наложении тесных гипсовых повязок или резинового жгута — для обескровливания, далее, вследствие открытых переломов, инъекций в область плеча и от сдавления на операционном столе.
Глубокая ветвь лучевого нерва иннервирует мышцу-супинатор, собственный разгибатель указательного пальца, длинный и короткий разгибатели, а также отводящую мышцу большого пальца.
Клиническая картина изменяется в зависимости от уровня повреждения. Если повреждение локализовано дистально от середины плеча, то трехглавая, плече-лучевая мышцы, а часто и лучевой разгибатель кисти остаются непарализованными. Поэтому различается три вида паралича лучевого нерва: верхний, средний и нижний паралич.
При верхнем параличе: кисть отвисает, большой палец не отводится и ввиду паралича трехглавой мышцы активное разгибание в локтевом суставе не выполняется. Верхний паралич, как правило, наступает в связи с повреждениями плеча. При наличии среднего паралича лучевого нерва: кисть также отвисает, большой палец неотводится, функция плече-лучевой мышцы и короткого супинатора выпадает, вследствие чего супинация кисти против сопротивления становится невозможной.
Наиболее часто встречается нижний паралич лучевого нерва: кисть принимает положение ладонного сгибания, пальцы согнуты и в основных суставах не разгибаются. Большой палец настолько приведен, что мешает сгибанию остальных пальцев (см. рис. а). Ввиду того, что сгибатели расслаблены, сжатие кисти в кулак невыполнимо (активная недостаточность). Однако как только больной супинирует предплечье, сгибание в лучезапястном суставе прекращается; становится возможным сжатие в кулак. При супинированном положении предплечья больной может захватывать предметы.
Этот факт для неопытного врача часто служит исходным пунктом ошибок в диагностике. При параличе лучевого нерва чувствительность кисти страдает несущественно.
Выпадение чувствительной функции также меняется в зависимости от уровня повреждения. В случае проксимальных повреждений страдает лишь функция дорзального кожного нерва плеча. Дистальные повреждения сопровождаются выпадением функции дорзальных и поверхностных кожных нервов предплечья.
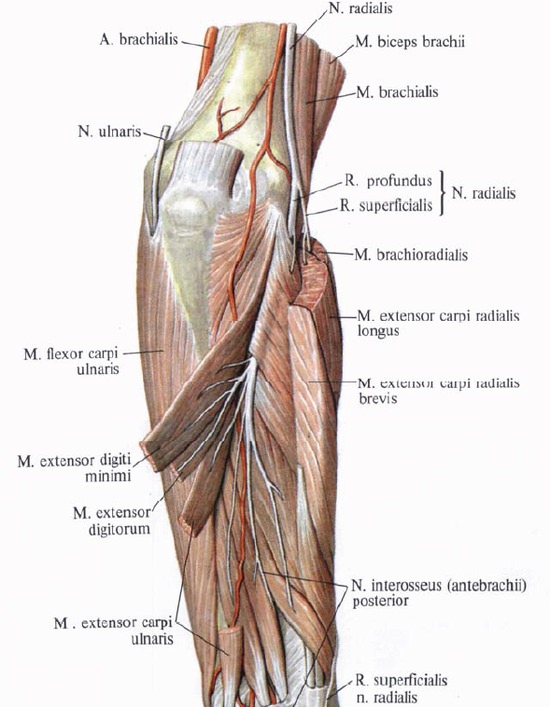
Повреждение лучевого нерва встречается при переломах плеча, при вывихах или переломах головки лучевой кости. Нерв может повреждаться при наложении тесных гипсовых повязок или резинового жгута — для обескровливания, далее, вследствие открытых переломов, инъекций в область плеча и от сдавления на операционном столе.
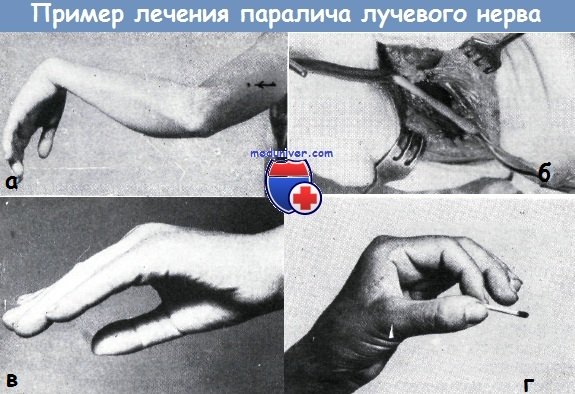
Больная 36 лет получила внутримышечные инъекции севенала в область плеча. На фото место инъекции обозначено стрелкой. Непосредственно после введения севенала наступил паралич лучевого нерва (а).
После безуспешного консервативного лечения в течение 8 месяцев применено оперативное вмешательство. При операции обнаружено истончение и рубцовое перерождение нерва на протяжении 2 см (б).
После резекции данного участка культи нерва соединены швами. Через 8 месяцев функция нерва восстановилась, функция разгибательных мышц стала удовлетворительной (в—г)
При обследовании больного с подозрением на паралич лучевого нерва способность разгибания пальцев проверяется при согнутом положении пястнофаланговых суставов — с целью выключения функции межкостных мышц, которые способны разгибать дистальные суставы вытянутых пальцев. Разгибание большого пальца может быть осуществлено и короткой отводящей его мышцей. Если имеют место застарелые параличи и лучезапястный сустав был фиксирован шиной, то сухожилия разгибателей могли укоротиться и согнутые пальцы могли принять выпрямленное положение.
Отыскание нерва на плече между трехглавой и плечевой мышцами рядом с глубокой плечевой артерией не встречает затруднений. На предплечье нерв обнаруживается после разреза фасции — между плечевой и плече-лучевой мышцами.
По литературным данным, критическая длина резецированного участка лучевого нерва равняется 8 см. Однако концы глубокой ветви лучевого нерва можно сблизить при наличии дефекта не больше чем в 1 см. Транспозиция лучевого нерва в пределах средней трети плеча может удлинить нерв на 3—4 см. При наличии слишком больших дефектов нерва рекомендуется невротизация дистального конца лучевого нерва кожномышечным нервом.
Однако об этом способе до настоящего времени в литературе имеются немногочисленные данные. Прогноз шва лучевого нерва благоприятный, так как масса мышц, снабженных им, достаточно большая. Один из наших случаев показан на рис. 236. Во время второй мировой войны шов лучевого нерва во многих случаях приводил к хорошим результатам. Майер и Мейфилд наблюдали 58 больных с повреждением лучевого нерва. Из них у 39 имелась возможность соединения «конца с концом». В 84% случаев получена частичная или полная регенерация.
До и после наложения шва на нерв необходима фиксация кисти в положении тыльного сгибания, до восстановления функции большой палец должен быть в положении отведения. Далее следует проводить физиотерапию электрическим током, массаж и гимнастические упражнения, на которых подробно мы останавливались выше. При неуспешном соединении концов нерва или при наличии длительного паралича лучевого нерва необходимо произвести операцию Пертеса. После этой операции нами были получены хорошие результаты.
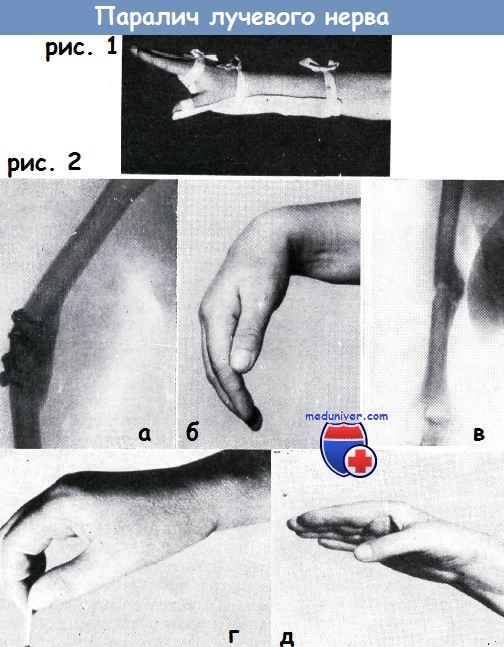
Рис. 1. При параличе лучевого нерва удержание кисти в положении тыльного сгибания достигается с помощью волярной шины, а большого пальца в положении отведения с помощью пружинной металлической пластинки.
Повязка или кожаный футляр снимается только после регенерации нерва или же перед восстановительной операцией
Рис. 2. Женщина 42-х лет, при падении с поезда получила повреждение черепа, перелом диафиза правого плеча. В районной больнице произведена операция остеосинтеза с помощью пластинки Лена.
Больная переведена в нашу клинику через 6 месяцев после операции. Состояние кости показано на рентгеновском снимке а.
Отвисание кисти (б) являлось следствием паралича лучевого нерва. После операции остеосинтеза — внутрикостным гвоздеванием — перелом сросся (в).
После срастания перелома по поводу паралича лучевого нерва произведена операция Пертеса. Результат операции показан на рис. г и д
— Также рекомендуем «Лечение паралича срединного нерва. Прогноз»
Оглавление темы «Травмы кисти»:
- Лечение паралича лучевого нерва. Прогноз
- Лечение паралича срединного нерва. Прогноз
- Компрессионный паралич срединного нерва в пределах карпального канала — диагностика, лечения
- Лечение паралича локтевого нерва. Прогноз
- Лечение повреждений нервов пальцев. Прогноз
- Результаты операций на нервах верхних конечностей
- Методы устранения дефектов нервов на кисти, предплечье и плече
- Лечение закрытых переломов фаланг пальцев кисти
- Лечение закрытых переломов пястных костей
- Лечение открытых переломов фаланг пальцев кисти и пястных костей
Источник
Классификация механизмов повреждения плечевого сплетения.
Так же, как и при повреждениях других периферических нервов, различают открытые и закрытые повреждения стволов плечевого сплетения и их ветвей.
В мирное время преобладают резаные, рубленые и колотые ранения стволов плечевого сплетения. Однако с ростом криминальной ситуации увеличилось количество огнестрельных ранений. Это не только случайные дробовые ранения из охотничьего ружья, но и ранения пулей, осколками при взрывах.
Огнестрельные ранения характеризуются собой тяжестью и обширностью, что обусловлено и высокой скоростью и передачей большой кинетической энергии ранящего снаряда тканям. Ятрогенные повреждения стволов плечевого сплетения во время ошибочных оперативных вмешательств.
Механизм закрытых повреждений нервных стволов плечевого сплетения в основном тракционный в результате надрыва, растяжения с разрывом разного количества пучков. Тракционный механизм повреждения приводит к повреждению нервных стволов на большом протяжении, часто стволы оказываются вырванными из межпозвонковых отверстий, а корешки шейного утолщения оторванными из рогов спинного мозга.
Частой причиной из закрытых повреждений ствола плечевого сплетения являются дорожно-транспортные происшествия, среди которых ведущее место занимает мотоциклетная травма. На втором месте группа производственных и бытовых травм: падение с высоты, затягивание руки в движущиеся и вращающиеся механизмы, удары по надплечью падающими тяжелыми предметами. Часто также тракционные повреждения стволов плечевого сплетения редко встречаются как изолированное повреждение, чаще всего оно является следствием политравм (78,3%).
Оказание помощи и лечение больных с множественными и сочетанными травмами сопряжено с большими трудностями, связанными с тяжестью общего состояния больных (синдром взаимного отягощения) и сложностями диагностики.
Классификация нарушений проводимости нервных стволов плечевого сплетения.
1. Полное нарушение проводимости.
1.1. Клинико-неврологическая симптоматика.
1.1.1.Вялый паралич соответствующих мышц и прогрессирующая их атрофия через 2-3 недели после травмы.
1.1.2.Анестезия, ангидроз, отсутствие складчатости кожи при тепловой пробе, повышение кожной температуры в первые 2-3 недели с последующим стойким ее понижением при повреждениях С8 и Т1- спинальных нервов или нижнего ствола в зоне срединного и локтевого нервов. При изолированных повреждениях верхнего и среднего стволов анестезии не наблюдается.
1.1.3.Болезненность при пальпации области межпозвонковых отверстий, возможно наличие невром (особенно при открытых повреждениях).
1.1.4.При высоких преганглионарных уровнях повреждений – синдром Горнера и наличие травматических менингоцеле на миелограммах или КТ и МР- томограммах;
1.1.5.Безболезненность при перкуссии по проекции нервов, отсутствие болезненности при пальпации мышц.
1.2.Электрофизиологические признаки:
1.2.1.Отсутствие сокращения мышц и М- ответа при раздражении током стволов плечевого сплетения.
1.2.2.Полная реакция перерождения парализованных мышц.
1.2.3.Отсутствие изгибов кривой “интенсивность- длительность” и резкое повышение порога при длительностях импульсов электрического тока менее 10-5 мс.
1.2.4.Отсутствие электровозбудимости мышц (при сопутствующем повреждении магистрального сосуда и при длительных сроках, прошедших с момента травмы).
1.2.5.Биоэлектрическое молчание или денервационные потенциалы при электромиографии.
1.2.6.Повышение сопротивления кожи переменному току свыше 1МОм, постоянному току свыше 15-17 МОм.
1.2.7.Повышение кожной температуры в первые 2-3 недели после травмы с последующим ее стойким снижением примерно на 1,0-2,5градусов по Цельсию.
2.Глубокое нарушение проводимости.
2.1.Клинико-неврологическая симптоматика:
2.1.1.Парез соответствующих мышц (1-2 балла) с их атрофией или выраженной гипотрофии.
2.1.2.Гипестизия (1-2 балла) с участками гиперпатии, отсутствие дискриминационной чувствительности и стереогноза.
2.1.3.Болезненность при пальпации межпозвонковых отверстий, возможно наличие невром.
2.1.4.Болезненность при перкуссии по проекции нервов и болезненность при пальпации паретичных мышц.
2.2.Электрофизиологические признаки могут быть такими же, как и при полном нарушении проводимости, или же:
2.2.1.Частичная реакция перерождения паретичных мышц.
2.2.2.Наличие изгибов кривой “интенсивность-длительность”, но с резким повышением порога при длительностях импульсов электрического тока менее 50 мс.
2.2.3.Сочетание денервационных и “рождающихся” потенциалов при электромиографии.
3.Частичное нарушение проводимости.
3.1.Клинико-неврологическая симптоматика:
3.1.1.Силы соответствующих мышц до 3-4 баллов, умеренная их гипотрофия.
3.1.2.Гипостизия 3-4 балла, появление дискриминации двух точек менее 40 мм в автономных зонах срединного и локтевого нервов, появление стереогноза (следует помнить, что все прочие нервы верхней конечности автономных зон чувствительности не имеют, а поэтому даже полный анатомический их перерыв не сопровождается анестезией в зонах их иннервации).
3.2.Электрофизиологические признаки:
3.2.1.Частичная реакция перерождения мышц.
3.2.2.Изгибы и приближения к норме кривой “интенсивность-длительность”.
3.2.3.При раздражении стволов плечевого сплетения электрическим током отмечаются сокращения мышц и М-ответ.
3.2.4.Снижение по амплитуде и чистоте потенциалов действия при электромиографии.
Классификация повреждений плечевого сплетения по топографическому уровню.
Интраспинальное, корешковое или преганглионарное повреждение плечевого сплетения, С5-С8-Т1-спинномозговые нервы отходят от передних и задних рогов спинного мозга двумя корешками: дорзальным, задним, чувствительным и вентральным, передним, двигательным. Оба корешка подходят друг к другу и объединяются в один общий ствол плечевого сплетения, выходящий из позвоночника через межпозвонковое отверстие. Кзади латерально, чуть дистальнее места уровня объединения в общий ствол ключевого сплетения, задней чувствительный корешок утолщается в виде спинального или межпозвонкового узла, не имеющего отношение к переднему двигательному корешку.
Клинически, наряду с другими важными сторонами, выявляются:
- паралич паравертебральных мышц, которые иннервируются дорзальными, задними ветвями спинномозговых нервов;
- паралич мышц, управляющих лопаткой: зубчатая, ромбовидная;
- проводниковые нарушения спиного мозга;
синдром Клода Бернара-Горнера.
2.Травма надключичной части плечевого сплетения-постганглионарное повреждение плечевого сплетения после выхода из межпозвонкового отверстия, где С5-С6- спинальные нервы фиксированы соединительнотканными оболочками. Механизм травмы – удар по надплечью при падении или падающим предметом сверху с резким разведением угла между шеей и надплечьем и отведением головы кзади и в противоположную сторону.
Чаще разъединяется часть плечевого сплетения в межлестничном промежутке, примерно на уровне образования верхнего ствола плечевого сплетения. Реже страдает средний ствол плечевого сплетения.
3. При повреждении плечевого сплетения в заключичной области страдают вторичные стволы, которые раздавливаются или могут быть размозжены в промежутке между ключицей и первым ребром. Основной механизм травмы – непосредственный удар в ключицу с ее переломом и в область надплечья, плеча или резкое опускание плечевого сустава.
Подключичное поражение вызывает повреждения вторичных стволов и их ветвей и нервов. Механизм травмы отличается тем, что костные повреждения ключицы чаще являются непосредственной причиной их травмы.
Источник
Лучевой нерв отвечает за разгибание большого и указательного пальца, лучезапястного и локтевого сустава, повороты кисти. Его ствол пролегает вдоль мышц, костей и связок. К поражению лучевого нерва приводит компрессия, вызванная сдавливанием соседних структур.
Невропатия (неврит, невралгия), возникающая на фоне компрессии, нарушает двигательную активность больной конечности. Тактика лечения воспаления лучевого нерва руки подбирается с учетом характера провоцирующего фактора.
Описание невропатии
Компрессионно-ишемическая невропатия лучевого нерва – одна из наиболее распространенных форм данного типа расстройств. Возникновение невропатии часто связывают с травмами верхних конечностей. Проблема возникает даже из-за неправильного положения руки во время сна.
Характер клинической картины при невралгии лучевого нерва определяется зоной поражения. Нарушение иннервации пальцев и зоны со стороны ладони поврежденной конечности приводит к развитию паралича лучевого нерва, при котором происходит снижение или полная утрата чувствительности. Однако, в данном случае разгибание предплечья не нарушается.
Туннельный синдром диагностируется на основании комплексного обследования пораженной конечности.
Подбирая методы лечения, важно установить наличие именно повреждения лучевого нерва, так как снижение чувствительности мизинца и других пальцев нередко объясняется нарушением проводимости других нервных волокон.
Анатомия лучевого нерва руки
Чтобы понять особенности строения лучевого нерва, что он иннервирует, необходимо рассмотреть его анатомию. Понимание строения позволяет установить взаимосвязь между поражением верхних конечностей и сопутствующей симптоматикой (последствиями нарушения иннервации).
Лучевой нерв начинается на плече, проходит вдоль задней мышечной стенки, заходя в область трицепса, и, затрагивая местные сухожилия. В этой зоне расположения канала лучевого нерва чаще всего и происходит его повреждение. Затем нерв переходит к плечевой кости. Здесь головка мышц трицепса вместе с бороздой лучевого нерва формируют спиральный (плечелучевой) канал. Повреждение последнего занимает второе место по частоте возникновения причин развития невралгии.
Спиральный канал пролегает вдоль проекционной линии подмышечной артерии.
В конце нерв заходит в локтевой сустав, где разделяется на две части. Эта часть руки также относится к наиболее уязвимой с точки зрения вероятности развития невралгии.
Лучевой нерв разделяется на несколько ветвей, каждая из которых располагается на разных участках:
- Суставная. Пролегает в верхней части предплечья, доходя практически до плечевого сустава.
- Задняя. Пролегает близко от поверхности кожи. Задний лучевой нерв отвечает за иннервацию тыльной стороны плеча.
- Нижняя боковая. Пролегает рядом с предыдущим, заходя в боковую и нижнюю части предплечья.
- Проксиальные, латеральные и медиальные ветви. В зависимости от типа нервных волокон, иннервируют лучевую, локтевую, трехглавую и плечевую мышцы.
- Задняя, пролегающая вдоль предплечья. Затрагивает участки вдоль плечевого и подмышечного каналов. Характеризуется сильным разветвлением нервных волокон.
- Поверхностная. Отвечает за иннервацию тыльной стороны ладоней и первых трех пальцев.
- Глубокая. Пролегает через супинатор кости и заканчивается на внутренней стороне предплечья. Задача глубокой ветви лучевого нерва заключается в передаче чувствительности мышцам разгибателям.
Максимальное скопление нервных волокон наблюдается в области подмышечной впадины, минимальное их количество в районе трети плеча.
Причины защемления
Невралгия возникает по причине:
- продолжительного лежания (в частности, во время сна) на руке в неудобной позе;
- наложения жгута на руку для остановки кровотечения;
- многократного и длительного сгибания конечности (во время бега, дирижирования или при выполнении иных действий);
- ношения костылей или наручников.
неправильная поза во время сна
дирижирование
Компрессия возникает при наличии фибром и других новообразований, прорастающих по ходу пролегания канала лучевого нерва. Посттравматический неврит вызывают переломы правой плечевой кости, головки лучевой кости, вывихи и иные повреждения. К поражению лучевого нерва приводят также следующие заболевания:
- алкогольная интоксикация;
- бурсит;
- синовит;
- артроз;
- ревматоидный артрит;
- инфекционные патологии;
- сахарный диабет.
В группу риска развития невралгии входят беременные женщины и лица с гормональным дисбалансом. Реже невропатия возникает из-за неправильного введения подкожной инъекции.
Симптомы
При неврите лучевого нерва симптомы определяются локализацией компрессии или воспалительного процесса, вызванной инфекционными или иными патологиями. В случае поражения волокон, расположенных в подмышечной впадине, отмечаются следующие нарушения:
- предплечье, кисть и частично фаланги пальцев не разгибаются полностью;
- большой палец не отводится в сторону;
- при вытягивании левой или правой конечности кисть падает вниз, большой палец прижимается к указательному;
- разгибательный рефлекс локтя выпадает;
- отмечается снижение подвижности предплечья и кисти при выворачивании их наружу.
Воспаление лучевого нерва в области подмышечной впадины вызывает снижение чувствительности первых трех пальцев.
В этой части кисти также возникают ощущения «мурашек», покалывания, жжения (состояние известно как парестезия). В запущенных случаях выявляется гипертрофия мышц в зоне поражения.
Если поражение лучевого нерва локализуется в средней трети предплечья (в зоне пролегания спирального канала), пациента беспокоят следующие симптомы:
- ослабление разгибательной функции предплечья (рефлекс сохраняется);
- незначительное снижение чувствительности в области плеча и полная утрата ее с тыльной стороны кисти.
В случае поражения лучевого нерва в нижней трети плеча и верхней трети предплечья, а также в локте возникают интенсивные болевые ощущения и парестезии на тыльной стороне кисти. Эти симптомы беспокоят преимущественно при совершении движений конечностью. Одновременно отмечается снижение мышечного тонуса в области предплечья при сохранении чувствительности в данной зоне.
При поражении запястья, вызвавшего невропатию лучевого нерва, симптомы проявляются в виде двух синдромов: туннельного и Зудека (Турнера). Первый развивается вследствие компрессии местных волокон. Появление синдрома Зудека после перелома лучевой кости руки провоцирует различные симптомы, определяемые в зависимости от временного периода, прошедшего с момента нанесения повреждения.
Изначально это состояние характеризуется следующими признаками:
- покраснение кожи в области кисти;
- отек;
- жгучая или резкая боль в кисти.
Со временем цвет кожи в области поражения приобретает синюшный оттенок. Из-за нарушения кровоснабжения кисть становится холодной. При синдроме Зудека немеют пальцы (в основном большой палец). Также возможны неконтролируемые подергивания мышц в пораженной кисти.
В отсутствие адекватного лечения, синдром Зудека вызывает необратимые изменения. Недостаточное кровоснабжение и повреждение лучевого нерва приводят к мышечной атрофии, что внешне проявляется в виде уменьшения размеров кисти.
Диагностика
Чтобы поставить диагноз «нейропатия правого лучевого нерва», необходимо комплексное обследование пациента на предмет выявления нарушения и причин возникновения патологии.
Неврит определяется с помощью специальных тестов, которые дают оценку функциональным изменениям, повлиявшим на работоспособность мышц. Для этого потребуется знание топографии лучевого нерва.
Чтобы оценить состояние поврежденной конечности, пациента просят:
- Вытянуть вперед обе верхние конечности, удерживая кисти в горизонтальном положении: кисть при неврите свисает.
- Вытянуть руки вдоль туловища, вывернув кисти наружу. При нейропатии сделать это невозможно.
- Отвести в сторону большой палец.
- Свести ладони вместе и отвести пальцы (пальцы сгибаются со стороны проблемной зоны).
Данные пробы позволяют дифференцировать нейропатию лучевого нерва с другими неврологическими нарушениями.
Определить причины расстройства помогают:
- общий и биохимический анализ крови;
- анализ мочи;
- гормональные тесты.
Важной диагностической процедурой считается электронейромиография (ЭНМГ). Проведение электростимуляции при неврите позволяет оценить степень поражения волокон. Результаты процедуры показывают скорость прохождения импульса по нервам. Для оценки изменения функциональных способностей мышц назначается электромиография.
КТ, МРТ и УЗИ лучевых нервов проводятся для диагностирования причин возникновения неврита. При необходимости пациента отправляют на консультацию к эндокринологу, травматологу и другим врачам узкой специализации.
Лечение невралгии
После диагностирования защемления лучевого нерва в руке, лечение проводится с учетом характера поражения. На первый план при подборе схемы терапии выходят приоритетные проблемы. В частности, сначала применяются препараты, купирующие воспалительный процесс и осложнения токсического поражения организма, или применяются иные процедуры, с помощью которых устраняются последствия перелома либо других тяжелых травм. В последнем случае чаще применяются иммобилизация конечности и хирургическое вмешательство.
Если невралгия обусловлена воздействием внешних факторов, как, например, использование костылей, на время лечения необходимо отказаться от них. Лечение невропатии проводится обычно в амбулаторных условиях. Чаще пациентов помещают в клинику, если им требуется введение сильнодействующих лекарственных препаратов, либо операция по поводу перелома.
Медикаментозная терапия
В лечении невропатии лучевого нерва применяются различные препараты. Основу терапии составляют нестероидные противовоспалительные лекарства: «Ибупрофен», «Диклофенак» и другие. Лечение лучевого нерва руки дополняют антибиотики, которые подавляют активность бактериальной микрофлоры, вызвавшей воспаление. Одновременно с этим показан прием противоотечных препаратов типа «Гидрокортизона» или «Дипроспана».
Вне зависимости от причины, парез лучевого нерва лечат посредством:
- сосудорасширяющих средств, усиливающих приток крови к зоне поражения;
- антихолинэстеразных препаратов, которые восстанавливают проводимость лучевого нерва;
- витаминов группы В, стимулирующих регенерацию поврежденных тканей;
- вазоактивных препаратов (никотиновая кислота, «Пентоксифиллин»), нормализующих обмен веществ.
В случае острого отравления организма показана детоксикация, которая проводится с помощью внутривенных инъекций растворов глюкозы и натрия хлорида.
При эндокринных нарушениях назначаются гормональные препараты.
При посттравматическом неврите лучевого нерва руки восстановление после перелома предусматривает репозицию костей и иные процедуры, посредством которых восстанавливается прежняя структура скелета. Также при подобных нарушениях применяются физиотерапевтические процедуры: иглорефлексотерапия, магнитотерапия, массаж и другие.
Лечение народными средствами
В случае нарушения иннервации лучевого нерва при поражении руки или кисти использование средств народной медицины оправдано, если проводится медикаментозное лечение. Растительные препараты купируют только симптомы, но не устраняют как причину развития нейропатии, так и само расстройство.
Лечение лучевого нерва народными средствами проводится с помощью:
- Прополиса. Продукт применяется в виде компрессов. Для приготовления лечебного состава потребуются 40 гр прополиса и 100 мл 96-процентного спирта. После смешения раствор настаивается в темном месте в течение недели. В этот период необходимо регулярно встряхивать состав. В конце необходимо добавить кукурузное или оливковое масло в пропорции 5:1. Компресс с этим средством ставится в течение 10 дней.
- Красной (гончарной) глины. Ее предварительно нужно смешать с уксусом и раскатать в лепешку. Глину затем следует прикладывать к проблемной зоне на ночь в течение трех суток.
- Малины. Потребуются столовая ложка измельченных стеблей и 250 мл кипятка. Смесь вываривается на медленном огне в течение 5 минут. Далее средство настаивается на протяжении получаса. Полученный состав рекомендуется пить три раза в день за полчаса до еды.
Поражение лучевого нерва руки лечится посредством медвежьего сала, которое нужно втирать в проблемную зону в течение четырех недель. Хороший эффект достигается путем прикладывания листьев хрена к руке. Также лечение лучевого нерва можно дополнить настоем из иван-чая (столовая ложка растения на 250 мл кипятка, настаивается 8 часов в термосе).
Лечебная физкультура
При нейропатии лучевого нерва показан комплекс физических упражнений, с помощью которых восстанавливаются утраченные функции конечности. ЛФК подбирается индивидуально. Повреждение лучевого нерва устраняется с помощью следующих упражнений:
- Согнуть руку в локте и упереть конечность о твердую поверхность, выдерживая прямой угол между упором и предплечьем. Большой палец опустить вниз, указательный – поднять вверх. Упражнение повторить 10 раз.
- Положение руки, как в упражнении №1. Указательный палец опустить вниз, средний – вверх. Упражнение повторить 10 раз.
- Захватить здоровой ладонью нижние фаланги четырех пальцев, отставив большой. Согнуть-разогнуть ладонь 10 раз. Захватить верхние фаланги и повторить действия. В конце, здоровой рукой 10 раз сжать в кулак пальцы больной конечности.
Лечение защемления нерва кисти руки дает хороший эффект, если пациент выполняет следующие упражнения в воде:
- Надавить здоровыми пальцами на фаланги больных, полностью распрямив их.
- Больные пальцы разгибать или разводить в стороны здоровой рукой.
- Поднимать и опускать больные пальцы (за исключением большого), распрямляя фаланги.
- Каждым пальцем сделать круговые движения.
- Положить на дно ванны полотенце и сжать его больной рукой в кулак.
Крайне не рекомендуется без консультации с врачом выполнять описанные упражнения. Несоблюдение этого правила может привести к тяжелым последствиям. Особую опасность представляют случаи, когда пациент отказывается выполнять врачебные рекомендации после пластики нерва.
Массаж при нейропатии лучевого нерва
Невропатия лучевого нерва руки часто сопровождается течением воспалительного процесса в проблемной зоны. Для купирования последнего необходимо ускорить кровообращение и восстановить обмен веществ. Добиться этого можно, выполняя при неврите лучевого нерва массаж.
Процедура проводится не более 15 раз. Выполнять массажные действия самостоятельно запрещено, так как можно нанести серьезные травмы.
Прогноз и восстановление
Сроки восстановления лучевого нерва руки занимают в среднем 1 – 2 месяца. Продолжительность реабилитации определяется возрастом пациента, характером поражения и особенностями сопутствующих заболеваний. Посттравматическая нейропатия требует более длительного восстановления.
Прогноз при неврите преимущественно благоприятный. Важно своевременно приступать к лечению неврологического расстройства и соблюдать врачебные рекомендации.
В целях профилактики нейропатии необходимо спать в удобной позе и отказаться от вредных привычек. Лицам, профессия которых предусматривает частое выполнение однообразных движений, следует регулярно заниматься спортом и проводить массаж верхних конечностей. Также рекомендуется каждые 6 месяцев проходить полное обследование организма.
Источник: bereginerv.ru
Источник