Поздние осложнения переломов костей
а) Оссифицирущий миозит после перелома. Иногда после травм развивается гетеротопическая оссификация мышц, в отдельности это касается вывиха в локтевом суставе или удара по плечевым мышцам, дельтовидным или четырехглавой. Можно предположить, что этот процесс является следствием повреждения мышц, но он также развивается и без травмы — у пациентов без сознания или парализованных.
Симптомы и клиника. Вскоре после травмы пациент (обычно молодой человек) жалуется на боль. В том же месте присутствует отек и болезненность. На рентгенограммах признаков патологии нет, но сканирование показывает активный процесс. Через 2-3 недели боль уменьшается, но движения в суставе становятся ограниченными. Тогда на рентгенограммах можно увидеть легкую кальцификацию мягких тканей. Через восемь недель костный массив уже легко пальпируется и без труда определяется на рентгенограммах.
Лечение. Наихудший вариант это выполнение жестких упражнений на растяжение мышц при наличии контрактуры в локтевом суставе. Это усугубит ситуацию. Сустав необходимо оставить в покое в удобном положении, а затем начать легкие активные движения.
Через несколько месяцев, когда состояние стабилизируется можно удалить костный массив. В качестве профилактики пациенту дают индометацин или проводят лучевую терапию.
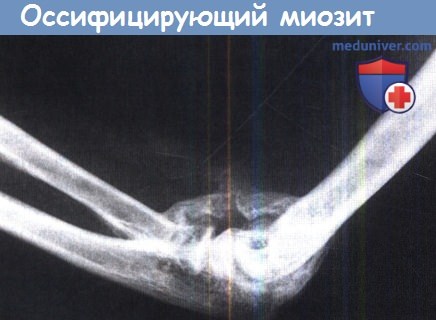
Оссифицирующий миозит.
Это осложнение развивается при переломах головки лучевой кости.
б) Повреждение сухожилий после перелома. Тендинит может поражать сухожилие задней большеберцовой мышцы вслед за переломом медиальной лодыжки. Профилактика этого состояния заключатся в точной репозиции и, если необходимо, в оперативном лечении. Разрыв сухожилия длинного разгибателя большого пальца кисти может произойти через 6-12 недель после перелома в лучевой кости нижней трети. Прямое ушивание редко возможно.
Ограничение функции устраняется пересадкой сухожилия разгибателя второго пальца к дистальному концу поврежденного разгибателя первого пальца. При поздних разрывах длинной головки бицепса плеча после перелома хирургической шейки плечевой кости лечения обычно не требуется.
в) Компрессия нерва. Примерами могут являться компрессия наружного подколенного нерва, если пожилой или истощенный пациент лежит с полностью ротированной кнаружи ногой, а также паралич лучевого нерва при неправильном пользовании костылями. Оба состояния связаны с недостатком ухода за пациентом.
Костная или суставная деформация может привести к местному поражению нерва с типичной клинической картиной: выпадение чувствительности или парастезия, потеря силы и мышечная дистрофия в области действия нерва. Наиболее распространенными участками являются:
(1) локтевой нерв в следствие вальгусной деформации в локтевом суставе из-за неправильного срастания латерального мыщелка плечевой кости или надмыщелкого перелома,
(2) срединный нерв вследствие повреждения лучезапястного сустава и
(3) задний большеберцовый нерв вследствие перелома в области голеностопного сустава.
Лечение заключается в ранней декомпрессии нерва, а в случае поражения локтевого нерва может потребоваться сухожильная пластика.

г) Контрактура мышц после перелома. Из-за повреждения артерии или компартмент-синдрома может развиться ишемическая контрактура пораженных мышц (ишемическая контрактура Фолькмана). Нервы, пострадавшие вследствие ишемии, иногда восстанавливаются как минимум частично. Таким образом у пациента имеется деформация и тугоподвижность, но чувство онемения не постоянно. Чаще поражаются предплечье и кисть, голень и стопа.
В тяжелых случаях поражения предплечья наблюдается истощение мышц этой области и сгибательная контрактура пальцев (карабкающиеся пальцы). Если запястье пациента пассивно согнуть, то он может выпрямить пальцы, показывая, что деформация является в основном следствием контрактуры мышц предплечья. Разделение сгибателей от собственной и межкостной мембран на предплечье может способствовать улучшению сгибательной деформации, но функция не станет лучше в отсутствии восстановленной чувствительности и активных движений.
Чувствительность кисти восстанавливается с помощью трансплантата на сосудисто-нервной ножке из проксимального сегмента срединного и локтевого нервов, а пересадка сухожилий (разгибатели запястья на место сгибателей пальцев и сгибателя большого пальца) позволит активно хватать. В менее тяжелых случаях, чувствительность срединного нерва может быть достаточно хорошей и при соответствующей сухожильной пластике пациент сохраняет функцию в значительной степени (рис. 23.44).
Ишемия кисти может быть следствием травмы предплечья или отека пальцев, вызванного сдавлением гипсовой повязкой. Глубокие мышцы кисти фиброзиро-ваны и укорочены, сгибая пальцы в пястнофаланговых суставах, но с сохранением выпрямленного положения в межфаланговых суставах. Большой палец приведен к кисти (положение Bunnell). Ишемия мышц голени может быть вследствие повреждений или операций, включающих подколенную артерию и ее бассейн. Симптомы и последствия контрактур похожи на таковые вследствие ишемии предплечья. Одним из последствий поздно диагностируемого компартмент-синдрома может стать крючковидный палец на стопе.
д) Нестабильность сустава после перелома. Вследствие травмы может развиться нестабильность сустава. Причины этого состояния следующие:
— Дряблость связок — особенно коленного сустава, голеностопного и первого пястно-фалангового сустава — Мышечная слабость — особенно если шинирование было продолжительным и большим, а ЛФК была неудовлетворительной (чаще поражаются коленный и голеностопный суставы).
— Потеря кости — особенно после огнестрельных ранений (переломов) тяжелой комбинированной травмы или от сдавления метафизарной зоны при внутрисуставных переломах с депрессией.
Повреждение может также привести к привычному вывиху. Наиболее распространенными считаются следующие места:
(1) плечо — если суставная впадина лопатки отслоилась (поражение Bankart) и
(2) надколенник — если после травматического вывиха восстановление надколеннико-бедренной связки происходит плохо.
Наиболее коварная форма нестабильности наблюдается после переломов в области предплечья. Пациенты, жалующиеся на постоянную слабость и дискофорт в области предплечья после травмы, должны быть полностью обследованы на предмет хронической нестабильности запястья.
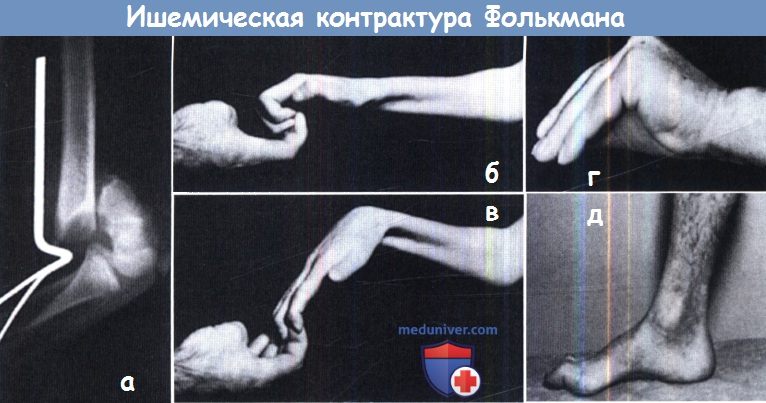
Ишемическая контрактура Фолькмана:
(а) Перегиб основной питающей артерии — главная причина этого осложнения, хотя ее тромбоз играет не меньшую роль.
Позднее распознавание компартмент- синдрома приводит к необратимым последствиям.
(б, в) Контрактура Фолькмана предплечья. Пальцы при этом выпрямляются только при сгибании в лучезапястном суставе (феномен не удлиняющихся мышц).
(г) Контрактура Фолькмана мелких мышц кисти. (д) Контрактура Фолькмана мышц голени.
е) Тугоподвижность сустава. Тугоподвижность сустава после перелома часто встречается в коленнном, локтевом, плечевом и, что хуже всего, в мелких суставах кисти. Иногда непосредственно поврежден сам сустав, и гемартроз может вызвать слипание синовии. Более часто тугоподвижность развивается вследствие отека и фиброза капсулы, связок и мышц, окружающих сустав, слипания мягких тканей друг с другом или с подлежащей костью. Все эти состояния усугубляются длительной иммобилизацией.
Более того, если сустав фиксировать в положении при котором связки максимально короткие, то никакой объем ЛФК не приведет к растяжению этих тканей и полноценному восстановлению потерянной функции.
Только в небольшом проценте случаев переломов предплечья или голени, ранний посттравматический отек способствовал болезненности и прогрессу ту-гоподвижности дистальных суставов. У таких пациентов высок риск развития осложненного болевого синдрома. При этом важно распознать вид тугопод-вижности и настоять на применении физиотерапии до восстановления нормальной функции.
Лечение. Лучшим лечением считается профилактика — ЛФК, которая поддерживает суставы подвижными до окончания лечения. Если сустав фиксирован, будьте уверены, что он фиксирован в выгодном положении.
Суставы, которые уже тугоподвижны требуют времени для разработки, но длительная и упорная физиотерапия творят чудеса. Если ситуация имеет место вследствие внутрисуставного слипания, проводят релиз с помощью артроскопии, чтобы устранить тугоподвижность в суставе. Иногда при контрактурах необходимо оперативное лечение (например, когда сгибание коленного сустава затруднено из-за адгезирования четырехглавой мышцы).
ж) Локальный болевой синдром (альгодистрофия) при переломе. Sudek в 1900 году описал состояние, характеризуемое как болезненный остеопороз кисти. Подобное состояние иногда случается после переломов конечностей и во все времена его называли атрофия Sadek. Сегодня его характеризуют как прогрессивное атрофическое расстройство и позднюю стадию посттравматического ответа при симпатической дистрофии (также известную под названием альгодистрофия)., которая встречается гораздо чаще, чем принято думать (Atkins) и которая может стать последствием даже обычной травмы.
Так как природа этого состояния до конца не выяснена, то используется термин локальный болевой синдром. Различают два типа этого синдрома:
• Тип 1 — это ответная симпатическая дистрофия, которая развивается после вредного воздействия на сустав.
• Тип 2 — козалгия, которая развивается после повреждения нерва.
Пациент жалуется на продолжающуюся боль, часто описывая ее как жжение. Вначале развивается местный отек, покраснение и местное повышение температуры наряду с болезненностью и тугоподвижностью рядом расположенных суставов. По прошествии недель кожа становится бледной и атрофичной, движения стремительно уменьшаются, а пациент может получить стойкую деформацию. На рентгенограммах определяется пятнистая разряженность костной ткани.
Чем раньше распознано состояние, тем раньше нужно начать лечение и тем лучше прогноз. Возвышенное положение и ЛФК важны после травм, но в этом случае они необходимы. На ранней стадии необходимо применение противовоспалительных средств и адекватное обезболивание. Консультация специалиста по блокадам, который может осуществить снижение чувствительности, региональная анестезия, и использование таких препаратов как амитриптилин, карбамазапин и габапетин могут внести вклад в лечение. Такой подход в комбинации с пролонгированной специализированной физиотерапией главное направление в лечении.
з) Остеоартрит при переломе. При внутрисуставном переломе может серьезно пострадать суставной хрящ, что приведет к посттравматическому остеоартриту через несколько месяцев. Даже если хрящ заживает, неровность поверхности сустава может стать причиной перегрузки небольшого участка и являться предрасположенностью к развитию вторичного остеоартрита, который появляется через несколько лет. Если подобный участок оказывается большим, то надо предполагать хирургическое лечение. Внутрисуставная остеотомия с пластикой фрагмента может оказаться полезной.
Хотя часто проблема возникает на месте, в котором предшествовала раздробленность, но раз перелом сросся мало, что можно сделать.
Неправильное сращение метаэпифизарной зоны может радикально изменить механику рядом расположенного сустава, что, в свою очередь, может вызывать вторичный остеоартрит. Считается, что подобные проблемы возникают при неправильном сращении диафиза длинной трубчатой кости (например большеберцовой). Однако не доказано, что остаточная угловая деформация меньше 15° может вызвать остеоартрит в проксимальном или дистальном суставах.
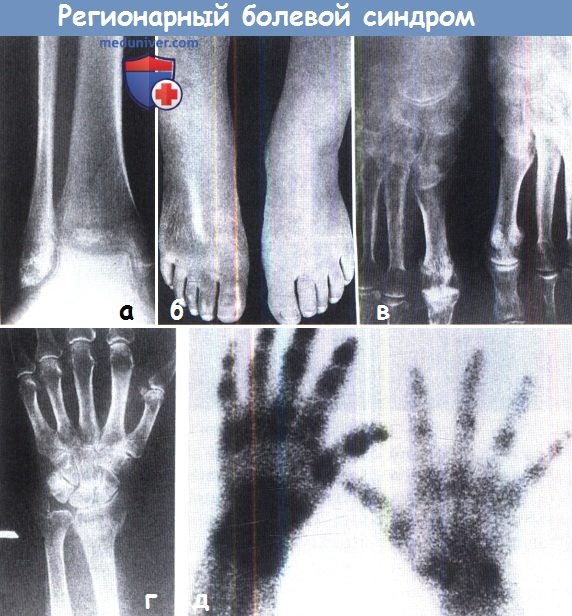
Регионарный болевой синдром:
(а) Развитие локального остеопороза часто происходит при переломах конечностей.
(б) При альгодистрофии вовлекаются мягкие ткани. Здесь на рисунке правая стопа отечна, а кожа смуглая, гладкая и блестящая.
(в) На рентгенограммах определяется остеопороз.
(г) Подобные изменения происходят в запястье и кисти,
(д) которые сопровождаются усилением активности на радиоизотопном исследовании.
— Читать далее «Причины стресс перелома и его диагностика, лечение»
Оглавление темы «Осложнения переломов»:
- Местные ранние осложнения переломов — выявление, лечение
- Замедление срастания кости (нарушение консолидации перелома) — причины, лечение
- Причины несращения перелома и его лечение
- Причины неправильного сращения перелома и его лечение
- Причины аваскулярного некроза кости и его лечение
- Другие местные поздние осложнения переломов — выявление, лечение
- Причины стресс перелома и его диагностика, лечение
- Причины патологического перелома и его диагностика, лечение
- Причины повреждения зоны роста кости и его диагностика, лечение
- Причины дисторзии, разрыва связок и их диагностика, лечение
Источник
Теоретически все началось с R. Danis, ученика A. Lambotte, которому принадлежит термин «остеосинтез». R. Danis разработал теорию биомеханически стабильного остеосинтеза и сформулировал принципы анатомической реституции кости и ранней мобилизации пациента («Theorie et practique de l’osteosynthese», 1949).
В 1958 году сформулировали четыре принципа лечения переломов, которые должны соблюдаться не только при использовании метода внутренней фиксации, но и при переломах вообще. Принципы заключаются в следующем:
- анатомическое вправление фрагментов перелома, особенно при внутрисуставных переломах;
- стабильная фиксация, предназначенная для восполнения местных биомеханических нарушений;
- предотвращение кровопотери из фрагментов кости и из мягких тканей путем атравматичной оперативной техники;
- активная ранняя безболезненная мобилизация мышц и суставов, прилежащих к перелому, и предотвращение развития «переломной болезни».
Необходимо помнить, что лечение шока и повреждений, которые угрожают жизни пациента, имеют приоритет перед любой операцией на кости. Переломы черепа, позвоночника, политравма требуют незамедлительного вмешательства. Переломы проблемных зон, такие как суставы, осложненные диафизарные переломы, требуют лечения не позднее 4-5 дней после травмы. Менее проблемные переломы: закрытые, простые диафизарные, переломы по принципу зеленой ветки, переломы лопаток – позволяют отложить оперативное вмешательство на срок до 14 дней.
Почему применение гипсовых повязок ошибочно?
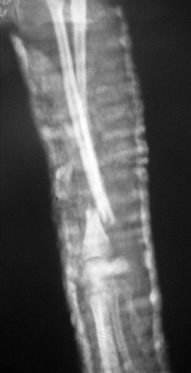 Рис. 1. Перелом эпифиза лучевой и
Рис. 1. Перелом эпифиза лучевой и
Рис. 2. Вторичное смещение костных отломков локтевой кости.
- низкая устойчивость соединения отломков (после наложения гипсовой повязки сохраняется подвижность фрагментов до 2 град. при допустимых 0,5);
- невозможно создать компрессию (рис. 1);
- повреждение мягких тканей (пролежни, нарушение трофики);
- нарушение кровообращения в результате резкого ограничения функции поврежденной конечности;
- контрактура суставов;
- ограничение функции поврежденной конечности;
- вторичное смещение костных отломков (Рис. 2);
- отсутствие точной полной репозиции;
- несоответствие принципам функционального лечения переломов;
- атрофия мягких тканей;
- является фактором дополнительного беспокойства для животного;
- несращения, псевдоартроз.
Применение гипсовых повязок при лечении переломов противоречит принципам стабильно-функционального остеосинтеза, т.к. не обеспечивает комплекса оптимальных условий заживления перелома: нет сопоставления отломков, отсутствует высокая жесткость фиксации отломков, нарушено кровоснабжение и не сохранены функции поврежденной конечности.
Основные осложнения, с которыми приходится сталкиваться ветеринарному врачу при лечении переломов, это:
- замедленное (неполное) сращение и несрастание (Рис.3,4);
- остеомиелит;
- порочное срастание костной ткани;
- патологические процессы при переломе;
- саркома в месте перелома;
- жировая эмболия.
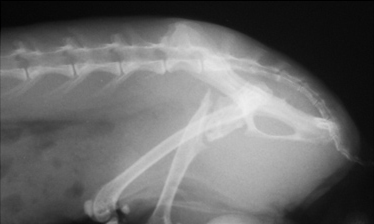
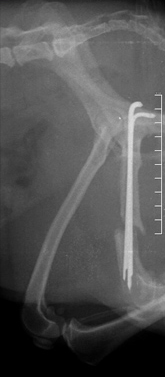 Рис. 3. Рис. 4.
Рис. 3. Рис. 4.
При замедленном (неполном) сращении и несрастании необходимо понимать факторы, оказывающие влияние на время, отведенное для заживления перелома. К таким факторам относят:
- возраст (плохая минерализация, чрезмерная ломкость, плохая способность к регенерации у старых животных, «мягкие» кости у молодых);
- метод лечения (неадекватная стабилизация перелома, нарушение принципа стабильного и функционального остеосинтеза);
- тип перелома (чрезмерный дефект участка перелома: нежизнеспособный фрагмент кости, потерянный имплантат);
- поражение кости (когда имеет место инфекционный процесс); сопутствующие патологии (системные или местные болезни, идиопатические факторы).
Заключение о том, что перелом срастается медленно или не срастается вовсе, может быть сделано на основании рентгенологического исследования. Здесь можно выделить следующие особенности:
- при замедленном срастании: сохраняющаяся линия перелома при наличии признаков протекания процессов заживления; открытая мозговая полость; неровные поверхности линии перелома; отсутствие склероза.
- при несрастании: промежуток между концами сломанной кости; закрытая мозговая полость; склероз; гипертрофия или атрофия концов кости.
Несрастание перелома классифицируется по системе Вебера-Сича, описанной в 1976 г. Согласно этой классификации несрастание переломов делят на две группы: биологически активные (жизнеспособные) и биологически неактивные (нежизнеспособные). Эти две группы подразделяют на более специализированные по причине их возникновения и рентгенологическому проявлению:
Биологически активные несрастания
- Гипертрофическое несрастание (мозоль в виде «конечности слона»). Происходит мощное формирование мозоли, но ей не удается соединить концы кости обычно из-за ротационной неустойчивости (Рис. 5, 6).
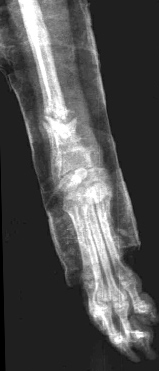
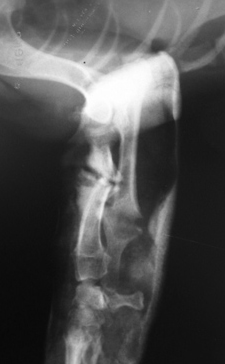
Рис. 5, 6. Гипертрофическое несрастание перелома.
- Гипертрофическое несрастание в легкой степени. Происходит некоторое формирование мозоли, но также без перекрытия щели. Причина чаще заключается в ротационной или/и угловой неустойчивости (Рис. 7).
- Олиготропное несрастание. Отсутствует или происходит очень ограниченное формирование мозоли. Обычно причиной является авульсионное повреждение, которое лечат консервативным путем. Такой тип несрастания может произойти, если присутствует сопутствующая системная болезнь, например гиперадренокортицизм, гиперпаратиреоз (Рис. 8).
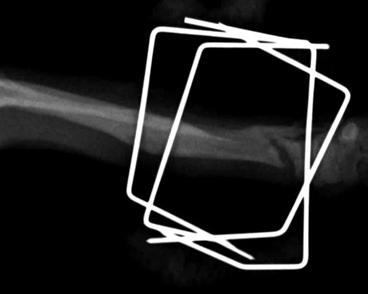
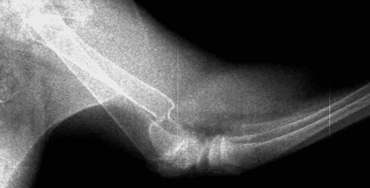 Рис. 7. Гипертрофическое несрастание в легкой степени.
Рис. 7. Гипертрофическое несрастание в легкой степени.
Рис. 8. Олиготропное несрастание.
Биологически неактивные несрастания
- Дистрофическое несрастание.
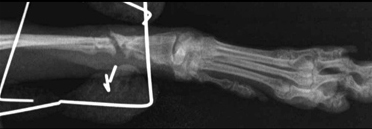 Рис. 9. Дистрофическое несрастание.
Рис. 9. Дистрофическое несрастание.
Промежуточный фрагмент объединяется только с одним из двух главных фрагментов, и это ослабляет часть кости, которая не участвует в процессе заживления и приводит к формированию преграды (Рис. 9).
- Некротическое несрастание. Обычно при оскольчатых переломах, при которых исходная травма вместе с хирургическим вмешательством приводит к формированию бессосудистых, некротических частей в зоне перелома (Рис. 10).
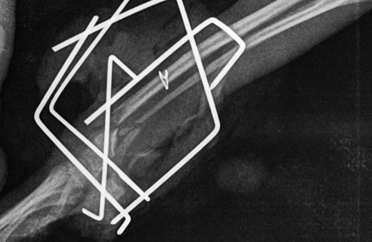
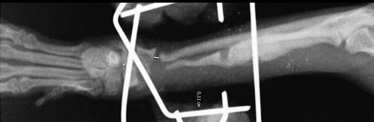 Рис. 10. Некротическое несрастание.
Рис. 10. Некротическое несрастание.
Рис. 11. Дефектное несрастание.
- Дефектное несрастание. Оно возникает в тех случаях, когда происходит значительная потеря вещества кости (Рис. 11).
- Атрофическое несрастание.
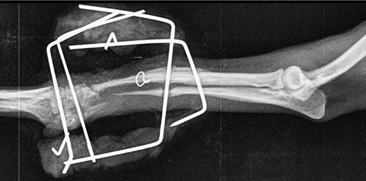 Рис. 12. Атрофическое несрастание.
Рис. 12. Атрофическое несрастание.
Данный тип несрастания свойственен собакам карликовых пород при простых переломах лучевой и локтевой костей (Рис. 12).
Лечение несрастания
При лечении замедленного срастания основной дилеммой для ветеринарного врача является выбор между необходимостью вмешаться в процесс заживления или просто подождать. Чаще всего причиной замедленного срастания является неустойчивость.
Причинами несрастания являются неустойчивость, препятствия для заживления, местная ишемия и системная или местная болезни. Неустойчивость – самая распространенная причина несрастания. Она появляется из-за несоответствующего выбора метода фиксации (Рис. 13); неадекватного применения метода фиксации (Рис. 14); инфекции.
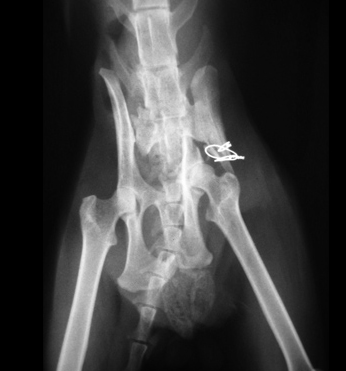
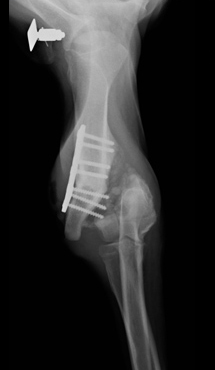 Рис. 13. Несоответствующий выбор.
Рис. 13. Несоответствующий выбор.
Рис. 14. Неадекватное применение метода фиксации.
Для лечения несрастания необходимо устранить неадекватную систему фиксации, для этого мозоль резецируют, стабилизируют перелом компрессионной пластиной или внешним костным фиксатором.
Преградами для заживления могут стать бедная васкуляризация фрагмента; большой дефект; некротический участок кости; свободный имплантат. В данной ситуации необходимо произвести резекцию некротического участка кости и заполнить дефект костным трансплантатом губчатого вещества. Затем добиться стабилизации участка перелома.
Местная ишемия возникает из-за повреждения мягких тканей; чрезмерной экспозиция; затрудненности за счет имплантатов. Необходимо избегать повреждения мягких тканей.
Системные (Рис. 16) и местные болезни (Рис. 15), приводящие к несрастанию: неоплазия, остеолиз, продуцирование костной ткани и минерализация мягкой ткани (Рис. 15); гиперпаратиреоз, гиперадренокортицизм (Рис. 16); болезни печени; почечный вторичный гиперпаратиреоидизм.
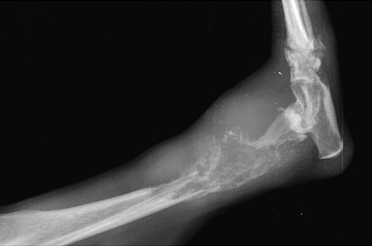
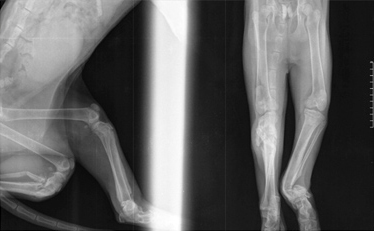 Рис. 15. Рис. 16.
Рис. 15. Рис. 16.
Остеомиелит
Как показало исследование (Caywood et al., 1978), 58% случаев остеомиелита является следствием слабой хирургической техники открытой репозиции. Следует выделить три основных фактора, приводящих к его возникновению: инфицированная рана; благоприятная среда для размножения бактерий; плохая васкуляризация кости.
Плохое кровоснабжение кости приводит к образованию секвестра. Такой секвестр может быть очагом инфекции. Инфекция, в свою очередь, приводит к ослаблению имплантата, нестабильности, и дальнейшему несрастанию. При возникновении остеомиелита необходимо провести оперативное лечение по удалению секвестров и имплантатов.
Существуют две формы клинического проявления:
- Острая – недомогание, отсутствие аппетита, гипертермия, на участке перелома типичные признаки воспаления (высокая температура, боль, припухлость и покраснение).
- Хроническая – системных признаков, как правило, нет, локально проявляется наличием свищей и хромотой.
Рентгенография. Характерные черты: припухлость мягких тканей (острая форма); лизис кости (Рис. 17); неравномерная периостальная реакция (Рис. 18); увеличенная плотность окружающих кость тканей (Рис. 18); формирование секвестров (хроническая форма) (Рис. 18).
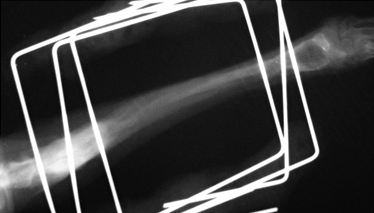
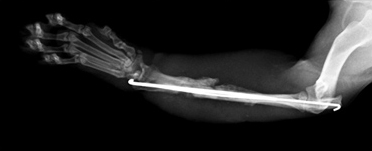 Рис. 17. Рис. 18.
Рис. 17. Рис. 18.
Лечение:
- стабилизация участка перелома; длительный курс антибиотикотерапии (4-6 недель);
- удаление имплантатов и дополнительно недельный курс антибиотикотерапии.
Порочное срастание костной ткани
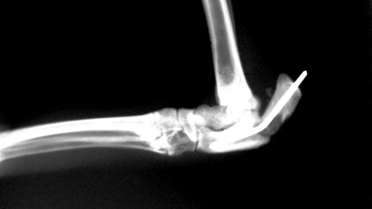
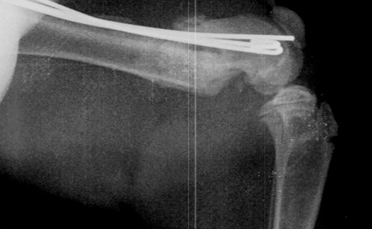 Рис. 19. Порочное срастание костной ткани.
Рис. 19. Порочное срастание костной ткани.
Рис. 20. Анатомически неправильное срастание и укорочение кости.
Анатомически неправильное срастание может привести к угловой или вращательной деформации и укорочению кости (Рис. 20). Выделяются два вида порочного срастания:
- функциональное (функция конечности не нарушается) срастание, не требующее лечения;
- нефункциональное (функция конечности нарушается) срастание, требующее лечения, которое зачастую не дает должных результатов, а подчас может даже ухудшить состояние.
К патологическим процессам при переломе относят гипотрофию мышц, спайки; тугоподвижность суставов; остеопороз. Эти изменения являются результатом прекращения функционирования или иммобилизации конечности.
При гипотрофии и тугоподвижности основным лечением является физиотерапия. В тех случаях, когда образуются изолированные контрактуры, можно прибегнуть к тенотомии в сочетании с физиотерапией и артродезом.
Саркома в месте перелома
Это состояние регистрируют у собак, но оно встречается и у кошек. Обычно клинические признаки развиваются не раньше чем через 5 лет после первичного лечения перелома, чаще у собак в возрасте от 1 до 3 лет. Как правило, поражаются собаки крупных пород, реже – мелких. При поражении саркомой развивается хромота, образование увеличивается. На рентгенографии видны характерные изменения (Рис. 15).
Лечение в основном носит симптоматический характер. В некоторых случаях оно будет заключаться в ампутации конечности, в сочетании с химиотерапией или без нее.
Жировая эмболия
Довольно редкая проблема. Жировая эмболия возникает при переломе трубчатых костей и попадании костного мозга в сосуды. Так как клинические признаки жировой эмболии – это внезапная смерть, в связи с этим не существует никакого лечения.
Список литературы:
- Ниманд Ханс Г., Болезни собак. Практическое руководство для ветеринарных врачей (организация ветеринарной клиники, обследование, диагностика заболеваний, лечение) – М.: «Аквариум ЛТД», 2001.
- Денни Хемиш Р., Баттервоф Стивен Дж., Ортопедия собак и кошек / Пер. с англ. М. Дорош и Л. Евелева. – М.: ООО «Аквариум – Принт», 2007.
- Шебиц Х., Брасс В. Оперативная хирургия собак и кошек / Перев. с нем. В. Пулинец, М. Степкин. – М.: ООО «Аквариум – Принт», 2005.
- Jesse B. Jupiter, M.D., Howard Lipton, M.D. Лечение внутрисуставных переломов дистальной части лучевой кости. М., журнал «Margo Anterior», №1, 2002.
- Магда И. И., Иткин Б. З., Воронин И. И. Оперативная хирургия с основами топографической анатомии домашних животных. 3-е изд., М., 1979.
- Ягников С. А. Внеочаговый остеосинтез (пособие к лекционному курсу). – М., 2003.
- Марюшена Т. О., Луцай В. И., Уша Б. В. Вторичный гиперпаратиреоз при хронической почечной недостаточности у собак. М., «Российский ветеринарный журнал», №3, 2011.
Источник