Типы переломов костей черепа у детей
Переломы черепа. Диагностика переломов черепа у детей
Повреждение костей черепа возникает в результате приложения механической силы на сравнительно небольшом участке. Гидродинамический удар распространяется в полости черепа равномерно и может вести к костным повреждениям не только в области травмы, но и на значительном расстоянии от нее. Повреждения костей черепа обычно связаны с тяжелой травмой, приводящей одновременно и к ушибу мозга. Возможны также внутричерепные кровоизлияния различной локализации.
Примерно 70% случаев переломов черепа у детей первого года жизни составляют переломы костей свода черепа. Наиболее характерны для детей грудного возраста — вдавленные переломы костей свода черепа по типу «целлулоидного мячика». При падениях и ударах головой о твердый предмет происходит расхождение швов, иногда трещины свода черепа находятся на большом протяжении.
Патогномоничным симптомом перелома костей свода черепа является гематома мягких тканей головы. Часто она бывает единственным симптомом, заставившим родителей обратиться к врачу. Для трещин черепа у детей характерно проникновение под апоневроз спинномозговой жидкости. Возникающая припухлость иногда пульсирует. Она держится 10—20 дней и затем полностью исчезает.
При трещинах свода черепа бывают кровотечения из диплоэтических вен с развитием эпидуральной гематомы или гематомы под апоневрозом, достигающих иногда значительных размеров. Трещины свода черепа могут спускаться на основание.
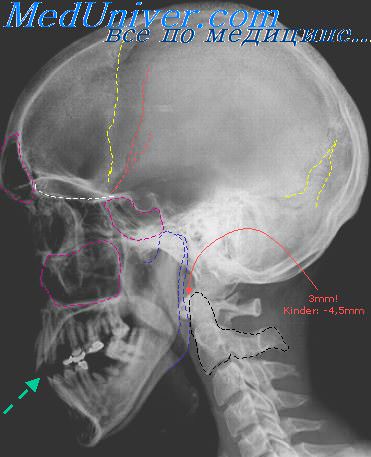
Изолированные переломы основания черепа у детей раннего возраста встречаются редко. Они возникают при падении с высоты на голову, а также при сильных ударах в переносье или нижнюю челюсть. Переломы основания черепа чаще бывают в средней черепной ямке, реже — в задней и передней.
Клиническая симптоматология переломов основания черепа довольно разнообразна и тяжела. Одним из признаков перелома основания черепа является возникновение кровоподтека вокруг глаз, имеющего вид очков. Такие кровоподтеки могут быть и односторонними. При переломах пирамидной кости отмечается кровотечение изо рта и ушей, при переломе решетчатой кости — носовое кровотечение.
Для перелома основания черепа характерно поражение черепно-мозговых нервов в результате их ущемления или сдавления гематомой. Поэтому на фоне общемозговых симптомов отмечаются четкие симптомы повреждения мозгового ствола, особенно его бульварного отдела. Различные сочетания поражения черепномозговых нервов могут указывать на локализацию трещины основания черепа или расположение гематомы.
При переломах основания черепа может развиться ликворея через нос и уши. Это происходит вследствие плотного сращения мозговой оболочки с костями черепа и разрыва ее при костных повреждениях. Ликворея сопряжена с опасностью инфицирования и развития гнойного менингита. В связи с ликвореей может отмечаться гипотензивный синдром. При переломах основания черепа, переходящих на основную и решетчатые кости, создаются сообщения между их полостями. Трещины пирамиды высочной кости ведут к сообщению полости черепа со средним ухом. В этих случаях также возможно инфицирование оболочек с развитием гнойного менингита. При наличии симптомов, указывающих на внутричерепное инфицирование, необходима диагностическая люмбальная пункция.
— Также рекомендуем «Открытая черепно-мозговая травма. Диагностика и лечение открытой черепно-мозговой травмы»
Оглавление темы «Травмы черепа. Нарушение мозгового кровообращения у детей»:
1. Сдавление мозга. Гематомы у детей
2. Переломы черепа. Диагностика переломов черепа у детей
3. Открытая черепно-мозговая травма. Диагностика и лечение открытой черепно-мозговой травмы
4. Нарушения мозгового кровообращения. Виды нарушения мозгового кровообращения
5. Врожденные аномалии сосудов головного мозга. Диагностика аномалий сосудов у детей
6. Внутричерепные кровоизлияния. Виды внутричерепных кровоизлияний у детей
7. Тромбоз мозговых вен у детей. Тромбоз мозгового синуса у ребенка
8. Артериальные тромбозы у детей. Эмболии сосудов мозга у ребенка
9. Венозное полнокровие мозга. Обменные болезни нервной системы у детей
10. Наследственные нарушения обмена аминокислот. Фенилпировиноградная олигофрения
Источник
Переломы костей черепа делят на
- переломы свода,
- основания и
- комбинированные переломы свода и основания.
У детей наблюдаются следующие переломы свода черепа:
- линейные (трещины),
- вдавленные,
- оскольчатые,
- разрывы черепных швов.
Линейные переломы (трещины) костей свода черепа чаще встречаются у детей грудного возраста и в основном локализуются в области теменных костей (рис. 59), затем лобных и реже в области височной и затылочной. Иногда трещины проходят через несколько костей. Изучая краниограммы, следует обращать особое внимание на пересечение трещиной сосудистых борозд, так как при этом могут повреждаться внутричерепные сосуды с последующим кровоизлиянием и образованием внутричерепных, чаще эпидуральных, гематом. Трещина костей свода черепа сопровождается субапоневротической гематомой, достигающей у грудных детей значительных размеров. Край гематомы приподнят и уплотнен за счет инфильтрации тканей кровью, что при пальпации создает впечатление вдавленного перелома.

Рис. 59. Трещина теменной кости. Рентгенограмма.
У детей, особенно годовалых, в результате высокой эластичности костей при сильном прогибании наблюдают вдавленные одно-фрагментные переломы по типу «целлулоидного мячика» (рис.60), не сопровождающиеся подапоневротической гематомой. У детей до 5—6-летнего возраста встречаются чаще импрессионные переломы, представляющие веретенообразное вдавление с радиарно и циркулярно расходящимися трещинами, а у детей старшего возраста— депрессионные переломы с погружением отломков интра-краниально по одному из краев и сопровождающихся нередко повреждением кожных покровов, мозговых оболочек и мозга.

Рис. 60. Вдавленный перелом теменной кости по типу «целлулоидного мяча» у ребенка 6 мес. Рентгенограмма сделана по касательной к плоскости перелома.
Закрытые переломы костей черепа у детей часто сопровождаются сотрясением головного мозга, а иногда и более тяжелым повреждением. Однако между степенью костных изменений и повреждениями мозга у детей нет параллелизма. Даже обширный перелом свода черепа у ребенка в возрасте 1 года может протекать без мозговых и локальных неврологических симптомов. Причем чем меньше возраст ребенка, тем относительно легче течение острого периода закрытого перелома черепа. Между тем, несмотря на относительно хорошее самочувствие детей, получивших вдавленный перелом, и отсутствие общемозговых и локальных неврологических симптомов, чтобы предупредить посттравматические осложнения, необходима ранняя операция. При смещении отломков интракраниально более 1 см (смещение определяется на рентгенограмме, сделанной по касательной к плоскости перелома) показана срочная операция, при смещении более 0,5 см — операция через 3—4 дня после тщательного наблюдения и обследования, санации ликвора.
При осложненных переломах свода черепа иногда происходит разрыв мозговых оболочек; если при этом повреждается мозговое вещество и разрыв доходит до бокового желудочка, спинномозговая жидкость вытекает и скапливается поднадкостнично или под кожей. Образуется флюктуирующая, ясно пальпаторно пульсирующая припухлость, постепенно увеличивающаяся с расхождением костного дефекта cephalocele traumatica. Закрытие такого дефекта возможно только оперативным путем и представляет большие трудности.
Переломы основания черепа у детей являются следствием непрямого приложения силы, сопровождаются тяжелым состоянием с общемозговыми и стволовыми симптомами. Наряду с симптомо-комплексом поражения головного мозга отмечаются кровотечение и ликворея из носовых и слуховых ходов, по задней стенке носоглотки, обусловленные разрывом твердой мозговой оболочки на месте сращения с костями черепа. Кровоизлияние в мягкие ткани ведет к образованию гематом в клетчатке глазницы при переломе костей передней черепной ямки (симптом «очков»). Кровотечение и ликворея из слуховых ходов свидетельствуют о переломе костей средней черепной ямки с переходом плоскости перелома на пирамиду височной кости. При переломах костей основания черепа, образующих заднюю черепную ямку, на первый план выступают бульбарные нарушения; при осмотре черепа выявляется подкожная гематома в области сосцевидных отростков. Рентгенологическое исследование основания черепа в первые 2 нед после травмы противопоказано из-за опасности стволовых нарушений.
Лечение при переломах костей черепа у детей
При переломах основания черепа лечение консервативное и зависит в основном от тяжести повреждения головного мозга. Учитывая наличие входных ворот проникновения инфекции при переломах основания черепа необходимо сразу же приступать к антибактериальной терапии.
Повторные люмбальные диагностические пункции позволяют проследить за санацией ликвора и эффективностью дегидратационной терапии. Если сроки госпитализации при переломах свода черепа составляют около 3 нед, то при переломах костей основания черепа они равняются 1 — 11/2 мес в зависимости от тяжести состояния. Рекомендуется освободить детей от занятий физкультурой и других нагрузок на б—8 мес.
Исаков Ю. Ф. Детская хирургия, 1983г.
Источник
Перелом черепа (перелом костей черепа) — нарушение целостности черепа. Является опасным повреждением, которое может привести к повреждению мозга. Особенно опасны вдавленные переломы, когда кости черепа вдавливаются в мозг.
Причины[править | править код]
Как правило, возникают в результате мощных ударов по голове массивными твёрдыми предметами, автомобильных аварий, падений с большой высоты, реже — пулевых ранений и других сильных воздействий на кости черепа.
Диагностика[править | править код]
У каждого пострадавшего от черепно-мозговой травмы подозревают перелом костей черепа, пока клиническая картина не убедит в обратном. Врачи собирают информацию об обстоятельствах получения травмы пострадавшим и назначают компьютерное томографическое сканирование и исследование мозга методом магнитного резонанса с целью определения места перелома и степени повреждения мозга. Для получения дополнительной информации проводится нейрологическое исследование.
Также проверяется, не было ли истечения спинномозговой жидкости из носа и ушей.
Симптомы[править | править код]
При переломе костей черепа возможна потеря сознания; если пострадавший остаётся в сознании, то испытывает постоянную локализованную боль. Может развиться отёк мозга, который препятствует нормальному прохождению импульсов в мозг, что в конечном итоге может привести к дыхательной недостаточности. Пострадавший может в первый момент плохо осознавать происходящее, в дальнейшем могут наступить потеря сознания и смерть.
Переломы костей черепа могут сопровождаться ранами в области волосистой части головы (скальпированные раны, кровоподтеки и разрывы). Если череп в результате травмирования оказывается частично скальпированным, развивается сильное кровотечение, потому что под кожей волосистой части головы находится много кровеносных сосудов. Иногда кровотечение оказывается настолько сильным, что у пострадавшего развивается шок.
Виды[править | править код]
Переломы костей черепа, как и любых других костей, бывают простыми (открытыми) и сложными (закрытыми). Делятся на линейные, оскольчатые, вдавленные и дырчатые:
- Линейные — переломы в виде тонких линий, которые не вызывают смещения костных фрагментов и редко требуют принятия экстренных мер. Эти типы переломов наименее опасны. Как правило, сами они не вызывают потерю сознания. Могут вызывать повреждение оболочечных артерий и образование эпидуральных гематом.
- Оскольчатые — переломы в виде нескольких осколков. Могут повреждать твёрдую мозговую оболочку, вещество мозга и его сосуды, что может приводить к образованию субдуральных и внутримозговых гематом, а также ушибам и размозжению мозга. Может наблюдаться подвижность кости. Повреждения места слияния синусов при оскольчатых переломах затылочной кости чаще всего не совместимы с жизнью.
- Вдавленные — переломы с вдавлением кости внутрь черепной коробки. Вдавленные переломы, как и оскольчатые, могут повреждать твёрдую мозговую оболочку, последствия чего приведены выше. Перелом считается тяжёлым, если происходит сдавление внутричерепных структур. Так как у детей кости тонкие и эластичные, сдавление обычно не приводит к переломам.
- Дырчатые — дырчатые переломы (пробоины) наблюдаются в основном при огнестрельных ранениях черепа, являются самыми тяжёлыми и зачастую смертельными, т.к. ранящий снаряд (пуля) обычно проходит глубоко в мозг или навылет со значительным его разрушением. Как правило, образуются от воздействия мощных пуль, например, автоматных или винтовочных.
Лечение[править | править код]
Линейные переломы черепа, как правило, требуют только поддерживающей терапии, заключающейся в назначении лёгких болеутоляющих и обработке ран. Если пострадавший потерял сознание, за ним наблюдают в кабинете неотложной помощи в течение, по крайней мере, 4 часов. Затем, если функции всех жизненно важных систем организма не нарушены и нейрохирург считает, что нет оснований дальше задерживать пострадавшего, последнего отправляют домой, но в течение 24-48 часов за ним ещё следует наблюдать.
При тяжёлых переломах костей черепа, особенно при вдавленных переломах, может потребоваться трепанация черепа. В ходе такой операции хирург проделывает отверстие в черепе для удаления осколков, внедрившихся в мозг, а также удаляет инородные предметы и отмершие ткани. Это снижает опасность развития инфекций и дальнейшего повреждения мозга. В целях предотвращения инфицирования назначаются антибиотики. При сильных кровотечениях делают переливание крови.
См. также[править | править код]
- Проникающие ранения головы
Примечания[править | править код]
Ссылки[править | править код]
- Переломы черепа
- Статья о травмах черепа
- Закрытые переломы костей черепа
- Краткое описание перелома черепа
Источник
Библиографическое описание:
Абдумаджидов, М. А. Вдавленные переломы костей черепа и их коррекция у детей / М. А. Абдумаджидов, Д. А. Мирсадыков, Р. Б. Файзуллаев. — Текст : непосредственный // Молодой ученый. — 2014. — № 20 (79). — С. 47-50. — URL: https://moluch.ru/archive/79/14061/ (дата обращения: 25.05.2020).
В статье представлены некоторые аспекты тактики ведения и стратегии хирургического вмешательства при вдавленных переломах костей черепа у детей. Адекватно проведенное при вдавленных переломах черепа хирургическое лечение позволило предупредить целый ряд осложнений. Очагового или эпилептического симптомокомплекса у этих пациентов отмечено не было.
Ключевые слова: черепно-мозговая травма, вдавленные переломы черепа, хирургическое лечение черепно-мозговой травмы.
Актуальность. Большое число детских смертей вследствие травм связано с травмами головы и их осложнениями. В результате тяжелых травм головы может серьезно повреждаться развивающийся головной мозг, что приводит к нарушению физического, интеллектуального и эмоционального развития ребенка и отдаленным осложнениям [2].
Степень возможного восстановления функции головного мозга зависит от того, насколько тяжелой была травма, от возраста ребенка, как долго он был без сознания и какая часть головного мозга повреждена. Почти 5 миллионов детей получают травмы головы каждый год. Из них 4000 умирают и 15 000 требуется длительная госпитализация [4, 5]. Среди детей с тяжелыми травмами головы, у которых бессознательное состояние продолжалось более 24 часов, у 50 % возникают отдаленные осложнения, в том числе существенные физические, интеллектуальные и психические нарушения; от 2 до 5 % остаются тяжелыми инвалидами. У маленьких детей, особенно детей первого года жизни, перенесших тяжелую травму головы, смертельный исход более вероятен, чем у более старших детей [8].
Одним из важнейших и часто встречающихся компонентов ЧМТ у детей являются переломы костей черепа. Их общая частота достигает 27 %, причем 2/3 из них приходится на долю закрытой ЧМТ [10].
Вдавленные переломы возникают при воздействии на череп ребенка предмета с относительно небольшой поверхностью. На детский возраст приходится около половины всех вдавленных переломов, причем третья часть — на возраст до 5 лет. Чаще всего повреждается теменная и лобная кости. Необходимо выделить открытые и закрытые вдавленные переломы, поскольку они требуют различного лечения [3, 7].
Закрытые переломы составляют приблизительно треть от всех вдавленных переломов и более характерны для младшего возраста. При них возможность развития внутричерепной инфекции мала [6, 9].
Особенности самого перелома могут значительно влиять на неврологические проявления травмы и непосредственно определять лечебную тактику. Основное значение имеет локализация перелома и глубина вдавления костных фрагментов. Эти данные можно получить при рентгенографии черепа, причем при этом часто необходимо проведение дополнительных снимков, касательных области перелома [3, 4].
Основная опасность открытых переломов — инфекция, поэтому дообследование и операция должны быть выполнены быстро. Обычно инфекционные осложнения не превышают 5 %, если операция проведена в течение 48 часов после ЧМТ. Инфекционные осложнения являются причиной увеличения числа неврологических расстройств, судорог и смерти [7].
Вдавленные переломы черепа, хотя, как известно, и не являются строго самостоятельной клинической формой ЧМТ, но требуют комплексного подхода на протяжении диагностического и лечебного процессов [3, 4, 11]. Принимая во внимание то обстоятельство, что между костями черепа, твердой оболочкой и головным мозгом существует тесная функциональная связь, особенно у детей, диктуется необходимость стремления во время хирургического вмешательства к сохранению по возможности каждого из поврежденных компонентов [1]. Такой подход обусловлен еще и тем, что для пластики дефекта черепа у детей, в отличие от взрослых, использование многочисленных искусственных трансплантатов в силу известных причин нецелесообразно [4, 5, 7, 12, 18].
Адекватно проводимое при вдавленном переломе черепа лечение позволяет избежать целого ряда осложнений, таких как синдром трепанированных, эпилептический синдром, менингит, ликворея, гидроцефалия, абсцесс мозга, гнойный синусит, нарушения зрения и обоняния, глазодвигательные нарушения и др. [2, 3, 9, 10]. Достижения современной нейрохирургии способствуют улучшению результатов лечения пострадавших с вдавленным переломом черепа. Следование принципам органосохранения наиболее актуально в педиатрической хирургии в целом и в детской нейрохирургии, в частности.
Цель исследования: разработать методы коррекции при вдавленных переломах черепа у детей
Материалы и методы исследования: Пролечены 10 детей в возрасте от 8 мес до 17 лет с ВП костей свода черепа, из них 6 мальчиков и 4 девочки.
Больным проводилось комплексное нейрохирургическое обследование, которое включало в себя общесоматическое, клинико-неврологическое, нейропсихологическое, офтальмо-неврологическое обследования, лабораторные исследования, электроэнцефалографию, рентгенорадиологическое, в том числе, компьютерную томографию (КТ), мультиспиральную компьютерную томографию (МСКТ) с поли- позиционной 3D-реконструкцией в костном режиме.
Причинами ЧМТ у этих детей послужили следующие обстоятельства: падение младенца с рук старшего брата, удар в голову металлической конструкцией трактора, падение на голову стеклянной бутылки с верхних этажей жилого дома, падение ребенка с высоты и удар при этом головой в грунт, удар в голову копытом лошади (2 пациента), удар в голову глиняным камнем, дорожно-транспортные происшествия (3). У 8 детей черепно-мозговая травма трактовалась как открытая (в 4 наблюдениях была проникающей), у 2 как закрытая. Раны покровов черепа, совпадающие с участком повреждения кости, имели место у 7 детей. Вид ВП у 8 детей носил характер импрессионного, а степень внедрения отломков в полость черепа оценивалась как III у 7 детей и II — у 1, у 2 пациентов перелом был депрессионным. Травматический шок сопровождал ЧМТ в 5 наблюдениях. Перелом у 4 детей локализовался в лобной кости, в 2 наблюдениях — в теменной кости, в 1 — на стыке лобной и височной костей, в 1 — на стыке теменной и затылочной, в 1 — на стыке височной и теменной и в 1 наблюдении — в височной кости. У 7 пациентов вдавленные переломы свода сочетались с переломами костей основания черепа.
В клинической картине у всех детей имели место общемозговые симптомы. Кроме того, в неврологическом статусе были отмечены стволовые симптомы (нистагм, парез взора вверх, сходящееся косоглазие, двусторонние патологические стопные рефлексы), менингиальные симптомы (в 3 наблюдениях), эпилептический синдром (1). Эпилептический синдром в виде генерализованных припадков имел место в наблюдении, когда вдавленный перелом сочетался с подлежащей внутримозговой гематомой. Очаговая неврологическая симптоматика была крайне скудной, и ее возможно было выявить в основном при ней- ропсихологическом тестировании. Так, были выявлены предметная агнозия, аграфия, нарушение слухоречевой памяти. У одного пациента, у которого вдавленный перелом сочетался с эпидуральной гематомой, прослеживалась гемигипестезия. По шкале ком Глазго оценка состояния больных варьировала в диапазоне от 8 до 15 баллов.
Офтальмологическая картина в ряде наблюдений была представлена частичной нисходящей атрофией зрительных нервов, паралитическим сходящимся косоглазием, левосторонней гемианопсией, спазмом сосудов сетчатки.
Показанием для хирургического лечения явилась III степень (более чем на толщину кости) вдавления отломков костей. Хирургическое устранение вдавленных переломов выполнено 9 детям. В одном наблюдении, при II степени вдавления отломков (на толщину кости) хирургическое вмешательство не проводилось.
Суть проводимого хирургического вмешательства была следующей: вне зависимости от наличия травматической раны, через различные лоскутные разрезы широко обнажали зону вдавления. При этом старались по возможности сформировать раздельно кожно-подкожный и надкостнично-апоневротические лоскуты. Скелетировали кость и из 4–5 фрезевых отверстий выпиливали (традиционным способом — пилой Джигли) фрагмент кости с участком вдавления в центре и извлекали его из раны. По показаниям рассекали твердую оболочку мозга и производили ревизию субдурального пространства (у 2 детей обнаружены и удалены субдуральные гидромы, у 2 — внутримозговые гематомы). Извлеченный фрагмент кости тщательно промывали в растворах антисептиков, затем при помощи «струбцины» (специальное устройство для репозиции костей черепа, внедренное в практику сотрудниками кафедры детской нейрохирургии РМАПО) [5] производили репозицию отломков. По достижении первоначальной конфигурации кривизны отломков фрагмент кости укладывали на материнское костное ложе и фиксировали несколькими лигатурами. У двоих детей свободно лежащие отломки кости были сопоставлены и склеены при помощи гистоакрила. Рану поэтажно закрывали, при необходимости производили первичную хирургическую обработку травматических ран.
Принципиальным вопросом хирургической стратегии считаем срок выполнения оперативного вмешательства. Общепризнанным является то положение, что в экстренном порядке хирургическая операция при ВП черепа должна быть выполнена при открытом характере ЧМТ и в условиях нарастания патологической неврологической симптоматики [7]. Мы только отчасти придерживались данного положения. В экстренном порядке были оперированы трое детей. У одного из них в результате автомобильной аварии образовалась проникающая скальпированная рана головы с пролапсом мозгового детрита через разрыв твердой оболочки сквозь вдавившиеся отломки костей. В двух других наблюдениях при динамическом наблюдении проявились нарастающие расстройства дыхания, что и послужило в основном поводом для экстренного вмешательства. В остальных случаях хирургическое вмешательство проводилось в отсроченном порядке (от 2 до 7 сут. после травмы). При наличии небольшой травматической раны над участком вдавления ткани в ее окружности инфильтрировали раствором антибиотика и рану зашивали. Резерв времени до основного хирургического вмешательства использовали для предоперационной подготовки и для полноценного дообследования больного.
Результаты исследования и их обсуждение. Наиболее полную информацию о характере вдавления костей свода черепа получали при МСКТ в костном режиме с полипозиционной 3D-реконструкцией. Оценка состояния травматической деструкции костных структур предусматривала измерение площади вдавления, глубины залегания вдавленных отломков, скелетотопическую локализацию, взаиморасположение участка вдавления со швами черепа и с лобной пазухой (при возрастной сформированности пазухи). В этих случаях отпадала необходимость в выполнении краниограмм. Церебральные осложнения травмы по КТ у ряда детей были представлены в виде наличия оболочечных и внутримозговых гематом, суб- дуральных гидром, контузионного очага, ушиба мозга 3–4 типов.
У 3 детей в связи с тяжестью состояния (сочетанная открытая ЧМТ с явлениями шока) в остром периоде фрагменты костей, содержащие участок вдавления, были выпилены костно-пластическим способом и законсервированы в слабом растворе формалина. В сроки от 1 до 3 мес им была произведена пластика дефектов черепа консервированной аутокостью (после предварительного репонирования и склеивания).
В ближайшем послеоперационном периоде каких-либо осложнений (нагноение, отторжение фрагментов костей и др.) отмечено не было. Заживление операционных и травматических ран во всех наблюдениях было первичным. Все дети в удовлетворительном состоянии были выписаны из стационара. За детьми продолжается проведение катамнестического наблюдения.
Не во всех наблюдениях удалось добиться воспроизведения идеальной конфигурации кривизны фрагмента кости. Но, тем не менее, даже в этих наблюдениях удалось устранить сдавление головного мозга и твердой оболочки. Все перечисленное явилось важным обстоятельством в плане профилактики осложнений, которые весьма вероятны при традиционной хирургической стратегии лечения вдавленных переломов.
При контрольном КТ-исследовании в сроки от 6 мес до 1 года выявлены различные томографические проявления травматической болезни головного мозга. Консолидация костей была вполне удовлетворительной.
Следовательно, результаты предпринятой лечебной тактики оказались вполне оправданными. Широкое обнажение зоны повреждения черепа с адекватным доступом позволило решить несколько лечебно-тактических задач:
— удалить очаги размозжения и внутричерепные гематомы;
— восстановить целость твердой оболочки мозга и тем самым восстановить герметичность полости черепа;
— выполнить реконструкцию вдавленных участков костей свода черепа.
Таким образом, сохранение отломков костей при ВП черепа у детей способствовало адекватному восстановлению герметичности полости черепа и первичному заживлению ран, что, в свою очередь, создавало благоприятные условия для минимизации негативных проявлений травматической болезни головного мозга.
Выводы
1. Наиболее перспективным направлением при лечении вдавленных переломов черепа у детей является стремление сохранять отломки костей, что весьма оправданно и обоснованно как с точки зрения хирургической тактики, так и в плане профилактики возможных последствий
2. Хирургическое лечение вдавленных переломов у детей наиболее целесообразно рассматривать не как традиционную хирургическую обработку черепно-мозговой раны, а как реконструкцию краниоцеребрального повреждения. Такой стратегический подход подтверждается результатами лечения.
Литература:
1. Бухер М., Цех Д., Лазарев А., Чурсин С. Использование первичной краниопластики в остром периоде черепно-мозговой травмы. Всероссийская научно- практическая конференция (Поленовские чтения). — СПб., 2007. — С. 316.
2. Геворков А. В., Давыдов Е. А. Использование оригинальных демпферных никелид-титановых кранио-фиксаторов с термомеханической памятью формы и саморегулирующейся компрессией при хирургическом лечении многооскольчатых вдавленных переломов костей черепа. Всероссийская научно- практическая конференщя (Поленовские чтения), СПб., 2007. — С. 318.
3. Карахан В., Лихтерман Л. Б. Вдавленные переломы черепа // Медицинская газета. — 2001. — № 27.
4. Комаревский А. В., Джинджихашвили С. И., Ко- ливашко Ю. Н., Дмитриев А. Б. Пластика дефектов костей черепа титановыми имплантатами. Всероссийская научно-практическая конференция (Поленовские чтения), СПб., 2007. — С. 327
5. Левченко О. В., Шалумов А. З. Реконструкция лобно-глазничной области в остром периоде краниофациальной травмы. Всероссийская научно-практическая конференция (Поленовские чтения), СПб., 2007. — С. 44.
6. Мартиросян М. М. Особенности клинического течения и лечения вдавленных переломов черепа у детей с сочетанными черепно-мозговыми повреждениями // Тезисы докладов Первой Всероссийской конференции по детской нейрохирургии. — М., 2003. — С. 156–157.
7. Мирсадыков А. С. Клиника, диагностика, лечение детей с травматическим сдавлением головного мозга и профилактика ранних и поздних послеоперационных осложнений: Автореф. дис…. д-ра мед. наук. — Ташкент, 1995. — 42 с.
8. Орлов Ю. А. Руководство по диагностике и лечению черепно-мозговой травмы у детей. — Киев, 2002. — 160 с.
9. Потапов А. А., Крылов В. В., Лихтерман Л. Б. и др. Современные рекомендации по диагностике и лечению тяжелой черепно-мозговой травмы//Вопросы нейрохир. — 2006. — № 1. — С. 3–8.
10. Akram Khan М., Olumide А. А. Head Injury Caused by an Ostrich: A Rare Entity //Pediatric Neurosurgery. — 2006. — Vol. 42. — P. 308–310.
11. Djientcheu V. de P., Njamnshi A. K., Ongolo-Zogo P. et al. Depressed Skull Fractures in Children: Treatment Using an Obstetrical Vacuum Extractor // Pediatric Neurosurgery. — 2006. — Vol. 42. — P. 273–276.
Основные термины (генерируются автоматически): ребенок, вдавленный перелом черепа, головной мозг, Хирургическое лечение, хирургическое вмешательство, III, перелом, наблюдение, твердая оболочка, черепно-мозговая травма.
Источник