Ушиб внутренних органов кровотечение
Симптомы
Клинические проявления и тяжесть симптомов зависят от места приложения, силы, направленности, внезапности травматического воздействия, размеров поверхности воздействующего предмета.
Ушиб сердца
Ушиб сердечной мышцы сопровождается болью с левой стороны груди, поверхностным дыханием, образованием гематомы, припухлостью в месте удара, удушьем. Болезненные ощущения возникают сразу после травмы или спустя 2-3 дня, усиливаются при надавливании на грудную клетку. Возможны потеря сознания, отёк верхней части туловища, посинение конечностей, снижение остроты зрения и слуха, аритмия.
Ушиб лёгкого
Контузия, сотрясение органа возникает в результате сдавления грудной клетки или тупой травмы, чаще наблюдается у пострадавших в ДТП. Сопровождается болезненностью в груди со стороны поражения, одышкой. Боль усиливается при глубоком дыхании, наклонах и движениях туловища, надавливании на грудную клетку. При травмах средней и тяжёлой степени присутствует умеренная или выраженная дыхательная недостаточность, кровохарканье. Другие специфические симптомы — тахикардия, бледность кожи, низкое артериальное давление, кровоподтёки в месте удара.
Ушиб печени
Характеризуется болью и напряжением мышц в правом подреберье. Боль усиливается при движении, изменении положения тела, отдает в надключичную область, при обширных травмах распространяется в паховую зону, поясницу, брюшную полость. Пальпация болезненная.
При тяжёлой травме происходит дыхание по грудному типу — расширение грудной клетки производится путём поднятия рёбер. Кожа бледная, сердцебиение учащенное, артериальное давление сначала высокое, при значительной кровопотери снижается, отмечается холодный пот, вялость, шок. При отсутствии лечения на 2-3 сутки после травмы появляются признаки желтухи.
Ушиб мочевого пузыря
Ушиб мочевого пузыря кроме бытового и производственного травматизма может быть связан с урологическими заболеваниями, насильственными действиями, выполнением операций, кесарево сечением у женщин. Проявляется болью в нижней части живота, болезненной припухлостью и синюшным цветом кожи над лобком, ложными частыми позывами к мочеиспусканию. В некоторых случаях больные жалуются на головокружение, бледность кожи, слабость, холодный пот, спутанность или потерю сознания, тошноту, рвоту, задержку газов.
Ушиб селезёнки
В большинстве случаев возникает при ударе в зону левого подреберья или левую часть грудной клетки, и сочетается с травмами других органов живота. Первые жалобы после ушиба — боль в левом подреберье, верхних отделах живота, распространяющаяся в левое плечо и лопатку. Через несколько часов после травмы наблюдается задержка газов, вздутие живота, отсутствие дефекации. При обильном внутреннем кровотечении снижается артериальное давление, учащается пульс, тошнит, кружится голова, выступает холодный пот, ощущается шум в ушах.
Ушиб почки
Изолированное повреждение почки встречается крайне редко. В 80 % случаев сочетается с травмой позвоночника, живота, грудной клетки, переломами таза и рёбер. Ведущий симптом ушиба — боль и отёк в области поясницы. Боль может быть острая, тупая, коликообразная, отдавать в паховую область, половые органы, нижнюю часть живота. Для тяжёлой травмы характерно вздутие живота, повышение температуры тела, тошнота, рвота, наличие крови в моче, учащенный пульс, пониженное артериальное давление.
Ушиб молочных желез
Травматическое повреждение молочных желёз характеризуется болью, отёком, образованием глубокой или подкожной гематомы, участков уплотнения. Как правило, болезненные ощущения и припухлость сохраняются долго, небольшие гематомы рассасываются самостоятельно на 5-10 сутки. При травмировании млечных протоков появляются прозрачные выделения из соска или с примесями крови.
Источник
Автор Ирина На чтение 5 мин. Просмотров 157 Опубликовано 27.03.2018
Ушиб внутренних органов — травма без нарушения целостности тканей, костей, слизистых оболочек. Возникновение возможно при падении, в случае тупой травмы живота, в результате автомобильной аварии. Состояние опасно нарушением функций организма и вероятностью формирования осложнений.
Виды ушибов и их симптоматика
По локализации выделяют следующие ушибы внутренних органов и сопутствующие симптомы:
- Ушиб печени. Вызывает ощущение резкой боли в месте удара. Организм испытывает стресс, конечности охлаждаются, сердцебиение учащается, давление понижается. Живот вдавлен или выпячен. Смена положения тела вызывает боль.
- Ушиб легких. Симптомы: усиление боли на вдохе, кашель с кровью, тахикардия, бледность кожи, кровоподтек в области удара, опухоль. Подобный ушиб внутренних органов можно получить при резком падении на спину.
- При ушибе селезенки больной для облегчения страданий пытается принять определенную позу: присесть на корточки, лечь на левый бок и подогнуть ноги. Пульс учащен, артериальное давление понижено, сильная боль, в области левого подреберья отдающая в предплечье и лопатку. Возможны внутренние кровотечения, сопровождающиеся вздутием живота.
- Ушиб почек. Травма вызывает приступообразную боль в пояснице, переходящую в живот, пах. Присутствует тошнота или рвота. Температура тела повышается. В моче определяется кровь. Количество сгустков говорит о тяжести состояния. Ушиб этих парных внутренних органов можно получить при падении с высоты, вследствие неудачных занятий спортом, аварий.
- Ушиб сердца сопровождается тахикардией, болью в районе органа, одышкой (удушьем), постепенным снижением давления, бледностью кожных покровов.
- Ушиб мочевого пузыря лишает возможности мочеиспускания. Позывы учащенные, но без результатные. Вместо мочи, выделяется кровь. В нижней части живота присутствуют болевые ощущения, припухлость, посинение кожных покровов.
 Ушиб сердца сопровождается сильной болью в груди
Ушиб сердца сопровождается сильной болью в груди
Классификация по степени тяжести:
| Степень | Симптомы |
|---|---|
| 1 степень | Кожный покров незначительно поврежден, присутствуют мелкие ссадины, определяются кровоподтеки и царапины. Болевые ощущения отсутствуют. |
| 2 степень | Разрыв мышечной ткани. Присутствуют синяки, боль. |
| 3 степень | Разрыв мышц, сухожилий органа. Возможен вывих. Гематомы, резкие боли. |
| 4 степень | Потеря функций органа. |
Ушиб внутренних органов: первая помощь
Удары тупым предметом или удар при падении с высоты часто становятся причинами ушиба внутренних органов. Симптомы могут проявиться не сразу. Если последствием явилось внутреннее кровотечение, тогда бледность, холодный пот, головокружение и слабость, проявляются спустя 10-30 минут по мере накопления крови в полости живота или груди.
Остановить внутреннее кровотечение без помощи медиков невозможно. До прибытия бригады специалистов пострадавшему оказывается доврачебная помощь, направленная на остановку кровотечения.
Человека необходимо положить на спину так, чтобы голова и плечи располагались выше спины, к животу приложить холодный компресс.
 Падение с высоты часто становится причиной ушиба внутренних органов
Падение с высоты часто становится причиной ушиба внутренних органов
В быту при падении на спину с высоты собственного роста или с лестницы легко можно повредить позвоночник и поясницу, получить ушиб внутренних органов: мочеполовой системы, почек, кишечника. Пострадавшего иммобилизуют. До приезда врачей нужно зафиксировать место повреждения тугой повязкой, уложить травмированного на спину и оставить в покое.
Первая помощь при ушибе сердца и легких предусматривает освобождение больного от одежды; нахождение его в горизонтальном положении; очищение от слизи и крови рта, носа; голову повернуть набок; если человек в обмороке дать понюхать нашатырь; холодный компресс на место удара; обеспечение притока свежего воздуха.
Как определить ушиб внутренних органов?
Задача медиков определить степень ушиба внутренних органов на основании симптомов и данных диагностического исследования:
- Электрокардиограмма — показывает нарушение сердечных импульсов.
- Эхокардиография — назначается при выявление нарушений гемодинамики.
- Холтер — в течение 24 часов производит замер пульса, сердечного ритма, артериального давления.
- Рентгенография – позволяет обнаружить сопутствующие повреждения (переломы груди, ребер)
 Рентгенография позволяет обнаружить сопутствующие повреждения
Рентгенография позволяет обнаружить сопутствующие повреждения
При наличии симптомов ушиба внутренних органов особенно моче-половых, для наблюдения за изменениями химических реакций в организме назначают анализы крови и мочи.
Степень повреждения и оценка работоспособности почек устанавливается методами:
- Хромоцистоскопия — нарушения выявляются путем окрашивания мочи. Используется специальное вещество — контраст, которое вводится в уретру.
- Рентгенографическое исследование позволяет увидеть контур почек, рассмотреть синяк контузии при ушибе внутреннего органа.
В случае ушиба печени в результатах биохимического анализа крови наблюдается снижение общего белка в два раза, падение альбуминов, повышение АЛТ и АСТ. Инструментальные методы исследования органа включают компьютерную томографию и МРТ они определяют степень и глубину повреждения, количество крови скопившейся в брюшной полости.
 Компьютерная томография позволяет установить точный диагноз
Компьютерная томография позволяет установить точный диагноз
Основные методы лечения ушибов
Полученные результаты аппаратных исследований и анализов берутся врачами за основу в выборе метода лечения ушибленных внутренних органов.
УВЧ терапия расширяет капилляры, усиливает лимфоотток и поступление лейкоцитов к очагу травмы. Процедура рассасывает скопившуюся жидкость, стимулирует процессы регенерации. СВЧ расширяет капилляры повышает их проницаемость. Магнитотерапия усиливает фагоцитарную активность лейкоцитов. Очень эффективен в рассасывании гематом ручной массаж.
 УВЧ терапия ускоряет выздоровление
УВЧ терапия ускоряет выздоровление
Часто в результате ушиба внутренних органов при падении возникает кровотечение. Симптоматика выражена в признаках появления гематом. Такое состояние требует хирургического вмешательства. Поврежденные сосуды и небольшие трещины ушивают. Тяжелые случаи ушибов предусматривают полное или частичное удаление органа.
Ушиб внутренних органов: какие лекарственные средства применяются в домашних условиях?
В домашней терапии применяют несколько групп медикаментов:
- Троксевазин, Спасатель, Лиотон — группа лекарств на основе гепарина, рассасывающих гематомы.
- Капсикам или Арпизатрон — мази позволяющие расширить сосуды.
- Вобэнзим или Флогэнзим — ферментные препараты снимающие отек и болевой синдром.
- Фастум или Индовазин — противовоспалительные средства нестероидной группы.
 Фастум гель – действенное средство лечения ушибов
Фастум гель – действенное средство лечения ушибов
Ушиб внутренних органов: народные методы лечения
Применение травяных отваров рассасывает жидкость скопившуюся от удара внутренних органов, восстанавливает травмированные сосуды, усиливает регенерацию тканей.
- Отвар №1. 1 ст.л. цветов боярышника, 1 ст.л. полевого хвоща, 1 ст.л. травы горца, залить 1 литром воды, прокипятить в течение 15 минут, настоять 2 часа. Пить по 100 г на голодный желудок 1 раз в сутки. Курс 10-14 дней.
- Отвар № 2. 15 г лаврового листа залить 1 л воды. Прокипятить 10 минут. Выдержать раствор 4 часа. Принимать 250 г перед едой, один раз в день. Продолжительность приема 7 дней.
Источник
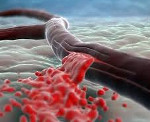
Внутреннее кровотечение – это состояние, при котором кровь изливается либо в естественную полость организма (желудок, мочевой пузырь, матку, легкие, полость сустава и пр.), либо в пространство, искусственно образованное излившейся кровью (забрюшинное, межмышечное). Симптомы внутреннего кровотечения зависят от его локализации и степени кровопотери, обычно включают головокружение, слабость, сонливость, потерю сознания. Патология диагностируется на основании данных внешнего осмотра, результатов рентгенографии, КТ, МРТ и эндоскопических исследований. Лечение — инфузионная терапия, оперативное устранение источника кровотечения.
Общие сведения
Внутреннее кровотечение – потеря крови, при которой кровь истекает не наружу, а в одну из полостей человеческого тела. Причиной может стать травма или хроническое заболевание. Массивный характер кровопотери, позднее обращение больных за помощью и диагностические трудности при выявлении данной патологии усиливают серьезность проблемы и превращают внутренние кровотечения в серьезную угрозу для жизни пациентов. Лечение осуществляют специалисты в сфере клинической травматологии, абдоминальной и торакальной хирургии, нейрохирургии, сосудистой хирургии.
Причины
Причиной внутреннего кровотечения может стать как травма, так и некоторые хронические заболевания. Массивное, опасное для жизни посттравматическое кровотечение в брюшную полость может развиться в результате тупой травмы живота с повреждением селезенки и печени, реже – поджелудочной железы, кишечника или брыжейки (при ударе, падении с высоты, автомобильной аварии и т. д.). Кровотечение в плевральную полость обычно возникает при множественных переломах ребер с повреждением межреберных сосудов и плевры. В единичных случаях его причиной становятся переломы 1-2 ребер.
Кровотечение в полость черепа является одним из опасных осложнений черепно-мозговой травмы. Поскольку череп, в отличие от остальных естественных полостей, имеет жестко фиксированный объем, даже небольшое количество излившейся крови вызывает сдавление мозговых структур и представляет угрозу для жизни больного. Следует учитывать, что внутричерепное кровотечение может развиться не только сразу после травмы, но и спустя несколько часов или даже дней, иногда – на фоне полного благополучия.
Кровотечение в полость сустава может быть вызвано как внутрисуставным переломом, так и ушибом. Непосредственной опасности для жизни не представляет, однако при отсутствии лечения может повлечь за собой серьезные осложнения.
Значительную долю от общего количества внутренних кровотечений составляют кровотечения в полость какого-либо органа, развивающиеся вследствие хронических болезней желудочно-кишечного тракта: злокачественных опухолей, язвенной болезни желудка и кишечника, эрозивного гастрита, варикозного расширения вен пищевода при циррозе печени и т. д. В хирургической практике также нередко встречается синдром Меллори-Вейса – трещины пищевода вследствие злоупотребления алкоголем или однократного обильного приема пищи.
Еще одной достаточно распространенной причиной внутренних кровотечений являются гинекологические заболевания: разрывы яичников, внематочная беременность и пр. В гинекологической практике встречаются внутренние кровотечения после абортов. Возможны также внутренние кровотечения при предлежании или преждевременной отслойке плаценты, послеродовые кровотечения при задержке выхода плаценты, разрывах матки и родовых путей.
Классификация
Существует несколько классификаций внутренних кровотечений:
- С учетом причины возникновения: механическое (вследствие повреждения сосудов при травмах) и аррозивное (вследствие повреждения сосудистой стенки при некрозе, прорастании и распаде опухоли или деструктивном процессе). Кроме того, выделяют диапедезные кровотечения, возникающие из-за повышения проницаемости стенки мелких сосудов (например, при цинге или сепсисе).
- С учетом объема кровопотери: легкое (до 500 мл или 10-15% от объема циркулирующей крови), среднее (500-1000 мл или 16-20% ОЦК), тяжелое (1000-1500 мл или 21-30% ОЦК), массивное (более 1500 мл или более 30% ОЦК), смертельное (более 2500-3000 мл или более 50-60% ОЦК), абсолютно смертельное (более 3000-3500 мл или более 60% ОЦК).
- С учетом характера поврежденного сосуда: артериальное, венозное, капиллярное и смешанное (например, из артерии и вены или из вены и капилляров). Если кровь изливается из капилляров какого-либо паренхиматозного органа (печени, селезенки и т. д.), такое кровотечение называется паренхиматозным.
- С учетом локализации: желудочно-кишечное (в полость пищевода, желудка или кишечника), в плевральную полость (гемоторакс), в околосердечную сумку (гемоперикард), в полость сустава и пр.
- С учетом места скопления излившейся крови: полостные (в плевральную, брюшную и др. полости) и внутритканевые (в толщу тканей с их пропитыванием).
- С учетом наличия или отсутствия явных признаков кровотечения: явные, при которых кровь, пусть даже через какое-то время и в измененном виде, «выходит» через естественные отверстия (например, окрашивая стул в черный цвет), и скрытые, при которых она остается в полости тела.
- С учетом времени возникновения: первичные, возникающие сразу после травматического повреждения сосудистой стенки, и вторичные, развивающиеся через некоторое время после травмы. В свою очередь вторичные кровотечения подразделяются на ранние (развиваются на 1-5 сутки из-за соскальзывания лигатуры или выталкивания тромба) и поздние (обычно возникают на 10-15 день из-за гнойного расплавления тромба, некроза стенки сосуда и т.д.).
Симптомы внутреннего кровотечения
Общими ранними признаками данной патологии являются общая слабость, сонливость, бледность кожи и слизистых оболочек, головокружение, холодный пот, жажда, потемнение в глазах. Возможны обмороки. Об интенсивности кровопотери можно судить как по изменению пульса и артериального давления, так и по другим клиническим признакам. При малой кровопотере наблюдается незначительное учащение пульса (до 80 уд/мин) и незначительное снижение АД, в ряде случаев клинические симптомы могут отсутствовать.
О внутреннем кровотечении средней тяжести свидетельствует падение систолического давления до 90-80 мм. рт. ст. и учащение пульса (тахикардия) до 90-100 уд/мин. Кожа бледная, отмечается похолодание конечностей и незначительное учащение дыхания. Возможна сухость во рту, обмороки, головокружение, тошнота, адинамия, выраженная слабость, замедление реакции.
В тяжелых случаях наблюдается снижение систолического давления до 80 мм. рт. ст. и ниже, учащение пульса до 110 и выше уд/мин. Отмечается сильное учащение и нарушение ритма дыхания, липкий холодный пот, зевота, патологическая сонливость, тремор рук, потемнение в глазах, безучастность, апатия, тошнота и рвота, уменьшение количества выделяемой мочи, мучительная жажда, затемнение сознания, резкая бледность кожи и слизистых, цианотичность конечностей, губ и носогубного треугольника.
При массивных внутренних кровотечениях давление снижается до 60 мм рт. ст., отмечается учащение пульса до 140-160 уд/мин. Характерно периодическое дыхание (Чейна-Стокса), отсутствие или спутанность сознания, бред, резкая бледность, иногда – с синевато-серым оттенком, холодный пот. Взгляд безучастный, глаза запавшие, черты лица заостренные.
При смертельной кровопотере развивается кома. Систолическое давление понижается до 60 мм рт. ст. либо не определяется. Дыхание агональное, резкая брадикардия с ЧСС 2-10 уд/мин., судороги, расширение зрачков, непроизвольное выделение кала и мочи. Кожа холодная, сухая, «мраморная». В дальнейшем наступает агония и смерть.
Тошнота и рвота темной кровью («кофейной гущей») свидетельствуют об истечении крови в полость желудка или пищевода. Дегтеобразный стул может наблюдаться при внутреннем кровотечении в верхних отделах пищеварительного тракта или тонком кишечнике. Выделение неизмененной алой крови из заднего прохода свидетельствует о геморрое или кровотечении из нижних отделов толстого кишечника. Если кровь поступает в брюшную полость, выявляется притупление звука в пологих местах при перкуссии и симптомы раздражения брюшины при пальпации.
При легочном кровотечении возникает кашель с яркой пенистой кровью, при скоплении крови в плевральной полости – выраженная одышка, затруднение дыхания, нехватка воздуха. Истечение крови из женских половых органов свидетельствует о кровотечении в полость матки, реже – влагалища. При кровотечении в почках или мочевыводящих путях наблюдается гематурия.
Вместе с тем, ряд симптомов может не проявляться или быть слабо выраженным, особенно – при небольшой или умеренной выраженности внутреннего кровотечения. Это существенно затрудняет диагностику и иногда становится причиной того, что пациенты обращаются к врачам уже на поздних стадиях, при значительном ухудшении состояния вследствие значительной кровопотери.
Диагностика
При возникновении подозрения на внутреннее кровотечение необходимо провести ряд диагностических мероприятий для подтверждения диагноза и уточнения причины кровопотери. Выполняется детальный осмотр, включающий в себя измерение пульса и артериального давления, аускультацию грудной клетки, пальпацию и перкуссию брюшной полости. Для подтверждения диагноза и оценки тяжести кровопотери проводятся лабораторные исследования гематокрита, уровня гемоглобина и количества эритроцитов.
Выбор специальных методов исследования осуществляется с учетом предполагаемой причины внутреннего кровотечения: при заболеваниях желудочно-кишечного тракта может выполняться пальцевое исследование прямой кишки, зондирование желудка, эзофагогастродуоденоскопия, колоноскопия и ректороманоскопия, при болезнях легких – бронхоскопия, при поражении мочевого пузыря — цистоскопия. Кроме того, используются рентгенологические, ультразвуковые и радиологические методики.
Диагностика скрытых внутренних кровотечений, при которых кровь поступает в замкнутые полости (брюшную, грудную, полость черепа, перикард и т. д.), также производится с учетом предполагаемого источника кровопотери. Исчезновение нижнего контура легкого на рентгенограмме и затемнение в нижних отделах с четкой горизонтальной границей свидетельствует о гемотораксе. В сомнительных случаях выполняется рентгеноскопия. При подозрении на кровотечение в брюшную полость проводится лапароскопия, при подозрении на внутричерепную гематому – рентгенография черепа и эхоэнцефалография.
Лечение внутреннего кровотечения
Необходимо максимально быстро обеспечить доставку больного в отделение специализированной помощи. Пациенту нужно обеспечить покой. При подозрении на гемоторакс или легочное кровотечение больному придают полусидячее положение, при кровопотере в других областях укладывают на ровную поверхность. На область предполагаемого источника кровотечения следует положить холод (например, пузырь со льдом). Категорически запрещается греть больную область, ставить клизмы, давать слабительные или вводить в организм препараты, стимулирующие сердечную деятельность.
Пациенты госпитализируются в стационар. Выбор отделения осуществляется с учетом источника внутреннего кровотечения. Лечение травматического гемоторакса осуществляют врачи-травматологи, нетравматического гемоторакса и легочных кровотечений – торакальные хирурги, внутричерепных гематом – нейрохирурги, маточных кровотечений – гинекологи. При тупой травме живота и желудочно-кишечных кровотечениях осуществляется госпитализация в отделение общей хирургии.
Главные задачи в данном случае – срочная остановка внутреннего кровотечения, возмещение кровопотери и улучшение микроциркуляции. С самого начала лечения для профилактики синдрома пустого сердца (рефлекторной остановки сердца вследствие уменьшения объема ОЦК), восстановления объема циркулирующей жидкости и профилактики гиповолемического шока производится струйное переливание 5% раствора глюкозы, физиологического раствора, крови, плазмо- и кровезаменителей.
Иногда остановка внутреннего кровотечения производится путем тампонады или прижигания кровоточащего участка. Однако в большинстве случаев требуется неотложное хирургическое вмешательство под наркозом. При признаках геморрагического шока или угрозе его возникновения на всех этапах (подготовка к операции, оперативное вмешательство, период после операции) производятся трансфузионные мероприятия.
При легочном кровотечении производится тампонада бронха. При среднем и малом гемотораксе выполняется плевральная пункция, при большом гемотораксе – торакотомия с ушиванием раны легкого или перевязкой сосуда, при потере крови в брюшную полость – экстренная лапаротомия с ушиванием раны печени, селезенки или другого поврежденного органа, при внутричерепной гематоме – трепанация черепа.
При язве желудка производится резекция желудка, при язве двенадцатиперстной кишки – прошивание сосуда в сочетании с ваготомией. При синдроме Меллори-Вейса (кровотечении из трещины пищевода) выполняется эндоскопическая остановка кровотечения в сочетании с холодом, назначением антацидов, аминокапроновой кислоты и стимуляторов свертывания крови. Если консервативное лечение неэффективно, показана операция (прошивание трещин).
Внутреннее кровотечение вследствие внематочной беременности является показанием для экстренного хирургического вмешательства. При дисфункциональных маточных кровотечениях производят тампонаду полости матки, при массивных кровотечениях вследствие аборта, родовой травмы и после родов выполняют оперативное вмешательство.
Инфузионная терапия осуществляется под контролем АД, сердечного выброса, центрального венозного давления и почасового диуреза. Объем инфузии определяется с учетом выраженности кровопотери. Применяются кровезаменители гемодинамического действия: декстран, реополиглюкин, растворы солей и сахаров, а также препараты крови (альбумин, свежезамороженная плазма, эритроцитарная масса).
Если АД не удается нормализовать, несмотря на проводимую инфузионную терапию, после остановки кровотечения вводят допамин, норадреналин или адреналин. Для лечения геморрагического шока применяют пентоксифиллин, дипиридамол, гепарин и стероидные препараты. После устранения угрозы для жизни осуществляют коррекцию кислотно-щелочного баланса.
Источник