Ушибы ног при диабете
Наталия Врублевская
Сахарный диабет — одно из самых распространенных заболеваний. И одно из самых коварных, потому что незаметно исподволь поражает глаза, почки, сердечно-сосудистую систему. Но, пожалуй, самое грозное осложнение болезни — синдром диабетической стопы.
В той или иной форме синдром диабетической стопы встречается у 80% больных и у половины из них лечение начинается позднее возможного. В результате единственным способом сохранить жизнь пациента становится ампутация воспаленного пальца, стопы или голени…
Несмотря на всю серьезность заболевания, ученые выделили синдром диабетической стопы в отдельную проблему лишь в середине XX века. Появился и новый раздел медицины, изучающий заболевания стоп — подиатрия. Она находится на стыке нескольких специальностей — сосудистой хирургии, ортопедии и эндокринологии.
Что происходит с ногами?
Синдром диабетической стопы в 10 раз чаще развивается у больных со вторым типом сахарного диабета. Длительное повышенное содержание глюкозы в крови постепенно поражает кровеносные сосуды и нервы нижних конечностей. Нарушается связь органов и тканей с центральной нервной системой (нейропатия) и/или кровоснабжение конечностей (ангиопатия). При нейропатии значительно снижается чувствительность кожи, вплоть до легкого онемения стопы. Если прикоснуться к подошве или пальцам стопы карандашом, то ощущение будет едва заметным и нечетким. Поэтому любое неудобство обуви или мелкий посторонний предмет, попавший под стопы, может остаться незамеченным и привести к значительной потертости.
Нарушение циркуляции крови в мелких сосудах ног приводит к снижению поступления кислорода к мышцам, коже, костям. Это проявляется судорогами или болью в икроножных мышцах, отеками в области голени и стопы, сухостью кожи. Но самое опасное — плохо заживают все раны, и любая, даже самая незначительная травма стопы (мозоль, трещина, неаккуратная стрижка ногтей, ушиб и т. п.) может привести к тяжелым последствиям. Возникают трофические язвы; хронические длительно незаживающие гнойные раны; флегмоны стопы (острое гнойное воспаление); остеомиелит костей стопы; гангрены одного, нескольких пальцев, части или всей стопы. Все это повышает вероятность ампутации нижней конечности.
Кроме того, длительное течение диабета приводит к нарушению строения костей, а затем и суставов стопы, которые начинают сминаться, стопы становится плоской, появляются деформации, которые называются «стопа Шарко».
В группу риска в первую очередь входят люди с плохой компенсацией основного заболевания, то есть те, у кого длительное время держится высокий уровень сахара в крови. А также курильщики, любители алкогольных напитков и люди с избыточным весом.
Признаки синдрома диабетической стопы
О нарушении кровообращения свидетельствуют:
* холодные ноги;
* боли при ходьбе в икроножных мышцах, двуглавых мышцах бедер и мышцах стопы (чаще всего эти боли исчезают через 1-2 минуты после того, как больной диабетом останавливается);
* бледная, синюшная кожа;
* тонкая, сухая, словно пергаментная кожа;
* покраснение пальцев ног, болевые ощущения в них;
* боль при повреждении кожи и тканей ног;
* отсутствие пульса на стопе.
Нарушения функций периферической нервной системы проявляются в:
ложных ощущениях, возникающих в стопах и пальцах ног. У больных часто, особенно по ночам и в тепле, возникают неприятные чувства онемения, покалывания, жжения или «ползания мурашек»;
- судорогах икроножных мышц по ночам;
- появлении ороговений, мозолей;
- снижение или отсутствие тактильной и болевой чувствительности;
- снижение интенсивности ощущения температуры;
- отсутствие боли при повреждении ног;
- хорошо прощупываемый врачом пульс на стопе.
Возможно ли лечение?
Врачи считают, что до 85% ампутаций можно предотвратить при раннем выявлении синдрома диабетической стопы и надлежащем лечении. Терапевтические мероприятия зависят от формы и стадии заболевания и, как правило, включают антибактериальную терапию, местное лечение, разгрузку пораженной конечности и постоянный гигиенический уход за «болячками».
В последние годы на первый план выходят методы сосудистой хирургии, способные восстанавливать кровоток в поврежденных конечностях: стентирование, баллоноангиопластика и др. Эффективность этих операций многократно превышает действие консервативной терапии, позволяя больному обойтись без ампутаций. Причем благодаря совершенствованию методов протезирования появилась возможность восстанавливать проходимость не только бедренных и подколенных артерий, но и артерий голени и даже стопы.
Операция состоит в том, что через предварительно сделанные проколы в артерию вводят специальные катетеры. Через них с помощью специальных баллонов хирурги восстанавливают проходимость и расширяют закрытые сосуды (их сужение или полное закрытие и приводи к некрозу тканей). После этого в восстановленный просвет ставят специальные металлические каркасы — стенты, которые впоследствии не дают сосудам закрываться.
Как предупредить патологическое изменение стоп?
Всем людям, страдающим сахарным диабетом, нужно знать и при любых обстоятельствах соблюдать некоторые жизненно важные правила. Эти несложные профилактические мероприятия могут предотвратить или хотя бы надолго отсрочить развитие опасных осложнений.
Что надо делать всегда:
* Отказаться от курения.
* Строго контролировать уровень сахара в крови, регулярно консультироваться у своего эндокринолога. Также держать под контролем вес, артериальное давление и уровень холестерина в крови.
* Носить только подходящие по размеру хлопчатобумажные или шерстяные носки (ни в коем случае не синтетические!). Менять носки надо ежедневно. Нельзя носить заштопанные носки, а также носки с тугими резинками.
* Обувь нужно выбирать из кожи или из эластичного материала, способного растягиваться и принимать форму стопы. Обувь должна быть свободной, с большим объемом, особенно в пальцевом отделе, без внутренних швов, на среднем каблуке, предпочтительнее на «липучках» или на шнурках, чтобы можно было регулировать ее ширину. Недопустимо носить обувь на плоской и скользкой подошве.
* Нельзя надевать обувь на босую ногу, а также носить босоножки с ремешком, который проходит между пальцами. Необходимо регулярно осматривать обувь, проверяя, не попал ли в нее мелкий камешек, не оторвались ли и не загнулись ли стельки, не вылез ли маленький гвоздик, не появились ли деформации, которые могут травмировать ногу.
* Не использовать профилактические стельки, не предназначенные для больных сахарным диабетом. Их профиль может не соответствовать стопе и привести к образованию пролежней.
* Лечить у дерматолога грибковые поражения ногтей (потемнение, расслоение ногтей) и любые кожные болезни.
* Ссадины, порезы и т. п. обрабатывать специальными средствами (диоксидин, фурацилин, хлоргексидин), после чего накладывать стерильную повязку и как можно быстрее обращаться к специалисту! Нельзя использовать йод, марганцовку, спирт, зеленку, с осторожностью — перекись водорода.
* Ежедневно ходить не менее двух часов и делать специальную гимнастику для стоп.
Это надо делать каждый вечер:
— Внимательно осмотреть стопы, используя зеркало для осмотра плохо доступных участков. Убедиться, что нет никаких потертостей, ранок, ссадин и других повреждений, через которые может проникнуть инфекция. При плохом зрении просите это делать своих близких.
— Вымыть ноги теплой (не горячей!) водой с детским мылом. Перед тем, как опустить ноги в таз с водой, рукой проверить ее температуру (поскольку чувствительность ног нарушена, можно не почувствовать, что вода слишком горячая). Затем тщательно промокнуть ноги личным полотенцем, обращая особое внимание на межпальцевые промежутки.
— Смазать кожу ног смягчающим бактерицидным кремом (кроме межпальцевых промежутков). Полезно также использовать крем, содержащий мочевину.
— Если нужно, аккуратно подпилить ногти, не закругляя уголки и оставляя их не слишком короткими. При плохом зрении пусть это делает кто-нибудь из близких.
— Мозоли и натоптыши не срезать и ни в коем случае не распаривать. Их можно осторожно обработать пемзой или специальной теркой для ног.
Этого делать нельзя
— Ходить босиком, особенно на улице, в местах общего пользования, по горячей поверхности.
— Парить ноги, мыть их горячей водой, пользоваться грелкой, посещать общую баню.
— Делать соляные ванночки, применять средства для размягчения мозолей.
— Носить чужую обувь и носки.
— Самостоятельно лечить мозоли, потертости, натоптыши, гиперкератозы, трещины, пользоваться мазевыми повязками без назначения врача.
— Подходить близко к открытому огню и нагревательным приборам.
Повод срочно обратиться к врачу
* Вросший ноготь.
* Раны любого размера и любого происхождения, ушибы, потертости, ожоги.
* Потеменение пальцев, появление болей в икрах при ходьбе и в состоянии покоя.
* Потеря чувствительности стоп.
* Язвы и нагноения.
Первичную помощь больным с синдромом диабетической стопы оказывают эндокринологи и хирурги поликлиники. Но наиболее квалифицированную помощь можно получить лишь в специализированных отделениях (или центрах) диабетической стопы, где осуществляется наблюдение за больными, проводятся профилактические мероприятия и проходят лечение больные при развитии осложнений.
Читайте также:
Source: sova-golova.ru
Источник
При диагнозе сахарный диабет пациенты сталкиваются с сильнейшими проблемами с кожными покровами, поскольку при гипергликемии существенно снижается чувствительность нервных окончаний, заметно ухудшается кровообращение. Также диабетики страдают от потери жидкости, они предъявляют жалобы на сухость кожи ног, локтей, стоп и остальных участков тела.
Сухая кожа трескается, в пораженные места могут проникнуть патогенные микроорганизмы, способные провоцировать развитие тяжелые инфекционных заболеваний. Поэтому медики настоятельно рекомендуют ухаживать за кожей, это даже можно назвать важнейшей задачей при диабете.
Незначительные нарушения правил ухода за покровами легко превращаются в серьезные осложнения основного заболевания.Не только сухость является проблемой больных сахарным диабетом, нередко у пациентов отмечается ряд специфических симптомов, одним из которых является развитие синяков на коже.
Липоидный некробиоз при сахарном диабете
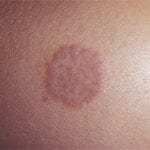 Если у пациента с сахарным диабетом на коже появляются синяки фиолетового или желтого цвета, доктор заподозрит у него развитие липоидного некробиоза. Данная проблема развивается постепенно, незаметно для человека.
Если у пациента с сахарным диабетом на коже появляются синяки фиолетового или желтого цвета, доктор заподозрит у него развитие липоидного некробиоза. Данная проблема развивается постепенно, незаметно для человека.
Синяки чаще всего появляются на голенях, кожа там может быть изъязвленной и слишком тонкой. Когда некробиоз излечивают, на месте синяков могут оставаться коричневые шрамы. Достоверные причины подобного нарушения неизвестны, однако оно возникает больше у диабетиков с первым типом болезни.
Некробиоз явление редкое, бывает не у всех диабетиков. Заболевание проявляется в любом возрасте, но зачастую оно характерно для женщин от 30 до 40 лет. Мужчины заболевают лишь в 25% случаев.
Диагностировать диабетический некробиоз не составляет труда, поскольку симптоматика нарушения является специфической:
- доктору вполне достаточно произвести визуальный осмотр;
- иногда требуется направить пациента на проведение биопсии.
При некробиозе потребуется сдать кровь для определения уровня сахара в крови. Предсказать течение патологии невозможно, в преимущественном большинстве случаев активно появляются атрофические рубцы. Они часто остаются хроническими, рецидивируют.
На сегодня медикаментозной терапии заболевания не существует. Для ликвидации или приостановления диабетического некробиоза препаратов не разработано. Притормозить прогрессирование патологии могут уколы стероидных препаратов, но при этом не исключается вероятность нарастания симптоматики болезни. В особо тяжелых случаях рекомендовано пройти недельный курс кортикостероидных средств.
Лечить диабет и синяки необходимо одновременно, начинают с резкого ограничения потребления легкоусвояемых углеводов. Для нормализации самочувствия, избавления от признаков диабета активно применяют препараты:
- для снижения сахара;
- для расширения сосудов;
- витамины.
Дополнительно необходимо включать в курс лечения физиотерапию: электрофорез, фонофорез.
При наличии обширных площадей поражения кожных покровов есть показания к проведению операционного вмешательства по пересадке кожи с других участков тела.
Липогипертрофия, черный акантоз
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
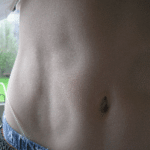 Для диабетика вылиться гематомой может другое осложнение сахарного диабета первого типа – липогипертрофия. Отличить такие проблемы с кожей можно по характерным многочисленным уплотнениям на коже, они появляются в том случае, если пациент делает уколы инсулина в одно и то же место много раз подряд.
Для диабетика вылиться гематомой может другое осложнение сахарного диабета первого типа – липогипертрофия. Отличить такие проблемы с кожей можно по характерным многочисленным уплотнениям на коже, они появляются в том случае, если пациент делает уколы инсулина в одно и то же место много раз подряд.
Необходимо знать, что синяки можно предотвратить, если регулярно сменять места инъекций, применять физиотерапевтические методы, массаж.
Черный акантоз – это также потемнение кожи на определенных участках тела, покровы деформируются в паху, на суставах верхних и нижних конечностей, шее и подмышках. Пациенты отмечают, что в пораженных местах кожа может быть объемнее, толще и с неприятным запахом.
Черный акантоз является явным признаком резистентности организма пациента к гормону инсулин.
Советы по уходу за кожей при диабете
 Общие рекомендации по уходу за собой при сахарном диабете не особо отличаются от советов для людей без проблем с гипергликемией. Тем не менее, существуют определенные правила ухода за собой, их соблюдение способствует сохранению здоровой кожи.
Общие рекомендации по уходу за собой при сахарном диабете не особо отличаются от советов для людей без проблем с гипергликемией. Тем не менее, существуют определенные правила ухода за собой, их соблюдение способствует сохранению здоровой кожи.
Показано применять мягкие виды натурального мыла, после водных процедур важно, чтобы тело хорошо обсохло. Нужно тщательно обрабатывать покровы между пальцами ног, под руками и в других местах, где есть еще могут оставаться капли воды.
Врачи советуют постоянно применять увлажняющие лосьоны, они помогут сохранить кожу идеально увлажненной, мягкой. Такие косметические средства доступны и на самом деле дают положительный результат при сахарном диабете.
Сохранить здоровье кожи помогает:
- ежедневное употребление большого количества чистой воды;
- использование носков для диабетиков;
- использование специального белья, изготовленного из чистого хлопка (для хорошей вентиляции кожи).
Необходимо также носить ортопедическую обувь, качественные специальные носки, особенно это важно при наличии нейропатии. Следует обращать внимание на появление красных, сухих пятен на кожных покровах. При ухудшении самочувствия важно дополнительно сдать анализ крови.
Какие проблемы с кожей возникают у диабетиков расскажет видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Ушиб пальца ноги — частая травма у людей. Велика вероятность ее получения в теплое время года, если обувь открывает большую часть ноги, а также в домашних условиях, когда при спешке травмируются, ударившись обо что-то.
Чаще всего человек, получивший такое повреждение, не обращается за помощью к врачу, несмотря на наличие боли. Однако не всегда ушибы проходят сами по себе.
Характерные симптомы
Ушиб большого пальца ноги и мизинца — это самые часто встречающиеся травмы ног. Основные симптомы ушиба пальцев ноги: боль, которая постепенно сходит на нет, повышение температуры в области удара из-за прилива крови, покраснения и припухлости.
При сильном ушибе пальца на ноге может возникать гематома под ногтем. Она характеризуется появлением крови под ногтевой пластиной с последующим ее потемнением. Пострадавший в месте повреждения ощущает распирание и пульсацию. При особо сильных ударах ногтевая пластина может треснуть, отпасть полностью или частично.
Как отличить ушиб пальцев ноги от вывиха и перелома в домашних условиях? На самом деле сделать это нетрудно. Вот несколько отличий ушиба от перелома:
Для начала оцените силу полученного удара. Боль от ушиба в самом начале будет очень сильной, но постепенно стихнет. Боль от слабого ушиба проходит за несколько минут, а от сильного длится до 20 минут. Болевые ощущения при переломе только нарастают.
Функциональность пальца при ушибе сохраняется, что не препятствует ходьбе, а при переломе может отсутствовать подвижность. При нестерпимой боли и отсутствии подвижности пальца ходьба будет приносить массу дискомфорта.
Отечность тканей и гематома (синяк) могут возникнуть в обоих случаях. Однако в ситуации с переломом отек возникает практически сразу и не проходит, а только увеличивается. Гематома и припухлость от ушиба возникают спустя некоторое время.
Попробуйте прощупать травмированный палец. Если кости не прерываются и находятся в естественном положении, то у вас ушиб.
Сильный ушиб пальца ноги может привести к вывиху. При таком повреждении палец ноги находится в неестественном положении и притрагиваться к нему очень больно. При вывихе происходит смещение костей в суставной сумке. Поврежденный палец на ноге становится неподвижным, при этом сохраняется целостность костей.
Классификация ушибов
Различают 4 степени тяжести ушиба:
- Повреждения незначительные, возможно появление небольшого покраснения, царапин. Визит к врачу не требуется. Болевые ощущения проходят через несколько минут, а остальные симптомы исчезают в течение двух дней.
- После удара в ушибленном пальце появляются сильные болевые ощущения, которые быстро проходят. Наблюдается небольшое повреждение капилляров, что приводит к появлению незначительной гематомы, может возникнуть припухлость.
- Является следствием сильного удара о тупой предмет. Мышечные ткани и сосуды повреждаются. Можно видеть, что палец посинел и проявляется обширная гематома. Спустя некоторое время (около часа) после травмы, ткани опухают, что ограничивает подвижность суставов. Сильный ушиб может сопровождаться вывихом.
- Характеризуется полным нарушением двигательной функции пальца. Пораженный участок сильно опухает. Часто возникают трещины в костях, опухание всей ступни, повреждения сосудов, сухожилий, ногтевой пластины и суставов.
Диагностировать степень повреждения может только специалист. В случае если вы решили не обращаться к врачу, а симптомы не ослабевают в течение двух дней, то сходить к специалисту все-таки стоит. Для диагностики серьезных повреждений вам сделают снимок и поставят диагноз.
Оказание первой помощи
Если произошел ушиб пальца на ноге, что можно делать в домашних условиях:
- Необходимо приложить к травмированному месту холодный компресс (лед или что-нибудь другое из морозилки, обернутое полотенцем). Такое действие поможет снизить боль, отек и возникновение гематомы. Компресс со льдом прикладывают к ушибленному пальцу на 4–5 минут, затем убирают. Если процедуры оказалось мало, то ее повторяют через 40–50 минут, когда температура поверхности кожи восстановится.
- Нужно осмотреть ушибленное место. Ушиб большого пальца на ноге проанализировать проще всего. Если нет видимых серьезных нарушений (таких как противоестественное положение пальца, открытый перелом), нужно прощупать поврежденный участок, проверив целостность костей.
- При травме сустава или вывихе необходимо срочно приложить лед, так как из-за опухоли тканей вправить его будет невозможно. После этого в срочном порядке нужно ехать в травматологию. Самолечение в этом случае неприемлемо, а если затянуть со вправлением вывиха, то придется делать операцию.
Если при ударе произошло повреждение внешних тканей и возникло кровотечение, то его необходимо остановить. При повреждении крупного сосуда кровь остановить будет трудно, поэтому лучше перевязать травмированное место давящей повязкой (если нет перелома). Нужно вызвать скорую помощь.
Прием обезболивающих средств противопоказан. При наличии кровотечения Аспирин может его усилить. Обезболивание может стать причиной постановки неправильного диагноза, поэтому лекарства назначает только врач.
Лечение ушиба пальца на ноге
Лечение ушиба пальца ноги без проявления гематом и опухлости не осуществляется. В случае если повреждены кожные покровы, то их нужно обработать. В качестве антисептика и кровоостанавливающего средства можно использовать: перекись водорода (не подойдет для серьезных травм), Хлоргексидин, Зеленку (не используйте Йод, т. к. он имеет разогревающий эффект), Мирамистин.
Если во время ушиба был вывих, то вправленный палец нужно зафиксировать. Для того чтобы это сделать, пострадавший палец забинтовывают вместе со здоровым соседним. В случае сильного повреждения большого пальца нередко накладывают гипс.
Ушибленному месту необходим покой. Положить стопу на подушку, чтобы она была на возвышенности. Нельзя надевать тесную обувь, нужно ограничить передвижение на ногах.
После исследования ушиба и постановки диагноза, можно принимать обезболивающие и противовоспалительные препараты, использовать мази рекомендованные врачом. Они помогут снять боль и отек, быстрее излечить повреждение.
Мази, которые назначают при ушибе от боли, отека:
- Бодяга;
- Индовазин;
- Гепариновая мазь;
- Троксевазин;
- Вольтарен;
- Спецмазь;
- Спасатель;
- обезболивающие мази на основе ибупрофена и др.
После нанесения мази нужно наложить повязку, которая будет препятствовать попаданию микробов в рану. Быстро вылечить ушиб пальца на ноге помогают травяные настои и примочки. Хорошо для этого подходят свежие измельченные листья подорожника.
При ушибе пальца ноги запрещается:
- растирать и делать массаж поврежденного места (это приведет к еще большему опуханию);
- греть и распаривать;
- пытаться вручную сгибать неподвижные суставы;
- вправлять вывихи (сделать это правильно может только врач);
- принимать лекарства без назначения врача, в том числе от боли;
- заниматься самолечение, если отек не спадает более двух дней (это говорит о серьезных повреждениях костей, суставов или связок).
Чтобы предотвратить ушиб на пальцах ног, следует носить закрытую обувь. Дома лучше надевать мягкие тапочки, а на работе и в других местах — обувь, которая защитит ноги от травм. Не стоит надевать босоножки на мероприятия с большим скоплением людей, так как есть риск повредить ступни. Нужно быть аккуратными и внимательными при быстром перемещении по квартире, особенно в темное время суток.
Source: NaNogah.com
Источник