Варусная деформация плечевой кости после перелома
По мере совершенствования диагностики и методов лечения переломов костей и повреждений суставов у детей посттравматические их деформации встречаются все реже. Однако слишком укоренившаяся уверенность хирургов и травматологов в способности к самопроизвольному исправлению оставленных смещений костных фрагментов при оказании первичной помощи пострадавшим детям с переломами и вывихами часто не оправдывается. Дети с неправильно сросшимися переломами, невправленными вывихами и недиагностированными переломовывихами составляют определенный контингент в специализированных лечебных учреждениях. Среди них чаще наблюдаются пациенты с неправильно сросшимися и несросшимися переломами в области локтевого сустава (чрезмыщелковые переломы, переломы головочки плечевой кости, отрывы медиального надмыщелка, вывихи и переломовывихи головки лучевой кости), посттравматическими деформациями в области лучезапястного сустава с невправленными или недовправленными остеоэпифизеолизами.
Крайне неудовлетворительно лечатся дети с переломами шейки и эпифизеолизами головки бедренной кости, не являются редкостью неправильно сросшиеся диафизарные переломы бедренной кости с недопустимыми вторичными смещениями отломков при лечении их гипсовой повязкой, невправленные или недовправленные повреждения таза и позвоночника.
С посттравматическими деформациями костей и суставов нами наблюдалось 324 пациента. Основными разновидностями посттравматических деформаций костей и суставов у детей являются нарушения контуров суставов выстоящими невправленными костными фрагментами после переломов и вывихов, боковые и переднезадние угловые искривления конечностей на уровне суставов, стойкие контрактуры, осевые и ротационные деформации конечностей на уровне диафизов, ранние и поздние вторичные смещения костных отломков, укорочения отдельных сегментов и всей конечности.
В предупреждении и лечении диафизарных деформаций конечностей у детей следует исходить из существующих анатомо-физиологических закономерностей формы отдельных костных сегментов. Придерживаясь этого правила, допустимыми угловыми смещениями можно считать лишь направленные кривизной в сторону естественной дугообразности, свой твенной каждой кости, но не более 10°. Более выраженные угловые отклонения и деформации противоположного направления являются недопустимыми и подлежащими устранению. При этом необходимо учитывать и то общепризнанное положение, что ротационные смещения костных отломков также со временем не подвергаются самокоррекции, их оставлять нецелесообразно. Относительно деформаций конечностей на уровне диафизов, связанных с неустраненными боковыми и продольными смещениями, следует заметить, что эти виды смещения между собой взаимосвязаны; без полного смещения по ширине не бывает смещения по длине.
Многочисленные клинические наблюдения показывают, что при полном соскальзывании отломков степень их захождения по длине и последующее укорочение сегмента всегда непредсказуемы под гипсовой повязкой. Оставленное небольшое допустимое первичное смещение под гипсовой повязкой превращается в значительное, недопустимое вторичное смещение. В связи с этим соглашаться с традиционными утверждениями некоторых авторов о том, что небольшие, до 2 см, захождения фрагментов по длине у детей можно оставлять, нет оснований, ибо не существует гарантии, что под гипсовой повязкой оно не увеличится. При скелетном вытяжении оно тем более неоправдано, т. к. всегда может быть устранено добавлением соответствующих грузов.
Захождение костных отломков, т. е. смещение по длине, оставлять не следует, во всех случаях своей торцовой частью они должны соприкасаться друг с другом независимо от величины площади контакта на уровне перелома. Это касается ведения больных в гипсовой повязке и с помощью системы вытяжения. Приводим одно из клинических наблюдений. Девочка В., 10 лет, поступила через 2 месяца после травмы с неправильно сросшимся закрытым переломом верхней трети бедренной кости с большим смещением отломков.
Лечение проводилось в гипсовой повязке после одномоментной закрытой репозиции. Произведено открытое сопоставление отломков с разъединением костной мозоли и интрамедулярной фиксацией металлическим стержнем. Через 3 месяца достигнута полная консолидация бедренной кости и восстановление функции конечности. Угловые смещения при околосуставных метафизарных переломах независимо от их направления по анатомо-физиологическим и биомеханическим соображениям подлежат устранению во всех случаях. При оставленном околосуставном угловом смещении костных отломков нарушается равновесие мышц и возникает несоответствие смежных суставных поверхностей. То и другое явление оказывает определенное отрицательное влияние на восстановление полноценной функциональной деятельности мышц и последующее сохранение конгруэнтности сустава.
Такого рода осложнения хорошо известны в области всех крупных суставов конечностей у детей и прежде всего локтевого, тазобедренного и коленного. Не проходят бесследно оставленные, казалось бы, небольшие угловые смещения в области голеностопного, лучезапястного и плечевого суставов. Наблюдения за такими детьми показывают, что если даже в ближайшие годы эти малозаметные нарушения конгруэнтности ничем себя не проявляют, то они могут сказаться на отдаленных исходах, что убедительно подтверждается данными симметричной контрольной рентгенографии одноименных суставов. Одной из особенно частых локализаций посттравматических угловых деформаций вблизи суставов являются боковые искривления плечевой кости после надмыщелковых, чрезмыщелковых и переломов хирургической шейки плеча. Преобладают варусные деформации в дистальном отделе плечевой кости после чрезмыщелковых переломов, которые нами наблюдались у 75 больных.
Вальгусные искривления в проксимальном отделе предплечья имелись у 23 пациентов после переломовывихов головки лучевой кости с сопутствующими невправленными метафизарными переломами локтевой. Все эти больные в свое время подвергались одномоментной закрытой репозиции и иммобилизации задней гипсовой шиной. Судя по рентгенограммам, причиной развития боковых искривлений была неустраненная ротация дистального фрагмента и неполноценная иммобилизация конечности. Искривление конечности обнаруживается только после достижения полного разгибания в локтевом суставе, обычно во втором полугодии после травмы.
Операции нами предпринимались при любой давности патологии. При сформировавшихся варусных деформациях плечевой кости внесуставные корригирующие остеотомии производились на уровне вершины искривления: шарнирные, углообразные и клиновидные, в зависимости от характера деформации. При многоосевом искривлении одновременно устранялись боковые, переднезадние и ротационные его компоненты.
Фиксацию фрагментов осуществляли с помощью аппарата Илизарова или по Грайфенштейнеру с использованием дуги Сиваша, а также чрезочаговым путем обычными спицами, оставляя наружные их концы над кожей. Гипсовая иммобилизация применялась только при безаппаратном скреплении фрагментов спицами. Приводим один из примеров. Мальчик К., 6 лет, поступил через год после травмы с вирусной деформацией верхней конечности после чрезмыщелкового перелома. Лечение проводилось одномоментной репозицией и гипсовой иммобилизацией.
На рентгенограмме отмечается варусная деформация в надмыщелковой области плеча после неправильно сросшегося чрезмыщелкового перелома с ротационными и угловыми смещениями, а также захождением фрагментов друг за друга по медиальной стороне. Из заднего срединного доступа была произведена надмыщелковая шарнирная остеотомия плечевой кости с деротацией, транспозицией и фиксацией фрагментов двумя параллельно проведенными спицами по Грайфенштейнеру в дуге Сиваша. На рентгенограмме через 6 недель отчетливо определяются признаки костной мозоли в исправленном взаиморасположении фрагментов. На контрольном осмотре через 3 месяца отмечается полное анатомическое и функциональное восстановление конечности и окончательная консолидация фрагментов при правильной оси плечевой кости.
При вальгусных деформациях проксимального отдела предплечья на почве неправильно сросшихся переломов шейки лучевой кости и метафизов локтевой после остеотомии на уровне искривления головка лучевой кости сопоставлялась и фиксировалась спицей Киршнера трансартикулярно. Фрагменты локтевой кости фиксировались интрамедулярно тонкими металлическими стержнями. Неблагоприятных исходов у этих больных не наблюдалось. Посттравматические деформации суставов у детей всегда бывают следствием недиагностированных, нелеченных, несвоевременно или неправильно леченных внутри- и околосуставных переломов, переломовывихов, а также эпи- и остеоэпифизеолизов.
Исключение могут составлять случаи обширных многооскольчатых разрушений растущих суставных компонентов, после которых независимо от своевременности и правильности лечебной тактики те или иные анатомо-функциональные последствия неизбежны. Деформации после эпифизеолизов и остеоэпифизеолизов возникают в тех случаях, когда нарушаются основные принципы их лечения. Главный из них заключается в том, что репозиция должна быть как можно более ранней, щадящей, полной и одноразовой. Если эти условия выполняются, осложнения после этих повреждений обычно не наблюдаются.
Можно сказать без преувеличения, что наихудший прогноз бывает при эпифизарных переломах блока и головочки плечевой кости, фрагменты которых полностью отделяются от материнского ложа, смещаются и лишаются кровоснабжения, к тому же с трудом поддаются закрытой репозиции. Избежать неблагоприятных последствий можно только при условии раннего их распознавания, полного анатомического сопоставления, что осуществимо лишь оперативным путем. Нет необходимости доказывать, что вмешательство должно быть исключительно бережным, доступ — строго экономным, а сопоставленный фрагмент фиксирован лучше всего тонкой спицей. Назначается иммобилизация конечности в среднефизиологическом положении продолжительностью не менее 3—4 недель.
Полностью лишенный кровоснабжения отделившийся в пределах покровного хряща костно-хрящевой фрагмент может сохранить жизнеспособность только при создании условий для врастания в него кровеносных сосудов со стороны материнского ложа. Чем меньше промежуток времени между травмой и операцией, тем этот процесс проходит благоприятнее. Запоздалая операция, неполное сопоставление, грубая фиксация несколькими спицами или винтами, недопустимое удаление фрагментов, недостаточная иммобилизация и т. д. ведут к асептическому некрозу фрагмента и последующим дегенеративно-дистрофическим явлениям в локтевом сочленении и безвозвратной потере его функции. Все это относится к переломам и остеоэпифизеолизам головки лучевой кости, к переломам шейки и эпифизеолизам головки бедренной кости.
Несравненно лучший в этом отношении прогноз при эпи- и остеоэпифизеолизах, эпиметафизарных переломах головочки плечевой кости, блока и других локализаций, отрывах надмыщелков и чрезмыщелковых переломах.
Источник
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано для оперативного лечения варусной деформации локтевого сустава у детей и подростков.
Предшествующий уровень
Известен способ лечения посттравматических варусных деформаций локтевого сустава у детей, включающий проведение клиновидной остеотомии плечевой кости с последующим наложением скелетного вытяжения за проксимальный метафиз локтевой кости, при котором проводят разрез длиной 6-8 см по наружной поверхности нижней трети плечевой кости. Послойно обнажают надмыщелковую область плечевой кости, сопоставляют фрагменты, послойно зашивают рану наглухо, проводят спицу через проксимальный метафиз локтевой кости, укрепляют дугу и накладывают на 2 недели скелетное вытяжение. После этого вытяжение снимают и накладывают гипсовую лонгету от верхней трети плеча до пястно-фаланговых суставов (Мгоян Г.Х. Оперативное лечение посттравматических варусных деформаций локтевого сустава у детей // Актуальные вопросы травматологии и ортопедии. Москва, 1972, с. 8-10).
Однако способ недостаточно эффективен, т.к. невозможна достаточная стабильность фиксированных отломков, больной при этом длительное время находится в постели и движения в суставе невозможны.
Наиболее близким по технической сущности является способ лечения варусных деформаций локтевого сустава у детей, заключающийся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, состоящем из полукольца, двух стержней, четырех флажков и четырех спицефиксаторов, осуществлении компрессии путем натягивания верхних концов обеих спиц (Гулямов Ш.С. Варусная деформация локтевого сустава как последствие внутри- и околосуставных переломов дистального конца плечевой кости у детей и их лечение. Ташкент, 1992. С. 186-188).
Однако данный способ недостаточно эффективен, т.к. при лечении варусной деформации локтевого сустава не удается полностью устранить осложненную варусную деформацию с надмыщелковым синдромом и деформацию плечевой кости в сагиттальной плоскости, а аппарат чрескостной фиксации с одним полукольцом не обеспечивает достаточную стабильность отломков у детей и подростков.
Задачей изобретения является повышение эффективности лечения осложненной варусной деформации локтевого сустава с надмыщелковым синдромом у детей и подростков, устранение деформации плечевой кости как во фронтальной, так и в сагиттальной плоскостях, восстановление физиологического диафизарно-эпифизарного угла в сагиттальной плоскости с обеспечением достаточной стабильности костных отломков.
Поставленная задача решается тем, что в способе лечения осложненной варусной деформации локтевого сустава с надмыщелковым синдромом у детей, заключающемся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, осуществлении компрессии путем натягивания верхних концов обеих спиц, надмыщелковую корригирующую остеотомию плечевой кости осуществляют клиновидной в косогоризонтальной и кософронтальной плоскостях, а спицы Киршнера дополнительно проводят через локтевой отросток и средне-нижнюю треть плечевой кости во фронтальной плоскости и монтируется аппарат Илизарова из 2-х полуколец.
Изобретение поясняется описанием, схемой операции и клиническим наблюдением:
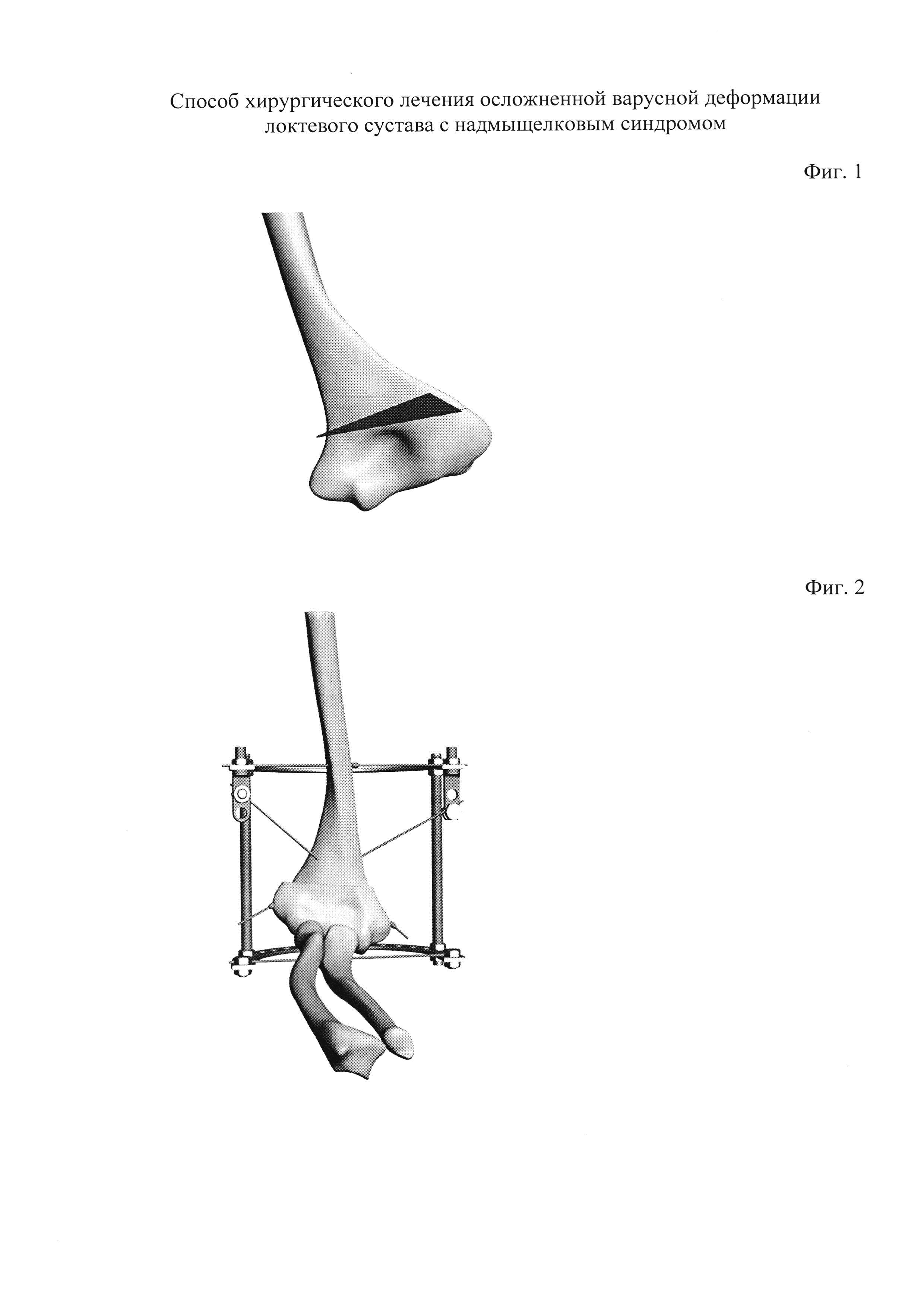
Фиг. 1 — схема остеотомии
Фиг. 2 — схема компоновки аппарата Илизарова
Фиг. 3 — больной С., 11 лет, рентгенограммы локтевого сустава до лечения
Фиг. 4 — больной С., 11 лет, рентгенограммы локтевого сустава в процессе лечения
Фиг. 5 — больной С., 11 лет, рентгенограммы локтевого сустава после лечения
Предложенный способ проводят следующим образом.
По задне-наружной поверхности нижней трети плеча осуществляют хирургический разрез длиной 5-7 см, тупо отодвигают трехглавую мышцу плеча, поднадкостнично обнажают дистальный метафиз плечевой кости. Затем шилом с применением гониометра намечают предполагаемый для иссечения угол, после чего с помощью вибропилы производят надмыщелковую клиновидную корригирующую остеотомию плечевой кости: дистальную остеотомию — в кософронтальной плоскости, проксимальную — в косогоризонтальной плоскости с формированием зубца на наружном крае дистального конца проксимального отломка (фиг. 1). Затем производят внедрение этого зубца в наружный край дистального отломка и сопоставление костных отломков друг с другом. Через костные фрагменты плечевой кости перекрестно проводят две спицы Киршнера с упорными площадками со стороны латерального и медиального надмыщелков плечевой кости для фиксации костных отломков. После этого через локтевой отросток и средне-верхнюю треть плечевой кости проводят по одной спице Киршнера во фронтальной плоскости, которые последовательно закрепляют и натягивают на двух полукольцах аппарата Илизарова. К проксимальному полукольцу с помощью спицефиксаторов фиксируют ранее проведенные две перекрещивающиеся диафиксирующие спицы (фиг. 2). Производят компрессию на стыке костных отломков посредством одномоментного натяжения проксимальных концов обеих спиц. Рану послойно ушивают.
Больной С., 11 л., поступил на лечение с посттравматической варусной деформацией левого локтевого сустава, осложненной антекурвационной деформацией в нижней трети плечевой кости и надмыщелковым синдромом за счет деформации наружного надмыщелка. Угол деформации — 42°, физиологический вальгус здоровой конечности — 4°. Угловая разность — 46° (фиг. 3-5).
В операционной по задне-наружной поверхности нижней трети плеча осуществили хирургический разрез длиной 5-7 см, тупо отодвинули трехглавую мышцу плеча, поднадкостнично обнажили дистальный метафиз плечевой кости. Затем шилом с применением гониометра наметили предполагаемый для иссечения угол, после чего с помощью вибропилы произвели надмыщелковую клиновидную корригирующую остеотомию плечевой кости: дистальную остеотомию — в кософронтальной плоскости, проксимальную — в косогоризонтальной плоскости с формированием зубца на наружном крае дистального конца проксимального отломка. Затем произвели внедрение этого зубца в наружный край дистального отломка и сопоставление костных отломков друг с другом. Через костные фрагменты плечевой кости перекрестно провели две спицы Киршнера с упорными площадками со стороны латерального и медиального надмыщелков плечевой кости для фиксации костных отломков. После этого дополнительно через локтевой отросток и средне-нижнюю треть плечевой кости провели по одной спице Киршнера во фронтальной плоскости, которые последовательно закреплены и натянуты на двух полукольцах аппарата Илизарова. К проксимальному полукольцу с помощью спицефиксаторов зафиксировали ранее проведенные две перекрещивающиеся диафиксирующие спицы. Произвели компрессию на стыке костных отломков посредством одномоментного натяжения проксимальных концов обеих спиц. Рану послойно ушили.
Способ эффективен, прост в исполнении, доступен, рекомендуется к широкому использованию в травматологической практике.
Способ лечения осложненной варусной деформации локтевого сустава у детей с деформацией наружного надмыщелка, заключающийся в осуществлении хирургического разреза, проведении остеотомии, внедрении конца центрального костного фрагмента в паз дистального, коррекции угла деформации, фиксации костных фрагментов «Х»-образно проведенными двумя спицами Киршнера с упорными площадками, которые фиксируются на устройстве, осуществлении компрессии путем натягивания верхних концов обеих спиц, отличающийся тем, что надмыщелковую корригирующую остеотомию плечевой кости осуществляют клиновидной в косогоризонтальной и кософронтальной плоскостях, дополнительно проводят спицы Киршнера через локтевой отросток и плечевую кость во фронтальной плоскости и монтируют аппарат Илизарова из 2-х полуколец.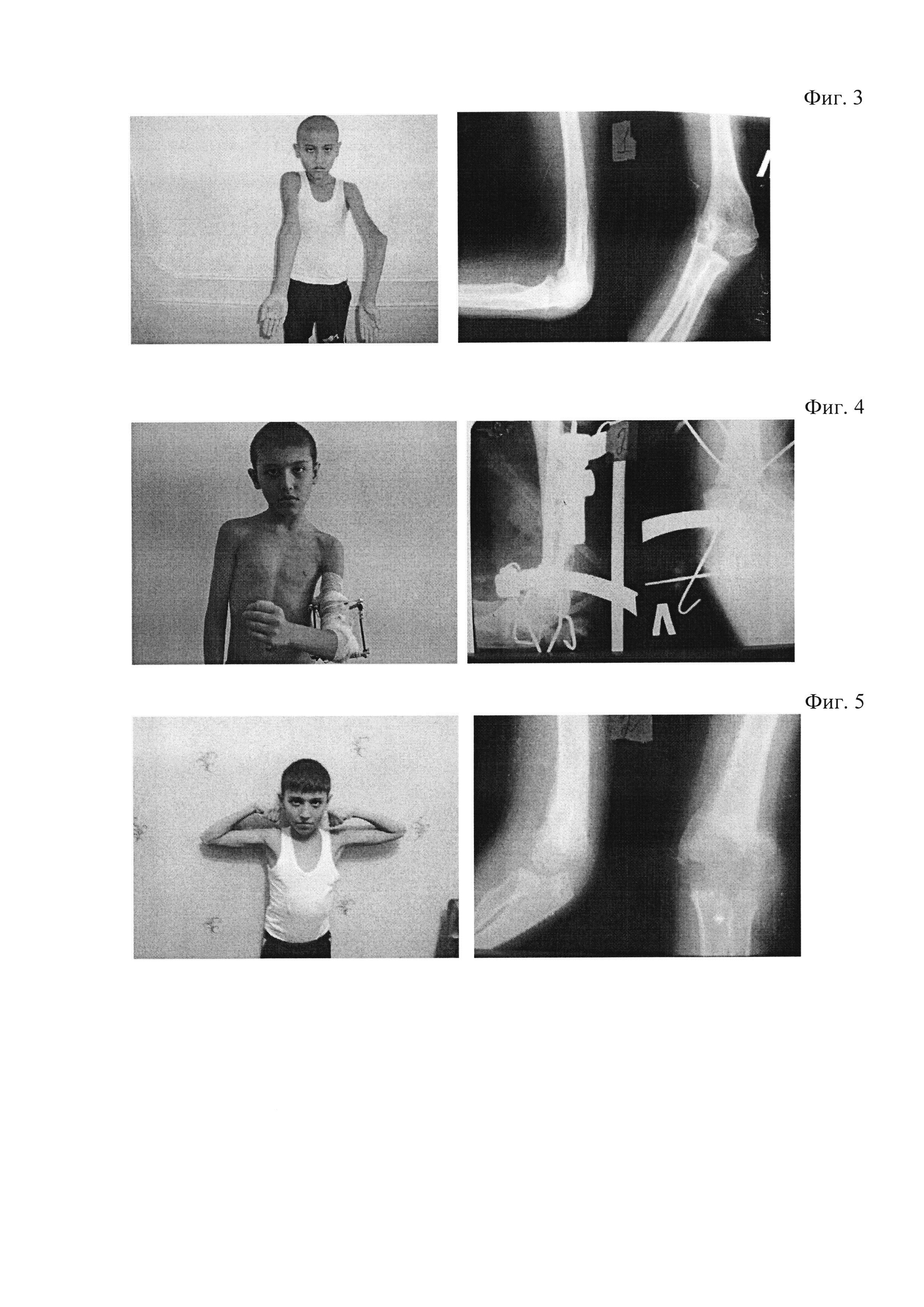
Источник