Виды остеосинтеза при переломе бедра
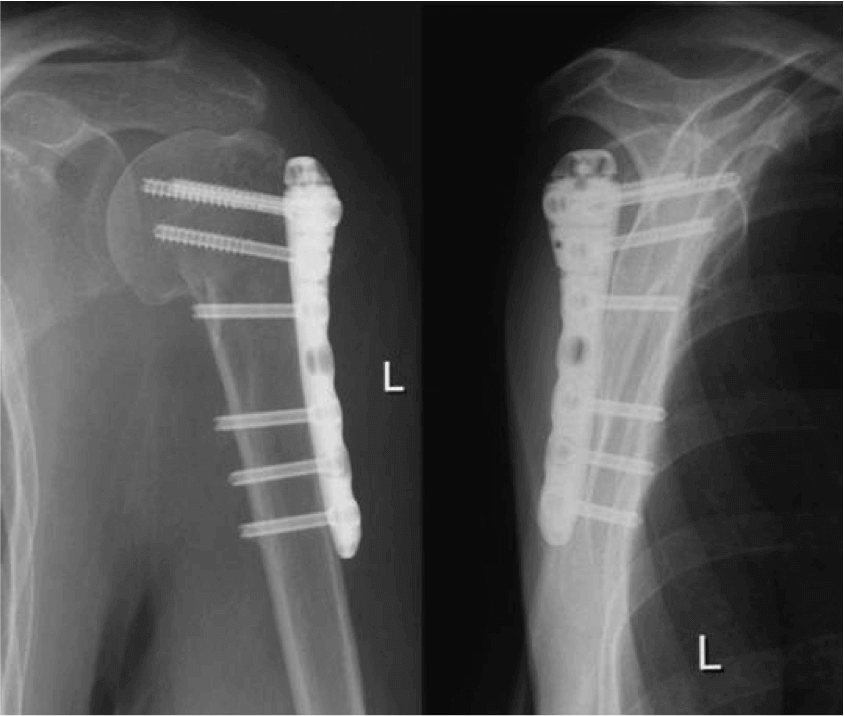
Через 10 месяцев врач может удалить крепежные элементы с прооперированного участка. К этому времени костная ткань полностью восстанавливается, а суставы функционируют достаточно хорошо. Спустя еще две недели пациент может выполнять привычные физические нагрузки и жить обычной жизнью.
Суть остеосинтеза: что это за процедура
При остеосинтезе костные обломки фиксируются специальной металлоконструкцией. Это необходимо для того, чтобы поврежденная кость срослась быстро, правильно и надежно.
Самое главное для успешного заживления перелома — сохранить кровоснабжение обломков кости. При травме кровоток уже нарушен, а любая хирургическая операция только усугубляет положение. Остеосинтез позволяет сохранить кровоток, обеспечивает хорошую фиксацию, и при этом не является травматичной процедурой. В некоторых случаях его можно проводить, не делая дополнительных разрезов вдоль линии перелома.
При операции используют два метода фиксации:
- Шинирование. При наложении шины именно на нее ложится основная силовая нагрузка, а обломки кости уже не могут сохранять подвижность. В качестве шины используют импланты — пластины или штифты, а также аппараты внеочаговой фиксации. Когда это необходимо, врач устанавливает фиксатор, который допускает скольжение обломков кости вдоль импланта (интрамедулярный штифт) или зафиксирует их в определенном положении. При производстве имплантов используют нержавеющую сталь, титановые сплавы, аутокость и гомокость, а также полимерные рассасывающиеся материалы. При осевой нагрузке жесткость металлических имплантов такая же, как у костной ткани, но при сгибании и скручивании имплант может деформироваться.
- Компрессия. Компрессионные пластины стягиваются при помощи специальных шурупов перпендикулярно поверхности излома. При этом методе используют аппараты внеочаговой фиксации и стягивающие петли. Так костные осколки фиксируются в состояние плотного контакта, но без излишнего натяжения.
Область применения остеосинтеза
Метод остеосинтеза хорошо зарекомендовал себя при травмах следующих участков тела:
- зоны надплечья, плечевого сустава, плеча и предплечья;
- локтевого сустава;
- тазовых костей;
- ключицы;
- тазобедренного сустава;
- голени и голеностопа;
- бедра;
- кисти;
- стопы.
Показания к остеосинтезу
Неосложненные переломы не требуют проведения остеосинтеза, ведь костная ткань хорошо восстанавливается и при консервативном клиническом лечении под наблюдением специалиста.
Показания к проведению операции могут быть абсолютными — в том случае, когда остеосинтез необходим, чтобы сохранить здоровье и качество жизни пациента, и относительными.
Абсолютными показаниями являются переломы:
- локтевого отростка, с травмой сустава и суставной сумки;
- надколенника;
- шейки бедра со смещением осколков;
- пяточного сустава;
- голеностопа;
- стопы;
- берцовой и большеберцовой кости;
- ключицы.
Остеосинтез будет показан при травмах, которые невозможно вылечить консервативными методами и если врачам сложно устранить смещение костных осколков. Абсолютными показаниями являются переломы, при которых травмированы сосудистые связки, есть угроза повреждения тканей, нервных окончаний или сосудов.
Врач может использовать остеосинтез, если при консервативном лечении произошло неправильное срастание перелома или образовался ложный сустав.
Относительные показания для остеосинтеза:
- желание пациента сократить сроки выздоровления. Чаще всего это необходимо профессиональным спортсменам или военнослужащим;
- незначительное количество костных обломков;
- сильный болевой синдром при неправильном срастании перелома;
- ущемление нервов в ходе срастания перелома;
- переломы, заживление которых происходит долго и тяжело.
Противопоказания к проведению остеосинтеза:
- состояние шока;
- политравма (большое число повреждений);
- воспалительные заболевания травмированного участка тела;
- остеомиелит;
- заболевания костей – туберкулез, онкологическое поражение (также вторичные метастазы кости);
- флегмоны и абсцессы в месте предстоящей операции;
- тяжелое поражение нервной системы, органов дыхания, хронические заболевания других органов и систем;
- артрит суставов в области операции;
- онкологические заболевания крови;
- возраст пациента старше 70–75 лет.
Виды остеосинтеза
В зависимости от времени, прошедшего с момента травмы до операции, остеосинтез делится на 2 типа:
- Первичный. В этом случае «собрать» кость при помощи имплантов удается в первые 12 часов после получения травмы.
- Отсроченный. Если операция проводится спустя 12 часов после травмы.
Если был проведен отсроченный остеосинтез, это не означает, что помощь «запоздала» или что время упущено. Какой вид операции будет предпочтительнее именно для каждого случая, решает врач.
По видам доступа к травмированной кости операция может быть:
- Малоинвазивной — когда крепежные элементы можно ввести через небольшие разрезы. Так пациент легче перенесет операцию, а реабилитационный период сократится.
- Открытой. В этом случае на месте перелома делают операционный разрез.
По месту, куда накладывается крепеж, остеосинтез бывает:
- Наружный.
- Дистракционно-компрессионный. В этом случае на место перелома врач устанавливает аппарат с наружной фиксацией.
Ультразвуковой. В этом случае при остеосинтезе используют аппараты УЗ. Это гарантирует быструю фиксацию костей благодаря заполнению поврежденных каналов кости биополимерным конгломератом.

При погружном методе остеосинтеза применяются следующие техники проведения операции:
- интрамедуллярная, когда крепежная спица или шифт устанавливается в спинномозговой канал;
- накостная, когда пластины крепятся к кости снаружи;
- чрескостная, когда крепеж охватывает кость в месте перелома;
- пересадка костной ткани, когда в качестве фиксатора используется кость пациента.
Устаревший метод остеосинтеза — операция по Веберу, когда обломки кости врач фиксирует металлическими спицами и проволокой.
Какая именно операция будет проведена пациенту, решает врач. Решающее значение будут иметь данные томографии или рентгеновского снимка места травмы.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При ультразвуковом остеосинтезе костные участки склеивают между собой при помощи ультразвука. Метод основан на явлении адгезии – межмолекулярном взаимодействии в поверхностном слое тканей. За счет адгезии происходит сцепление разнородных поверхностей тел.
При этом между обломками кости хирург размещает специальную мономерную смесь. Электрический генератор создает электромагнитные колебания, которые специальный прибор преобразует в ультразвук и направляет в зону перелома.
Мономерная костная смесь меняет свою структуру и создает конгломерат, крепко сваривающий обломки кости. При этом образуется прочный шов, сравнимый с тем, что остается при работе сварочного аппарата.
Таким образом поры и каналы слома кости заполняет биополимерный конгломерат. И между поврежденными элементами возникают надежные механические связи.
Однако ультразвуковой остеосинтез может провоцировать развитие атрофических процессов в тканях, соприкасающихся с полимером. Поэтому метод не может быть рекомендован пациентам с тяжелыми травмами и слабым иммунитетом.
Реабилитационный период
Для того, чтобы пациент максимально быстро восстановил качество жизни, реабилитационные мероприятия важно начинать на 2–3 день после того, как проведен остеосинтез. Какими они будут и как долго продлятся, определяет врач. При этом он учитывает:
- насколько сложен перелом;
- насколько сложна проведенная операция и какие конструкции были использованы;
- где находится повреждение;
- возраст, психологическое и физическое состояние пациента;
- насколько быстро идет процесс восстановления здоровья.
Программа реабилитации включает в себя физиотерапию, лечебную физкультуру, занятия в бассейне, психологическую адаптацию, возвращение трудовых навыков, массаж, полноценное питание. Пациент гораздо быстрее вернется к привычному образу жизни, если откажется от вредных привычек, даст себе возможность отдохнуть и больше времени начнет проводить на свежем воздухе.
Время реабилитации можно разделить на несколько этапов:
- Ранний. Он продолжается 2–3 недели после остеосинтеза. Далее возможна выписка пациента из стационара.
- Ближайший послеоперационный. Его проводят в последующие 2–3 месяца после операции.
- Поздний послеоперационный. Временные рамки этого этапа — 3–6 месяца с момента остеосинтеза;
- Период восстановления функций. Наступает после шестого месяца с момента операции.
После остеосинтеза пациент от 2 до 5 дней должен находиться в состоянии покоя. Организм привыкает к своему новому состоянию, место операции отекает. Справиться с неприятными ощущениями помогают обезболивающие препараты и врачебный уход. Вакуумный дренаж с места операции удаляют спустя 2 дня, швы снимают на 8–14 день, в зависимости от того, на каком участке проведена операция.
Уже с 3 дня необходимо начинать двигать прооперированной конечностью. Сначала это может быть статическое напряжение, потом — лечебная гимнастика. Это позволит улучшить ток лимфы и крови. Риск возникновения осложнений при этом уменьшается.
Сначала врач сам помогает пациенту согнуть и разогнуть конечность, выполнить вращение. Затем день ото дня нагрузку необходимо увеличивать, а в случае операции на суставах ноги ее нужно выполнять на тренажерах.
Излишняя нагрузка может привести к образованию костных мозолей. Поэтому осваивать дополнительные движения без разрешения врача запрещено.
При реабилитации пациента хорошо зарекомендовали себя:
- Лечебный массаж. Может проводиться только после дуплексного сканирования вен и исключения подозрения на тромбоз.
- Физиотерапия: КВЧ-терапия, ультразвук, электрофорез, УФ-облучение, индуктотермия, диатермия, грязелечение, парафиновые аппликации, магнитотерапия, электромиостимуляция. Лечебные процедуры могут быть назначены с третьего дня после операции.
- Занятия в бассейне. Приступать к их выполнению следует не раньше, чем спустя месяц после остеосинтеза, продолжительность занятия не должна превышать 30 минут. Важно, чтобы пациент погружался в воду до такого уровня, чтобы прооперированный участок не испытывал дискомфорта.
Социально-бытовая реабилитация. Пациенту необходимо заново учиться выполнять привычные бытовые задачи — при помощи специальных приспособлений и с учетом ограничений, постоянных или временных. Иногда приходится осваивать новую профессию, если это необходимо для сохранения здоровья и чтобы исключить возможность получения аналогичной травмы. Выработка новых привычек и освоение навыков дают хорошие результаты — после операции человек может жить полноценно и качественно.
Источник
Переломы бедренной кости – довольно частая травма, сопровождающаяся тяжелыми осложнениями: болевым шоком, обильным кровотечением. В большинстве случаев они нуждаются в оперативном вмешательстве, без которого редко удается достичь сопоставления и сращивания отломков кости.
Переломы бедра – особенности и виды
Бедренная кость – самая крупная и прочная кость скелета, поэтому повреждается она чаще при тяжелых травмах – автодорожных, спортивных. Также нередки патологические переломы при разрушении кости опухолью – энхондромой, саркомой, когда перелом может произойти даже без видимой травмы при резком движении. Слабым местом является шейка бедра, находящаяся у тазобедренного сустава. Чаще всего она повреждается у пожилых людей с возрастным остеопорозом (хрупкостью костей) при обычном падении.

Перелом бедра
На бедре находится мощная мышечная масса, мышцы крепятся к кости, и при переломах бедра, сокращаясь, они смещают отломки. Поэтому переломы бедренной кости практически всегда сопровождаются значительным смещением, которое трудно устранить без оперативного вмешательства. К тому же между отломками кости могут ущемляться участки мышц, сосуды и нервы, приводя к развитию тяжелых осложнений. Например, длительное ущемление артерий бедра между отломками может привести к развитию гангрены, что может закончиться ампутацией ноги выше колена.
В зависимости от локализации переломы бедра могут быть:
- диафизарными, то есть трубчатой части кости (верхней, средней и нижней трети), иначе их называют переломами тела бедра;
- эпифизарными – конечных отделов кости (верхнего и нижнего), их множество разновидностей – головки, шейки, вертелов и мыщелков бедра, они также могут быть внутрисуставными (в полости тазобедренного и коленного суставов) и внесуставными.
По характеру смещения отломков различают множество видов переломов: угловые, оскольчатые, вколоченные и другие, а также по смещению самого бедра – аддукционные (приводящие), абдукционные (отводящие).
Особенностью большинства переломов бедра является сильная боль и вероятность обильного кровотечения, что может привести к развитию болевого и геморрагического шока.
Совет: особую осторожность должны соблюдать женщины в возрасте менопаузы, у которых, как правило, развивается остеопороз костей, а также все лица пожилого и преклонного возраста. У них часто повреждается шейка бедра, даже при обычном падении и ушибах, что неизбежно приводит к операции. Кроме того, для предупреждения переломов необходимо наблюдаться у врача и принимать специальные препараты для укрепления костей.
Методы лечения переломов бедра

Скелетное вытяжение
Перелом бедренной кости невозможно вылечить гипсовыми повязками, как, например, перелом лодыжки со смещением, существует лишь 2 способа лечения:
- методом скелетного вытяжения;
- методом остеосинтеза.
Скелетное вытяжение – экстензионный метод, базирующийся на растягивании мышц и постепенном сопоставлении отломков. Таких пациентов доводилось видеть всем – на специальной кровати с приподнятой ногой и системой блоков, шнуров и грузов. Для проведения такого лечения в кость выше и ниже места перелома вводят металлические спицы, к которым снаружи крепятся металлические скобы, соединенные с помощью шнуров с грузами через систему блоков. Врач определяет вес груза, руководствуясь рентгеновским снимком.
Чаще всего применяется при лечениях переломов бедра хирургический метод – остеосинтез. Он более надежен, обеспечивает лучшее сопоставление и, соответственно, более быстрое сращивание перелома.
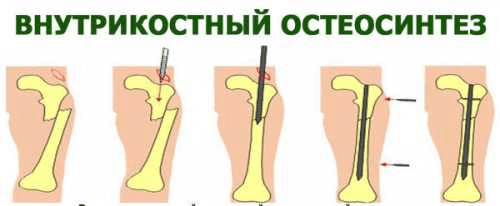
Остеосинтез бедренной кости и его виды
Остеосинтез – это операция, заключающаяся в открытом сопоставлении отломков кости и фиксацией их различными металлическими конструкциями. По способу фиксации различают 2 вида остеосинтеза:
- экстрамедуллярный;
- интрамедуллярный.
Экстрамедуллярный метод – это фиксация кости снаружи с помощью различных конструкций – титановых пластин, колец и так далее, то есть без введения металла в костный канал (от латинского названия medulla – костный мозг).

Остеосинтез бедренной кости
При интрамедуллярном методе фиксирующие конструкции вводятся в костномозговой канал, как правило, это длинный металлический штифт. Осложнения после остеосинтеза встречаются редко, но все же иногда он не обеспечивает полной неподвижности отломков и требует длительной иммобилизации гипсовой шиной. Применяются также комбинированные методы с сочетанием одного и другого способов. Современная травматология использует новый и более надежный способ остеосинтеза бедренной кости с применением наружных фиксирующих колец с термомеханической памятью формы кости.
У лиц с остеопорозом выполняется эндопротезирование при переломах шейки бедра, то есть полная замена тазобедренного сустава, включая шейку бедренной кости, потому что из-за ее хрупкости остеосинтез не может быть эффективным.
Совет: не следует отказываться от операции эндопротезирования тазобедренного сустава при переломах шейки бедра в пожилом возрасте, потому что это — единственная возможность восстановить способность ходить и не быть постоянно привязанным к постели.
Послеоперационная реабилитация
Реабилитационный или восстановительный период – очень важный этап в лечении переломов бедренной кости. Проблема в том, что длительная иммобилизация приводит к развитию атрофии мышц бедра, таза, к нарушению кровообращения конечности и связанных с ним осложнений (венозному застою, тромбозу, лимфостазу и так далее).
Период реабилитации начинается практически уже через несколько дней после операции, он делится на стационарный и амбулаторный. В стационаре пациенту назначают обезболивающие, противовоспалительные и противоотечные препараты, витамины, препараты кальция и фосфора, улучшающие кровообращение и снижающие свертываемость крови. По стихании послеоперационных болей назначают «волевой» мышечный тренинг – принудительное сокращение мышц иммобилизированной конечности без движений, назначают дозированную ЛФК в свободных от иммобилизации суставах.
Амбулаторный период реабилитации начинается после выписки из стационара и может продолжаться от нескольких месяцев до года, в зависимости от тяжести перелома и метода его лечения. Здесь не может быть универсальных советов, потому что программа реабилитации назначается для каждого пациента индивидуально. Однако общими ее принципами являются: улучшение кровообращения конечности, профилактика мышечной атрофии и развития контрактур (неподвижности), восстановление функции ходьбы.
Перелом бедренной кости – тяжелая травма, нуждающаяся в квалифицированном лечении в травматологическом стационаре. Современные методы хирургического лечения и эффективной послеоперационной реабилитации позволяют добиться хорошего сращивания кости, восстановления и возвращения пациента к привычному образу жизни.
Советуем почитать: операция по пересадке костного мозга
Видео
Внимание! Информация на сайте представлена специалистами, но носит ознакомительный характер и не может быть использована для самостоятельного лечения. Обязательно проконсультируйтесь врачом!
Источник
Чрескостный остеосинтез применяют при раздробленных переломах, а также переломах, осложненных нагноительным процессом, остеомиелитом, и переломах с дефектом на протяжении более 5 см. Противопоказанием к применению этого метода следует считать общее тяжелое состояние раненого и наличие обширных нагноительных ран, когда нет возможности провести спицы через здоровые участки сегмента конечности. Накладывать аппарат также не следует при остром и прогрессирующем гнойном процессе. У таких раненых вскрывают и дренируют гнойные затеки, удаляют секвестры и инородные тела. Временную иммобилизацию проводят транспортными шинами, гипсовой повязкой или скелетным вытяжением. Осуществляют общее лечение раненого и назначают антибактериальную терапию. Вопрос о применении чрескостного остеосинтеза может быть решен только после купирования острого инфекционного процесса и при общем хорошем состоянии раненого.
Если нет дефекта на протяжении кости, нагноительного процесса, а также остеомиелита, применяют аппарат «Синтез» из 4 колец. Собранный аппарат со сплошными резьбовыми стержнями используют по общим правилам. При высоком расположении 4-го кольца его заменяют дугой. Расстояние от внутренней части колец до кожи должно быть не менее 2,5 — 3 см. Надо учитывать, что на бедре после наложения аппарата часто развивается отек. Если в рану выстоят отломки, их положение корригируют во время установки аппарата под контролем глаза. Во всех случаях, если позволяет состояние раны, следует добиваться тесного контакта между отломками и восстановления нормальной оси кости. Однако при значительном дефекте кожных покровов и мягких тканей, в интересах обеспечения благоприятного течения раневого процесса, отломки смещают по длине и в этом положении фиксируют аппаратом. В дальнейшем путем постепенной дистракции восстанавливают длину бедра.
При наличии костного дефекта, нагноительного процесса при раздробленных или оскольчатых переломах, а также остеомиелита, методика чрескостного остеосинтеза имеет свои особенности.
Заслужила одобрение операция, заключающаяся в экономной резекции отломков (осколков), создании между ними контакта и взаимодавления (компрессия), и в восстановлении длины сегмента за счет поперечной остеотомии (одной или нескольких) с помощью проволочной пилы и последующей дистракции [Гурин Н. Н., 1979; Мусса М., 1985].
Техника внеочагового остеосинтеза при лечении раздробленных переломов, осложненных инфекцией, остеомиелитом, дефектом кости. Оперативным путем во время повторной хирургической обработки экономно, но в пределах здоровых тканей, удаляют пораженные участки кости, инородные тела и гнойные грануляции, вскрывают гнойные затеки. Раны хорошо дренируют, устанавливают систему для постоянного орошения и активной аспирации раневого отделяемого. Накладывают на бедро предварительно собранный аппарат из 5 колец (на коротком отломке 2 кольца, на длинном — 3). При необходимости применяют большее число колец. Устраняют все виды смещения, и отломки сближают за счет укорочения бедра. Предварительно сделанная поперечная остеотомия одного из отломков облегчает устранение диастаза между фрагментами. Остеотомию проводят в пределах здоровых тканей из двух небольших разрезов с помощью проволочной пилы. После этого 2 кольцами фиксируют проксимальный и дистальный и одним кольцом — промежуточный отломки (рис. 87).
Аппарат «Синтез» при необходимости позволяет применять еще и дополнительные спицы, закрепленные в спицефиксаторах, установленных на резьбовых стержнях. На месте остеотомии, начиная с 7-го дня в области метафизов и с 10— 14-го дня — диафизов, проводят медленную дистракцию (1 мм/сут) до восстановления нормальной длины кости. В зависимости от величины образовавшегося укорочения может быть сделана не одна, а несколько остеотомии. Аналогичным образом поступают и при наличии остеомиелита отломков. После прокрашивания метиленовым синим свищей и гнойных очагов осуществляют ограниченную экономную, но обязательно в пределах здоровых тканей, резекцию, тщательно удаляют инородные тела, гнойные грануляции, вскрывают затеки. Проводят направленную антибиотикотерапию и общее лечение раненого. Одномоментно можно устранить дефект от 5 до 10 см. Под контролем глаза отломки на месте образовавшегося дефекта сближают, хорошо адаптируют и фиксируют аппаратом. Это создает благоприятные условия для сращения костей в самых трудных местах. В остальных случаях устраняют дефект путем постепенного сближения отломков до полного контакта и последующего их сращения. Поперечная остеотомия отломков облегчает сближение костных фрагментов [Мусса М., 1982]. Последующая дистракция на месте остеотомии обеспечивает восстановление необходимой длины конечности. При повреждении бедренной артерии и невозможности сшить ее конец в конец при огнестрельном переломе бедра в интересах сосудистого шва можно выполнить резекцию, сместить отломки по длине или, если этого недостаточно, прибегают к резекции одного из отломков. Сближают отломки, укорачивают бедренную кость, накладывают аппарат и осуществляют сосудистый шов конец в конец. В дальнейшем лечение аналогично предыдущим случаям. Образование костного регенерата на месте остеотомии при дистракции успешно происходит только при наличии надежного обездвиживания костей.
Сложной задачей является лечение больных с оскольчатыми и раздробленными переломами вертельно-подвертельной области бедра. В качестве замены скелетного вытяжения при лечении указанных переломов применяют метод внеочагового остеосинтеза с помощью аппарата Ткаченко — Грицанова — Ефимова. Наложение аппарата у больных с указанными переломами осуществляют на ортопедическом столе после репозиции отломков. Через крылья подвздошных костей проводят 2 пары спиц, закрепленных после натяжения в системе связанных между собой двух тазовых полудуг. Кольца на бедре и тазовая система соединяются тремя-четырьмя резьбовыми стержнями, расположенными параллельно бедренной кости, и специальной штангой с шарнирными устройствами, идущей по передней поверхности тела от крыла подвздошной кости здоровой стороны к внутреннему краю бедренных колец. Штанга препятствует приведению бедра (рис. 88).
С применением аппарата надобность в наложении гипсовой повязки (методика Илизарова) отпадает.
При развитии гнойных осложнений аппарат снимают и накладывают гипсовую тазобедренную повязку до полного сращения перелома.
С.С. Ткаченко
Источник