Воспаление легких после перелома
Механизм развития посттравматической пневмонии.
Согласно медицинской статистике, различные травмы и ушибы занимают 2 место, а пневмонии – 3 по распространенности среди населения. Посттравматическая пневмония является воспалением легочных тканей, которое возникло вследствие полученной травмы грудной клетки.
Частота ее возникновения при травмировании грудины в области легких представлена 5-7% от всех зафиксированных случаев пневмоний. Основная опасность подобного рода пневмонии заключается в том, что течение патологии крайне тяжелое, а летальность достигает ¼ среди всех случаев.
Механизм развития и причины возникновения посттравматической пневмонии
Патогенные микроорганизмы, провоцирующие развитие пневмонии.
Пневмония, по большей части, провоцируется разнообразными инфекционными поражениями организма, в частности – дыхательных путей.
Среди возбудителей (на фото) воспаления легких посттравматического характера наиболее часто фигурируют такие:
- грамположительная микрофлора, к которой относятся пневмококк, стафилококк и стрептококк;
- грамотрицательная микрофлора, представителями которой являются клебсиелла, синегнойная палочка;
- разнообразные вирусы, наиболее часто представленные аденовирусами и гриппом.
Этиология патологического состояния во многом имеет зависимость от места дислокации пациента после получения травмы грудины, присутствующей бронхолегочной патологии и начального состояния иммунитета:
- Когда пациент находится после ранения в условиях стационара, возбудителем воспалительного процесса легочных тканей вероятнее всего будет выступать синегнойная палочка либо же кишечная палочка.
- Если пациент находится после травмы грудины на принудительном вентилировании легких, то пневмония скорее всего будет спровоцирована гемофильной палочкой либо энтеробактером.
- В том случае, если у пациента до травмирования грудной клетки была диагностирована бронхолегочная патология, то возбудителями воспалительного процесса легких в большинстве своем становятся синегнойная палочка либо энтерококки.
Когда у пациента наблюдается иммунодефицитное состояние, то причиной пневмонии посттравмотического характера наиболее часто выступают цитомегаловирусы и пневмоцисты.
После получения травмы грудной клетки следует обратиться к специалисту как можно раньше.
Прогрессированию воспаления легких посттравматического типа и усугублению течения патологического процесса способствует множество факторов, основными из которых выступают такие:
- открытые ранения грудины;
- политравмы;
- отек, ушиб ателектаз легкого;
- травмирование сердца;
- органная недостаточность;
- эмболия сосудов малого круга кровообращения жирового характера;
- поздняя госпитализация пациента – более 6 часов после получения травмы;
- многократные переливания крови, как факт – микротромбоэмболии сосудов легких;
- присутствующая бронхолегочная патология.
В механизме прогрессирования пневмонии посттравматического характера основная роль отводится ограниченности амплитуды дыхательных движений. Так как пациент щадит себя, он не может полностью вывести мокроту с кашлем, что приводит к большему скоплению болезнетворной микрофлоры в бронхиолах и легких.
Из-за этого в альвеолах скапливается слизь и происходит нарушение легочной дыхательной функции.
Своевременное обращение к врачу обеспечит полноценное восстановление без последствий для организма.
Важно! Одним из решающих факторов при развитии посттравматической пневмонии выступает тяжесть получено травмы. Когда у пациента открытое ранение грудной клетки либо же двухсторонний перелом ребер, то течение воспалительного процесса легочных тканей отягощается.
В первые дни после травмы поврежденное место претерпевает некоторые изменения:
- Сосуды, близ расположенные к поврежденной области, наполняются кровью.
- В качестве результата переполнения сосудов кровью, капилляров и венул, наблюдается выпотевание плазмы и выход форменных клеток крови за рамки сосудов, то есть происходит диапедезное кровоизлияние.
- Отек тканей в месте травмации увеличивается, при этом стенки альвеол утолщаются благодаря интерстициальному отеку. Просвет альвеол заполняется слизью, в которой присутствует множество макрофагов, лейкоцитов и эритроцитов.
Невзирая на происходящие процессы в дыхательном органе, возникновение первых клинических проявлений посттравматической пневмонии наблюдаются лишь по истечении 2-3 суток. По этой причине, при закрытых травмах области груди, пациенты, преимущественно молодого и преклонного возраста, достаточно поздно обращаются за медицинской помощью.
Таким образом, происходит потеря времени, за счет которого у патологического процесса появляется возможность развиться – прогноз заболевания ухудшается, а длительность терапии возрастает.
Основные причины развития посттравматической пневмонии.
Видео в этой статье расскажет пациентам об особенностях лечения посттравматической пневмонии.
Клиническая картина
Посттравматическая пневмония возникает в 95% случаев при травмах грудной клетки, которые сопровождаются шоковым состоянием и большой кровопотерей.
Выделяют 3 стадии посттравматического воспаления легких:
- начальная стадия, которая характеризуется приливом, отеком и гиперемией;
- стадия уплотнения тканей легких – происходит наполнение альвеол экссудатом;
- стадия разрешения.
Требуется своевременно разграничить признаки развивающегося воспалительного процесса тканей легких с симптоматическими проявлениями травматического повреждения грудной клетки.
Последствия травмы: пневмония.
К клиническим проявлениям посттравматического воспалительного процесса легочных тканей относятся следующие:
- Кашель, на начальных этапах непродуктивный, далее – с отхождением мокроты.
- Выделение слизи, характер – гнойный либо с прожилками крови.
- Одышка, которая возникает на стадии уплотнения тканей легких, когда значительная часть органа не участвует в процессе дыхания. Пациенты с травмами грудины жалуются на невозможность вдохнуть полной грудью.
- Болезненность в грудной клетке, а также – в месте травмации.
- Повышение общей температуры тела до 38.5-39 градусов и более.
- Возникает озноб, а также наблюдается повышенная работа потовых желез;
- Синдром интоксикации организма, который выражается отсутствием аппетита, общей слабостью и болями головы.
Важно! Когда в патологический процесс вовлекается плевра, то пациенты испытывают интенсивные боли, которые ограничивают возможность дыхания.
В плевральной полости могут скапливаться экссудат, воздух либо кровь. При их больших объемах в плевральной полости возникает ателектаз, то есть – спадение, легкого и смещение внутренних органов.
Посттравматическая пневмония может определяться благодаря перкуссии и при аускультации. При перкуссии, то есть – выстукивании, возникает притупление перкутурного звука над зоной воспаления.
При аускультации, иначе – выслушивании над легкими может наблюдаться следующее:
- в начальной стадии – крепитация, то есть потрескивания на вдохе;
- в стадии уплотнения – бронхофония (усиление звука голоса пациента);
- в том числе на этапе уплотнения – бронхиальное дыхание;
- также в стадии уплотнения – шум трения плевры;
- в стадии разрешения – крепитация на вдохе.
При травматическом повреждении грудной клетки на фоне развившейся посттравматической пневмонии, которая не лечилась, быстро возникают симптоматические проявления, свойственные для недостаточности внутренних органов.
Может развиться недостаточность такого характера:
- дыхательная недостаточность;
- почечная недостаточность;
- сердечная недостаточность;
- полиорганная недостаточность.
Наиболее часто развивается дыхательная недостаточность на фоне посттравматической пневмонии. Она имеет следующее выражение со стороны организма, рассмотренные в таблице.
Нарушение дыхания.
Признаки дыхательной недостаточностиСимптомОписаниеОтдышкаУсиление одышки, при котором частота вдохов-выдохов повышается до 30 и более за 1 минуту.Нарушения ритмичности дыханияНарушение ритмичности дыхания, то есть учащенное дыхание сменяет замедленное либо происходит его остановка.Участие в процессе дыхания мышцВ процесс дыхания включаются вспомогательные мышцы, которые расположены в области шеи и плечевого пояса.Развитие аритмииПроисходит учащение ритма биения сердечной мышцы, наблюдается аритмия.ЦианозМожет наблюдаться выраженный цианоз покровов кожи – посинения носогубного треугольника, дистальных фаланг ног и рук.
В качестве дополнения могут возникать интенсивные боли головы, которые не купируются обезболивающими фармакологическими средствами, но при этом их интенсивность понижается после кислородных ингаляций.
Диагностирование посттравматической пневмонии
Лабораторные обследования.
Когда в больницу поступает пациент с травмами области грудины, медицинский персонал всегда должен принимать во внимание высокую вероятность развития пневмонии посттравматического характера.
Важно! Для того чтобы диагноз «посттравматическая пневмония» мог быть поставлен, кроме симптоматических проявлений требуется подтверждение в виде вспомогательных диагностических мероприятий, которые выражены лабораторными анализами и аппаратными типами исследований.
К таким диагностическим мерам относятся следующие:
- анализ крови, общий;
- биохимия крови;
- бактериологический тест мокроты;
- микроскопия мокроты;
- анализ мочи;
- УЗИ плевральной полости;
- рентгенография грудной клетки;
- серологический тест крови;
- иммунологический тест крови;
- бронхоскопия.
Ультразвуковая диагностика после травмирвания грудной клетки входит в перечень обязательных исследований, так как она способствует обнаружению воздушных скоплений, сгустков крови и экссудата в плевральной полости и позволяет отобразить степень смещения органов грудины при факте подобного скопления.
Рентгенография – наиболее информативный метод обследования.
Терапия посттравматической пневмонии
Как проходит процесс лечения.
Главной задачей лечения посттравматического воспаления легочных тканей выступает восстановление нормальной дыхательной функции.
Оно необходимо при следующих ситуациях:
- Когда дыхательные движения являются ограниченными вследствие болевого синдрома, пациенту требуется прием обезболивающей группы фармакологических средств.
- Когда в крови пациента обнаруживается умеренная гипоксемия, то есть – заниженный показатель кислорода, либо гиперкапния, то есть – завышенный показатель углекислого газа в крови, ему показаны кислородные ингаляции.
- Если на то имеется необходимость, пациента подсоединяют к аппарату искусственного вентилирования легких.
Антибактериальная терапия назначается пациенту до получения данных бактериологической диагностики в соответствии с предполагаемым возбудителем пневмонии.
Антибактериальная терапия
Наиболее часто прописываются антибактериальные препараты с широким спектром воздействия. Лечение посттравматической пневмонии при неотягощенном течении может проходить в домашних условиях, в таких случаях применяются следующие медикаменты:
- пенициллиновый ряд, представленный Ампициллином, Амоксиклавом, Бензилпенициллином;
- цефалоспорины, представленные Цефтриаксоном, Цефуроксимом;
- фторхиноллонами, представленными Моксифлоксацином, Левофлоксацином;
- комбинации антибиотиков, наиболее часто совмещения Эритромицина с Цефотаксимом либо Левофлоксацин с Цефтриаксоном.
Тем не менее, только врач может определить оптимальную методику лечения.
В рамках стационара назначаются такие комбинации антибактериальных средств:
- Имипенем с Линезолидом;
- Ципрофлоксацин с Цефепимом;
- Амикацин с Ванкомицином;
- Левофлаксацин с Цефоперазоном.
Когда посттравматическая пневмония возникает у ВИЧ-инфицированных, инструкция рекомендует применение таких средств как Бисептол, Бактрим либо Пентамидин.
Внимание! Антибактериальная терапия обязана продолжаться на протяжении всего периода лихорадки и до нормализации показателей общей температуры тела, в течении 3-4 суток подряд.
Когда рекомендован прием антибиотиков.
При отсутствии позитивного результата от антибактериальной терапии по истечении 2-3 суток, требуется пересмотреть главный антибиотик и заменить его другим. Данное уже выполняется по результатам бактериологического анализа мокроты и при определении чувствительности патогенных микроорганизмов к конкретным действующим веществам фармакологического средства.
От своевременности и грамотности лечащего специалиста и схемы лечения, которую он назначил зависит прогноз посттравматической пневмонии. По этой причине, при получении любой травмы в области груди крайне желательно посетить врача – для предотвращения фатальных последствий для здоровья. Цена отказа от лечения – здоровье и жизнь больного.
Читать далее…
Источник
Согласно данным медицинской статистики, травмы и ушибы находятся на втором месте, а пневмонии – на третьем месте по распространенности среди населения.
Посттравматическая пневмония – это воспаление легких, возникновение которого связано с полученной пациентом травмой грудной клетки.
Частота ее возникновения при травмах в области легких составляет до 5-7%. Опасность посттравматических пневмоний заключается в их тяжелом течении и высокой летальности (до 20%).
Причины и механизм развития посттравматической пневмонии
Среди возбудителей, которые чаще всего вызывают посттравматическую пневмонию, выделяют:
-
 Грамположительную флору (пневмококк, стрептококк, стафилококк);
Грамположительную флору (пневмококк, стрептококк, стафилококк); - Грамотрицательную флору (синегнойную палочку, клебсиеллу);
- Вирусы (гриппа, аденовирусы).
Этиология недуга в основном зависит от места пребывания пациента после травмы, имеющейся бронхолегочной патологии и исходного состояния иммунитета:
- при пребывании больного после ранения в условиях стационара возбудителями пневмонии вероятнее всего будут синегнойная или кишечная палочка;
- при нахождении пациента на искусственной вентиляции легких – энтеробактер, гемофильная палочка;
- при наличии у больного до травмы бронхолегочной патологии — энтерококки, синегнойная палочка.
При имеющемся иммунодефицитном состоянии причинами посттравматической пневмонии часто становятся пневмоцисты и цитомегаловирусы.
Развитию посттравматической пневмонии и усугублению ее течения способствуют многие факторы риска:
- открытые ранения грудной клетки;
- ушиб, ателектаз, отек легкого;
-
 заполнение плевральной полости воздухом или кровью (пневмо- или гемоторакс);
заполнение плевральной полости воздухом или кровью (пневмо- или гемоторакс); - политравмы;
- жировая эмболия сосудов малого круга кровообращения (при травмах крупных трубчатых костей);
- травмирование сердца;
- органная недостаточность (сердечная, почечная, печеночная);
- многократные переливания цельной крови (микротромбоэмболии легочных сосудов);
- поздняя госпитализация пациента (более 6 часов после травмы);
- имеющаяся бронхолегочная патология.
В механизме развития посттравматической пневмонии главную роль играет ограничение амплитуды дыхательных движений. В результате того, что больной щадит себя, он не может полноценно откашлять мокроту, которая скапливается в легких и бронхиолах. Вследствие этого в альвеолах накапливается секрет и нарушается дыхательная функция легких.
Очень важна в развитии посттравматической пневмонии тяжесть самой травмы. Если больным получено открытое ранение грудной клетки или двусторонние переломы ребер, это отягощает течение воспаления легких.
В первые сутки место травмы грудной клетки претерпевает определенные изменения:
-
 наполняются кровью сосуды, расположенные близко к месту максимального повреждения тканей;
наполняются кровью сосуды, расположенные близко к месту максимального повреждения тканей; - в результате переполнения кровью мелких сосудов (капилляров и венул) происходит выпотевание плазмы и выход форменных клеток крови из сосудов – диапедезное кровоизлияние;
- нарастает отек тканей в месте травмы: стенки альвеол при этом утолщаются за счет интерстициального отека, а их просвет заполняется слизью, содержащей много лейкоцитов, макрофагов и эритроцитов.
Несмотря на происходящие в легких процессы, появление первых клинических признаков посттравматической пневмонии происходит спустя 2-3 суток, поэтому при закрытых травмах пациенты (особенно юноши и молодые люди) поздно обращаются в медицинские учреждения. Таким образом, теряется драгоценное время для диагностики и лечения, что ухудшает течение заболевания и прогноз.
к оглавлению ↑
Клиническая картина и диагностика заболевания
Чаще всего посттравматические пневмонии развиваются в течение первых 3-5 суток после травмы (ранние), намного реже – на шестые сутки и позже (поздние). Если травма грудной клетки сопровождается большой кровопотерей и шоком, посттравматические пневмонии возникают в 95% случаев.
 В клинике посттравматической пневмонии выделяют три стадии:
В клинике посттравматической пневмонии выделяют три стадии:
- Начальная стадия (гиперемии, прилива, отека).
- Уплотнения легочной ткани (заполнение альвеол экссудатом).
- Разрешения.
Важно своевременно разграничить признаки воспаления легочной ткани от симптомов собственно травматического повреждения тканей. К клиническим симптомам посттравматической пневмонии относятся:
- кашель (в начальной стадии – сухой, позже – с отхождением мокроты);
- выделение мокроты (слизисто-гнойной, с прожилками крови);
- одышкой (развивается на стадии уплотнения легочной ткани, когда значительная часть легких «выключается» из дыхательного процесса). Больные с травмами грудной клетки часто жалуются на невозможность сделать глубокий вдох;
- болями в грудной клетке и месте травмы;
- повышение температуры тела (до 38,5-39°С и выше);
- озноб, потливость;
- интоксикационный синдром (отсутствие аппетита, головные боли, слабость).
Если в патологический процесс вовлечена плевра, пациенты жалуются на сильные боли, ограничивающие дыхание.
В плевральной полости могут накапливаться воздух, экссудат или кровь. При их значительном скоплении в плевральной полости наблюдается ателектаз (спадение) легкого и смещение внутренних органов.
Посттравматическая пневмония объективно определяется:
-
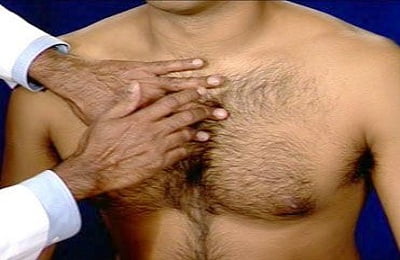 При перкуссии (выстукивании) легких – притуплением перкуторного звука над областью воспаления;
При перкуссии (выстукивании) легких – притуплением перкуторного звука над областью воспаления; - При аускультации (выслушивании) над легкими: в начальной стадии – крепитацией (потрескиванием) на вдохе, в стадии уплотнения – бронхофонией (усилением звука голоса пациента, слышимым через стенку грудной клетки), бронхиальным дыханием, шумом трения плевры, в стадии разрешения – крепитацией на вдохе.
На фоне травматического поражения и выраженной посттравматической пневмонии без адекватного лечения быстро нарастают симптомы недостаточности внутренних органов (дыхательной, сердечной, почечной, полиорганной).
Симптомами острой дыхательной недостаточности при посттравматической пневмонии являются:
- усиление одышки (частота дыхания увеличивается до 30 и более в минуту);
- включением вспомогательных дыхательных мышц в процесс дыхания (мышц плечевого пояса и шеи);
- нарушение ритма дыхания (учащенное дыхание сменяется замедленным или временной остановкой);
- выраженный цианоз кожных покровов (сначала носогубного треугольника, дистальных фаланг пальцев рук и ног);
- учащение сердечного ритма, аритмии;
- выраженные головные боли, не купирующиеся обезболивающими препаратами, но уменьшающиеся после кислородных ингаляций.
к оглавлению ↑
Диагностика заболевания
При поступлении пациента с травмами грудной клетки всегда должна иметь место настороженность врачей по поводу посттравматической пневмонии. Для постановки диагноза посттравматической пневмонии требуется проведение дополнительных методов диагностики, лабораторных и инструментальных:
- общего анализа крови;
-
 биохимического анализа крови;
биохимического анализа крови; - анализа мочи;
- микроскопии мокроты;
- бактериологического анализа мокроты;
- серологических и иммунологических анализов крови (при необходимости);
- рентгенографии грудной клетки;
- бронхоскопии (при необходимости);
- УЗИ плевральной полости.
Ультразвуковая диагностика органов грудной клетки при ее травмировании является обязательным исследованием, поскольку помогает выявить скопление воздуха, экссудата или сгустков крови в плевральной полости, а также показать степень смещения органов при наличии такого скопления.
к оглавлению ↑
Лечение посттравматической пневмонии
Основной задачей терапии посттравматической пневмонии является восстановление дыхательной функции:
-
 если дыхательные движения ограничены из-за болевого синдрома, больному назначаются обезболивающие препараты;
если дыхательные движения ограничены из-за болевого синдрома, больному назначаются обезболивающие препараты; - если в крови больного определяется умеренная гипоксемия (сниженный уровень кислорода) и гиперкапния (повышенный уровень углекислого газа в крови), ему проводят кислородные ингаляции;
- в случае необходимости пациента подключают к аппарату искусственной вентиляции легких.
До получения результатов бактериологической диагностики мокроты больному назначают эмпирическую антибактериальную терапию, которая зависит от предполагаемого возбудителя пневмонии. Как правило, назначаются антибиотики широкого спектра действия или их комбинации для максимального охвата разных видов микроорганизмов:
Если пневмония возникла вне стационара, то могут быть назначены:
- антибиотики пенициллинового ряда (Бензилпенициллин, Ампициллин, Амоксиклав);
- цефалоспорины (Цефуроксим, Цефтриаксон);
- фторхиноллоны (Левофлоксацин, Моксифлоксацин);
- комбинации антибиотиков (Цефотаксим + Эритромицин, Цефтриаксон + Левофлоксацин).
 Если пневмония развилась во время нахождения больного в медицинском учреждении, то назначаются:
Если пневмония развилась во время нахождения больного в медицинском учреждении, то назначаются:
- Цефепим + Ципрофлоксацин.
- Цефоперазон + Левофлоксацин.
- Имипенем + Линезолид.
- Амикацин + Ванкомицин.
При возникновении посттравматической пневмонии у ВИЧ-инфицированных лиц, антибактериальная терапия должна обязательно включать Бактрим (Бисептол) или Пентамидин.
Лечение антибактериальными препаратами должно длиться в течение всего лихорадочного периода до нормализации температуры в течение не менее 3-4 дней подряд.
При отсутствии эффекта от антибиотика в течение 2-3 дней его необходимо обязательно заменить. Лучше это делать, учитывая результаты бактериологического посева мокроты с определением чувствительности микроорганизмов к антибиотикам.
При длительной антибактериальной терапии у пациентов может возникать дефицит витаминов группы В, которые синтезируются микрофлорой кишечника. Поэтому при назначении долгого курса лечения антибиотиками в комплексную терапию пневмонии необходимо включать витамины группы В или комплексные поливитаминные комплексы.
Патогенетическая терапия при посттравматической пневмонии должна включать:
- бронхолитические препараты (Мукалтин, Бромгексин);
-
 бронхоскопическую санацию (при необходимости);
бронхоскопическую санацию (при необходимости); - дезинтоксикационную терапию (инфузионные растворы, плазмаферез, оксигенацию);
- иммуномодулирующую терапию (Бронхомунал, Бронхипрет);
- коррекцию дыхательной, сердечной, полиорганной недостаточности;
- лечение травм (хирургическое, консервативное).
На стадии разрешения посттравматической пневмонии пациентам назначаются физиотерапевтические методы лечения (магнитотерапию, лекарственный электрофорез, ингаляции), лечебную физкультуру, массажи.
При неэффективном лечении посттравматических пневмоний у пациентов могут возникать осложнения, среди которых различают легочные и внелегочные:
- затяжная или хроническая пневмония;
- абсцессы легких;
- плевриты;
-
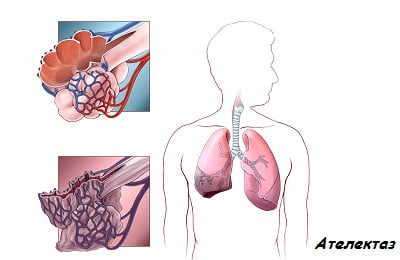 эмпиема плевры;
эмпиема плевры; - ателектаз легких;
- обструктивные заболевания бронхолегочной системы;
- пневмосклероз.
- сердечно-сосудистые заболевания (миокардит, эндокардит, легочное сердце);
- гепатит;
- инфекционные заболевания центральной нервной системы (менингит, энцефалит);
- угнетение кроветворной функции;
- инфекционно-токсический шок;
- септицемия, сепсис.
От своевременности и правильности диагноза и лечения зависит прогноз посттравматической пневмонии. Это означает, что в случае получения любой травмы грудной, даже если она кажется незначительной, необходимо посетить врача и исключить посттравматическое воспаление легких. Это очень коварное заболевание легких, которое без адекватного лечения может привести к летальному исходу.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Adblock
detector
Источник