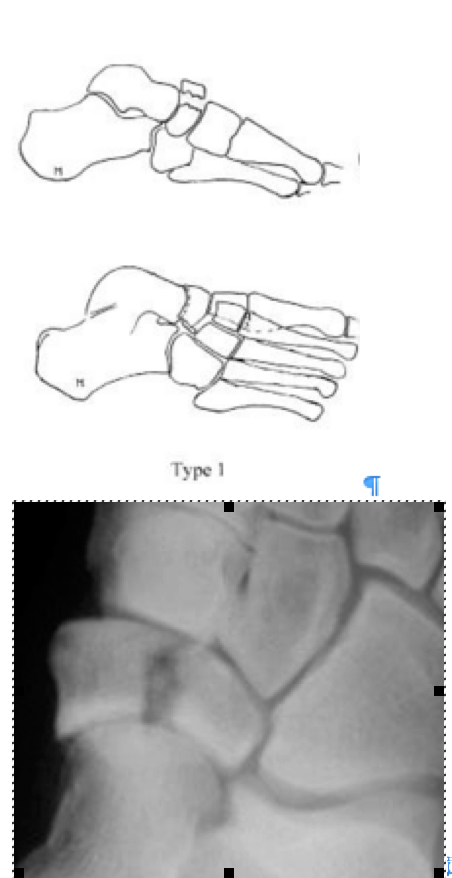
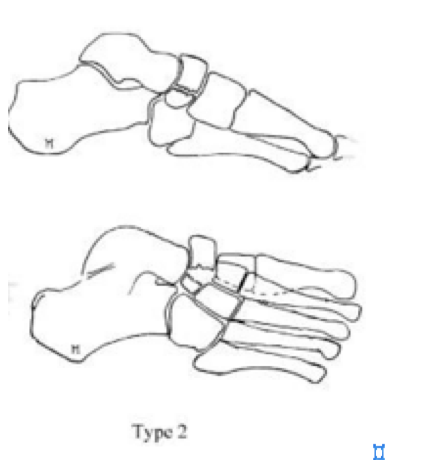
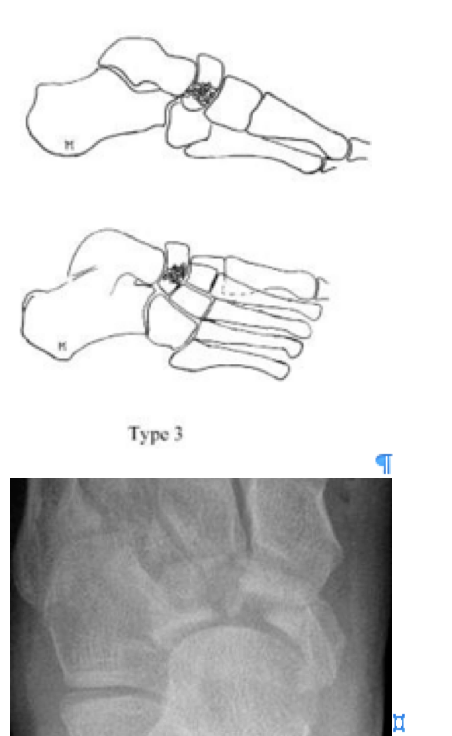
Фото перелома ладьевидной кости

Переломы ладьевидной кости стопы – редкая патология в общей популяции, но широко представлена в среде легкоатлетов и людей, занимающихся спортом, связанным с бегом и прыжками.
Переломы ладьевидной кости стопы подразделяются на две основные группы: травматические переломы и стресс-переломы. Травматические переломы в свою очередь подразделяются на отрывные переломы, переломы бугристости и переломы тела ладьевидной кости.
Отрывные переломы часто становятся следствием резкого подошвенного сгибания стопы. В большинстве случаев лечение консервативное, за исключением отрывного перелома бугристости ладьевидной кости сухожилием задней большеберцовой мышцы, когда требуется операция для предотвращения развития плоскостопия.
Переломы тела кости часто связаны с высокоэнергетической травмой, по своей тяжести подразделяются на 3 типа. 1 тип – переломы без смещения отломков, 2 тип – переломы с медиальным смещением переднего отдела стопы, 3-тип оскольчатые импрессионные переломы, с наружным смещением переднего отдела стопы.
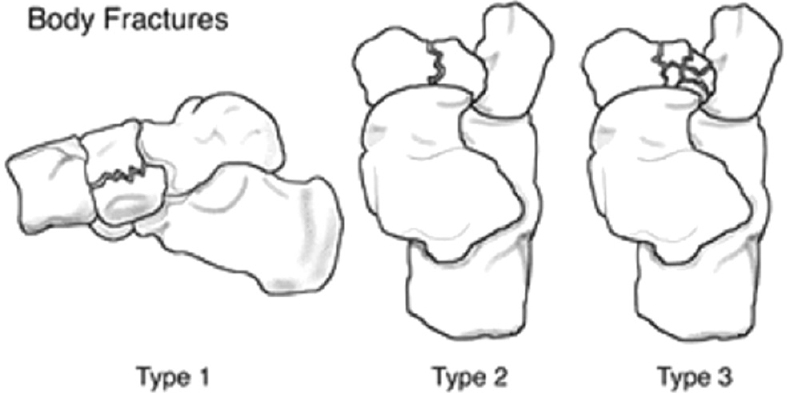
1 тип | Поперечный перелом тыльной части <50% кости вовлечено |
|
2 тип | Косой перелом, от тыльной наружной части к подошвенной внутреней части. Часто сопровождается медиальным смещением переднего отдела стопы |
|
3 тип | Центральный и латеральный оскольчатый, импрессионный перелом. |
|
Стресс переломы ладьевидной кости впервые были описаны Brehaulpt в 1855 году у солдат после длительного марш-броска. По мере популяризации бега частота данного вида переломов возрасла и в общей популяции.
-Тупая, ноющая боль в среднем отделе стопы
-Отёк
-Боль при пальпации
-Часто, полная амплитуда движений
Помимо стандартных прямой и боковой проекции необходимо выполнить рентгенографию под углом 45 °. Если рентгенография ничего не показала но клинически есть признаки перелома рекомендуется выполнение КТ или МРТ.
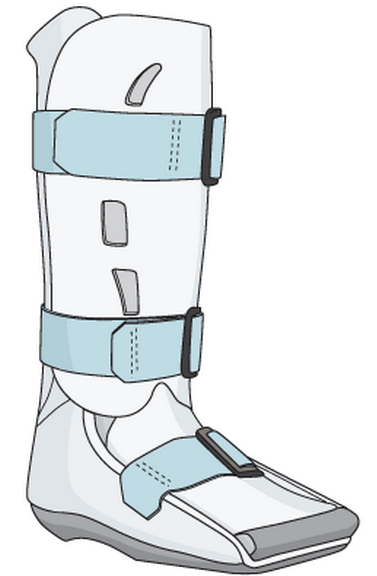
При отрывных переломах и большинстве переломов бугристости а также переломах тела кости 1 типа показано консервативное лечение. Используется гипсовая циркулярная повязка до в3 голени, ходьба с помощью костылей 6-8 недель с момента травмы, с последующей лечебной физкультурой.
В случае острых травматических переломов 2 и 3 типа, а также переломах бугристости со значительным смещением, чаще всего показано оперативное лечение – открытая репозиция и остеосинтез.
В зависимости от морфологии перелома операция может состоять из простого остеосинтеза одним винтом, или сложной реконструкции с использованием костных трансплантатов и мостовидной фиксацией пластиной или даже артродезом.
Различные методики остеосинтеза блестяще представлены на сайте ассоциации остеосинтеза https://www2.aofoundation.org.
При стресс-переломах ладьевидной кости практически всегда в качестве первой меры применяется консервативное лечение по той же методике что и для травматических переломов, то есть иммобилизация в циркулярной гипсовой повязке или жёстком ортезе от пальцев стопы до коленного сустава сроком на 6-8 недель. Однако в группе профессиональных спортсменов целесообразно рассмотреть вариант раннего оперативного лечения, с целью снижения времени реабилитации, и скорейшего возвращения к тренировкам.
Стресс переломы ладьевидной кости встречаются всё чаще в среде физически-активных людей. Диагноз часто ставится несвоевременно, так как многие травматологи не знакомы с данной патологией и имеются определённые трудности в диагностике. Спортсмен часто жалуется на тупую боль, постепенно нарастающую на протяжении длительного периода времени и иррадиирующую в дистальные отделы стопы, по ходу медиального продольного свода. Рентгенограммы часто не демонстрируют никаких изменений, и в этой ситуации надо иметь клиническое чутьё, для того чтобы назначить сцинтиграфию или КТМРТ.
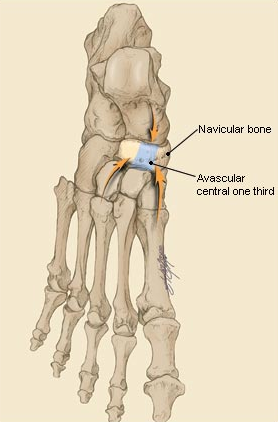
Ладьевидная кость анатомически предрасположена к стресс-переломам. Она имеет вогнутую форму и зажата между головкой таранной кости с одной стороны и тремя клиновидными костями с другой. Во время толчка стопой ладьевидная кость испытывает высокие сжимающие нагрузки. Помимо такого физиологического импинджмента, ладьевидная кость характеризуется довольно бедным кровоснабжением, с водораздельной зоной как раз в средней своей части.
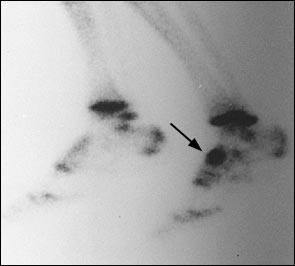
Собственно перелому предшествует длительный период ишемии и повышенного стресса, костной резорбции, которые можно выявить при сцинтиграфии до появления самой линии перелома на КТ или МРТ.
В ряде исследований выявлены несколько возможных предрасполагающих к перелому факторов: кавоварусная деформация стоп, короткая первая плюсневая кость, обувь с избыточно широкой задней частью, метатарсус аддуктус, ограничение движений в подтаранном суставе, ограниченное тыльное сгибание стопы. Однако основным фактором всё равно остаётся избыточная физическая нагрузка, которая становится следствием неправильного режима тренировок, неправильной техники бега, плохого обмундирования, превышения предела доступных данной анатомической конституции возможностей.
Размытая клиническая картина делает диагностику стресс-переломов ладьевидной кости трудной задачей. Тупые ноющие боли в области свода стопы могут быть настолько слабыми что спортсмен будет продолжать тренироваться через боль, сохраняется полный объём движений, боли провоцируются стоянием на мысках, пальпацией области ладьевидной кости. Обычные рентгенограммы выявляют стресс переломы ладьевидной кости только в 30 % случаев. Сцинтиграфия, наоборот, является самым точным методом, позволяющим выявить изменения в кости до возникновения собственно линии перелома. Однако все результаты костного сканирования должны дополнительно контролироваться при помощи КТ или МРТ, так как в случае наличия перелома они не позволяют оценить его морфологию.
При выполнении КТ оптимально использовать малый шаг (1,5мм) и делать срезы в плоскости таранно-ладьевидного сустава. КТ часто позволяет выявить неполный перелом, начинающийся проксимально по тыльной поверхности и идущий в косом направлении к дистальной части подошвенной поверхности.
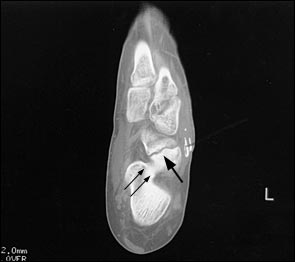
Большой стрелкой обозначен перелом ладьевидной кости, двумя маленькими стрелками – синостоз пяточной и ладьевидной кости.
На основании КТ-картины можно подразделить пациентов на 3 группы, 1 тип — изолированные переломы дорсальной кортикальной пластинки, 2 тип – перелом дорсального кортекса и тела кости, 3 тип – полный перелом ладьевидной кости. Тяжесть течения и сроки сращения увеличиваются соответственно от 1 типа к 3.
МРТ является вторым по сенситивности исследованием и становится альтернативой сцинтиграфии. Отёк кости на Т-2 взвешенных изображениях обнаруживает костные изменения предшествующие перелому. МРТ нецелесообразно выполнять если уже выполнены сцинтиграфия и КТ.
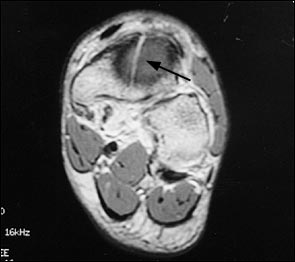 ‘
‘
В 80 % случаев переломов ладьевидной кости без смещения для выздоровления достаточно 6 недель в циркулярной гипсовой повязке без нагрузки на повреждённую конечность. После иммобилизации начинается физическая реабилитация, нагрузка постепенно увеличивается под контролем специалиста, при возобновлении болей нагрузка снижается. При неэффективности консервативного лечения рекомендуется оперативное лечение. Чаще всего хирургическое лечение сводится к компрессионному остеосинтезу одним или двумя винтами, иногда с использованием остеокондуктивных материалов.
Среднее время до полной реабилитации составляет от 3 до 6 месяцев в зависимости от морфологии перелома.
Возможно вам также будут интересны статьи:
-перелом лодыжки
-перелом 5-й плюсневой кости
-сустав Лисфранка
-разрыв ахиллова сухожилия
-плоскостопие у взрослых
Источник
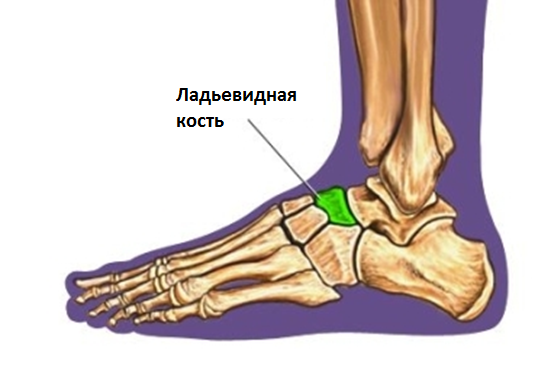
Ладьевидная кость стопы является структурным элементом предплюсны. По форме она уплощена сзади и спереди, локализуется ближе к внутреннему краю стопы. Среди основных патологий, которые могут затронуть ладьевидную кость стопы, следует более подробно ознакомиться с переломом и болезнью Келлера (остеохондропатия ладьевидной кости).
Особенности анатомии ладьевидной кости
Ладьевидная кость на своей задней поверхности имеет вогнутую суставную поверхность. С ее помощью происходит соединение с головкой таранной кости. На передней поверхности ладьевидной кости есть клиновидная суставная поверхность, которая предназначена для сочленения с клиновидными костями в количестве трех штук.
Ладьевидная кость имеет выпуклую верхнюю поверхность. Латеральная ее поверхность сочленяется с кубовидной костью. Вогнутая нижняя поверхность кости в медиальном отделе имеет бугристость, которую можно прощупать через кожу.
Переломы ладьевидной кости
При поиске информации о патологиях ладьевидной кости можно наткнуться на статьи про перелом ладьевидной кости кисти. Действительно, кости в предплюсне и запястье имеют одинаковое название, отражающее особенности их формы. Чтобы поиск данных не включал материал про перелом ладьевидной кости запястья, следует сразу сузить круг поиска, указывая точную локацию этого анатомического элемента.
Перелом ладьевидной кости стопы входит в категорию костных повреждений средней части ступни. Причин перелома может быть несколько, а именно:
- Прямая травма. Она возможно, если уронить тяжелую вещь на область стопы. Часто в подобных ситуациях перелом имеет сочетанный характер, то есть повреждается не изолированно ладьевидная кость, но также клиновидная и кубовидная.
- Непрямая травма. Такое возможно в случае чрезмерного, насильственного сгибания ступни в подошве. Из-за этого происходит зажатие ладьевидной косточки между клиновидными костями и таранной костью. При этом возможны два варианта перелома: или отрыв края тыла ладьевидной косточки, или отрыв самой кости по месту ее бугристости в нижнемедиальном фрагменте.
- Дорожно-транспортное происшествие. Этот фактор провоцирует компрессионный перелом.
- Усталостные переломы. Такое повреждение в ладьевидной косточке, как левой, так и правой, чаще встречается у тех, кто профессионально занимается спортом и танцами (гимнастика, балет). Также усталостные переломы могут быть спровоцированы ранней нагрузкой на область стопы после терапии.
Симптоматика переломов
При переломах пациенты жалуются на то, что болит ладьевидная косточка, объективно наблюдается отечность мягких тканей пораженной области. Отек может достигать голеностопного сустава.
В том случае, когда из-за перелома ладьевидной кости случился вывих ее участка к тыльной поверхности ступни, по месту припухлости можно прощупать выступ, который будет заметно выпирать.
Пациент, получивший перелом, не способен полностью опираться на пораженную стопу — он может делать упор только на пяточную область. Нагрузки любой интенсивности на область 1,2,3 костей плюсны провоцируют сильную боль, передающуюся на ладьевидную косточку.
В той ситуации, если у пациента наблюдается изолированный отрыв костного осколка по месту бугристости, боль будет локализована в нижнемедиальной части анатомического образования. Здесь же будет наиболее выражена отечность.
Диагностика переломов
Диагноз подтверждается на основе анамнеза, спектра жалоб пациента, осмотра и результатов рентгена. В наиболее сложных ситуациях должны быть проведены такие исследования, как компьютерная томография, сцинтиография.
Лечение переломов
Лечение перелома ладьевидной кости стопы определено особенностями и степенью тяжести повреждения. В случае закрытого перелома при отсутствии смещения пациенту накладывается циркулярная гипсовая повязка. При этом обязательно моделируется нижний свод стопы. Травматолог должен установить супинатор для профилактики уплощения свода ступни.
Если при переломе возникло смещение костных отломков, лечение предполагает первоначальную репозицию. Ее проводят или после внутрикостного обезболивания, или после введения наркоза. Во время репозиции нога должна быть согнута в колене, ступня при этом ориентирована горизонтально. Корректное проведение репозиции возможно при участии двух врачей.
При сочетании перелома и вывиха ладьевидной косточки используют конструкцию Черкес-Заде. Она имеет вид металлических спиц, одна из которых проводится сквозь пяточную кость, а другая вставляется через головки костных структур плюсны. Такое оперативное вмешательство проводится только под общим наркозом.
Гипсовые повязки при переломах ладьевидной кости накладываются на срок от 6 до 8 недель, в некоторых случаях необходим более продолжительный период иммобилизации пораженной ноги. Лечение предполагает регулярный рентгенологический контроль.
Для того, чтобы восстановление после перелома проходило хорошо, важна ранняя полноценная диагностика и корректное лечение. Кости стопы находятся в тесной взаимосвязи между собой, и поэтому нарушение целостности и функциональности одной из них не может не затрагивать остальные.
Даже при сильном повреждении ладьевидной кости врачи редко принимают решение о ее полном удалении — это зачастую приводит к таким последствиям, как деформирование, искривление ступни.
Последствия переломов
К наиболее распространенным последствиям перелома ладьевидной кости относятся:
- Хромота.
- Плоскостопие.
- Вальгусная деформация стопы.
- Укорочение ступни.
- Снижение трудоспособности вплоть до ее полной потери.
- Хронический болевой синдром (стопа может болеть постоянно).
Реабилитация после перелома
Чтобы полностью восстановить функциональность пораженной ноги после перелома, необходимо прибегать к таким мерам:
- упражнения лечебной физкультуры;
- физиотерапевтические процедуры;
- массаж;
- ванночки с морской солью;
- плавание;
- предпочтение ортопедической обуви.
Врач даст более подробные рекомендации для более быстрого и эффективного восстановления после получения травмы.
Болезнь Келлера
Эта патология представляет собой болезнь, которая поражает костные структуры стопы. Обычно ее выявляют в детском и юношеском возрасте, у взрослых она встречается редко. Болезнь Келлера протекает по типу остеохондропатии, то есть постепенно происходит разрушение костной ткани, а затем медленное ее восстановление.
Данная патология впервые была описана рентгенологом Келлером. При развитии этой болезни нарушается приток крови к костям ступни. Из-за этого ткани не получают достаточное количество кислорода и веществ, необходимых для корректного функционирования.
Причины болезни Келлера
Заболевание прогрессирует в результате действия причин, провоцирующих нарушения кровоснабжения костных структур. В качестве них могут выступать:
- Постоянная травматизация.
- Эндокринные патологии (болезни щитовидной железы, диабет).
- Плоскостопие.
- Генетическая предрасположенность.
- Неудобная, тесная обувь.
Стадии болезни Келлера
- Асептический некроз. Структура кости разрушается, снижается ее плотность.
- Перелом компрессионного типа. Новая костная ткань, начинающая формироваться на месте разрушенной, не выдерживает обычные нагрузки. Из-за этого возможны переломы.
- Фрагментация. Рассасывание поврежденных элементов при помощи остеокластов.
- Репарация, или восстановление структуры и функциональности костной ткани. Эта стадия реализуется только при восстановлении нормального кровоснабжения пораженной области.
Симптоматика
Чаще всего патология 1 типа развивается у детей от трех до семи лет, причем частота болезни у мальчиков гораздо выше. Поражение ладьевидной кости провоцирует припухлость, болезненность, нарушение возможности передвижения. Появляется хромота. Патология носит односторонний характер (возникает слева или справа), длится не более года.
Заболевание 2 типа характерно для пациенток подросткового возраста. Чаще болезнь носит двусторонний характер. Проявляется в виде хромоты, боли, девушки испытывают дискомфорт при ходьбе. Продолжается патология этого типа около двух лет.
Диагностика и лечение
Диагноз “болезнь Келлера” ставится на основе анамнеза и анализа рентгеновских снимков. Степень и разновидность болезни определяют исходя из стадии развития патологического процесса.
Лечение заболевания предполагает наложение гипсовой повязки. Это необходимо для уменьшения нагрузки на область стопы, обеспечения ее максимальной поддержки. Повязка накладывается на полтора месяца.
После того, как врач снимет гипс, стоит позаботиться об ограничении нагрузки, активных движений. Следует подобрать ортопедическую обувь — ее ношение способствует уменьшению боли и восстановлению кровоснабжения.
В редких случаях возникает необходимость в оперативном лечении. Во время вмешательства формируются каналы в ладьевидной кости. Это нужно для того, чтобы в них начали расти сосуды, и трофика костной ткани нормализовалась. После операции требуется проведение физиотерапии и прием лекарств, назначенных лечащим врачом.
Чтобы не подвергать область стопы и ладьевидную кость в частности риску переломов и иных патологий, следует внимательнее относиться к собственному здоровью. Нужно носить правильно подобранную обувь, не перегружать стопу, принимать ножные ванночки с морской солью, следить за питанием и пить витаминно-минеральные комплексы. При обнаружении любых патологических симптомов (боль, припухлость, ограничение подвижности) стоит немедленно обратиться к врачу. Специалист проведет необходимые диагностические манипуляции, выявит болезнь, после чего сможет ее правильно лечить.
Источник
Значимость перелома ладьевидной кости связана с его частотой, трудностями диагностики и лечения. Повреждения остальных костей запястья встречаются сравнительно редко.
Виды переломов ладьевидной кости
Перелом ладьевидной кости наиболее распространенная форма из всех видов повреждений костей запястья. Она часто остается нераспознанной, хотя своевременный диагноз позволяет избежать тяжелых последствий (псевдоартроз, артроз, плохая функция).
В зависимости от высоты расположения линии перелома ладьевидной кости различают перелом:
- бугорка,
- в средней трети,
- в проксимальной трети.
Перелом бугорка ладьевидной кости является внесуставным переломом. При внезапном сгибании локтевой кости бугорок отрывается в результате натяжения боковой лучевой связки. Линия перелома проходит через бугорок, отделяя его от тела кости. Быстрое заживление таких повреждений обеспечивает богатое кровоснабжение надкостницы, хорошо развитой в этой области.
Значительно чаще встречаются переломы в средней и в проксимальной третях, при которых линия повреждения обычно проходит перпендикулярно к продольной оси кости, то есть в поперечном направлении.
Повреждение обычно возникает при падении на вытянутую руку. Характерным признаком такого перелома является наличие небольшого клинообразного отломка. В качестве исключения встречается оскольчатый перелом, который возникает при прямом воздействии силы (компрессия).
Анамнез сам по себе часто не дает достаточных сведений о механизме повреждения, так как больной не всегда точно помнит ситуацию травмы.
Способность переломов в средней и в проксимальной третях к заживлению зависит от степени кровоснабжения. По Эхальту, кровоснабжение обломков и, следовательно, возможности заживления лучше при переломах в средней трети. Кровоснабжение ладьевидной кости было изучено Шнеком. В СССР кровоснабжение костей запястья было подробно исследовано Д.Л. Клейман. В последнее время многие авторы считают, что заживление зависит не только от особенностей кровоснабжения, но и от характера перелома.
Переломы тела ладьевидной кости внутрисуставные. Они заживают с образованием эндостальной костной мозоли.
Рентгеновское исследование должно основываться на типичных снимках в двух проекциях. При подозрении на перелом ладьевидной кости необходимо сделать еще ладонный снимок при согнутых пальцах, слегка согнутом в тыльную сторону и отведенном в локтевую сторону лучезапястном суставе. Далее, следует сделать снимки в полукосой проекции при средней пронации. Для точного изображения ладьевидной кости кисть супинируется в различной степени.
На ладонных снимках перелом часто не определяется, так как снимок лучезапястного сустава производится при вытянутых пальцах, при этом продольная ось ладьевидной кости не параллельна плоскости пленки и бугорок проецируется на тело ладьевидной кости, закрывая линию перелома. При согнутых пальцах и тыльном сгибании в лучезапястном суставе ладьевидная кость по всей своей длине параллельна плоскости кассеты, луч пересекает линию перелома, и таким образом, перелом виден четко. Снимки, сделанные при других проекциях (положение средней пронации и положение «при игре на цитре») дают возможность видеть профиль ладьевидной кости.
Даже и при исследовании снимков, сделанных при безупречной технике и в соответствующих проекциях, свежий перелом может оставаться нераспознанным, так как щель перелома очень узкая. Если при подозрении на перелом ладьевидной кости на первых снимках перелом не выявляется, то рекомендуется повторить снимок через 8—10 дней. За это время ресорбция кости у краев перелома приводит к расширению щели, которая уже определяется на снимке.
Увеличенные снимки, произведенные при помощи специальной узкофокусной трубки, оказывают большую помощь при диагностике переломов ладьевидной кости.
Рентгеновская диагностика
Давайте разберем рентгеновскую диагностику перелома ладьевидной кости в зависимости от локализации повреждения.
Перелом бугорка ладьевидной кости
 На ладонном снимке в прямой проекции перелом не виден.
На ладонном снимке в прямой проекции перелом не виден.
На снимке, сделанном в состоянии средней пронации, у основания бугорка видна хорошо различимая щель перелома, оторванный бугорок смещен на 1 мм проксимально.
В качестве случайной находки обнаружен синостоз между полулунной и трехгранной костями.
Перелом в средней трети ладьевидной кости
 На ладонном снимке видна тонкая поперечная линия перелома в средней трети тела ладьевидной кости. Смещение не определяется.
На ладонном снимке видна тонкая поперечная линия перелома в средней трети тела ладьевидной кости. Смещение не определяется.
На боковом снимке перелом не виден.
Перелом ладьевидной кости является типичным для молодого и среднего возраста. Этот тип повреждения, к которому обычно приводит спортивная травма или падение на кисть при тыльном ее сгибании, встречается у мужчин чаще, чем у женщин.
Перелом ладьевидной кости с отломом клиновидного фрагмента
 Серийные снимки лучезапястного сустава 32-летнего мужчины. На снимке № 3 четко виден перелом в средней трети ладьевидной кости с выломанным небольшим клином у лучевого края. На снимке № 4 также виден перелом, но при этой укладке лучше всего виден перелом бугорка ладьевидной кости.
Серийные снимки лучезапястного сустава 32-летнего мужчины. На снимке № 3 четко виден перелом в средней трети ладьевидной кости с выломанным небольшим клином у лучевого края. На снимке № 4 также виден перелом, но при этой укладке лучше всего виден перелом бугорка ладьевидной кости.
В Центральном Институте Травматологии и ортопедии при подозрении на перелом ладьевидной кости снимки проводятся в четырех разных проекциях. Размер пленки 10×40 см. Начинают рентгеновское исследование с рентгенографии лучезапястного сустава в двух типичных проекциях с целью выявления переломов лучевой кости в типичном месте или других повреждений; затем делаем специальные снимки ладьевидной кости, сначала ладонный по описанной технике и затем — в положении полупронации. Снимки нумеруются от 1 до 4, и при контроле повторяется тот снимок, на котором перелом виден лучше всего.
Перелом в проксимальной трети ладьевидной кости
 Тонкая поперечная трещина в проксимальной трети ладьевидной кости лучше видна в полукосой проекции, чем в тыльно-ладонной.
Тонкая поперечная трещина в проксимальной трети ладьевидной кости лучше видна в полукосой проекции, чем в тыльно-ладонной.
Трудно установить для всех случаев, в какой проекции лучше всего определяется перелом.
Старый перелом ладьевидной кости
 Перелом ладьевидной кости месячной давности. На снимке, сделанном тотчас после повреждения, перелом не был обнаружен вследствие неправильной техники получения снимка. На повторном снимке, сделанном в связи с постоянными жалобами больного, виден перелом. Между отломками имеется расхождение в 2 мм, плоскости перелома кажутся гладкими, как бы отшлифованными.
Перелом ладьевидной кости месячной давности. На снимке, сделанном тотчас после повреждения, перелом не был обнаружен вследствие неправильной техники получения снимка. На повторном снимке, сделанном в связи с постоянными жалобами больного, виден перелом. Между отломками имеется расхождение в 2 мм, плоскости перелома кажутся гладкими, как бы отшлифованными.
Перелом находится на границе между средней и проксимальной третями, структура проксимального отломка более плотная.
В задачу рентгеновской диагностики переломов ладьевидной кости входит не только определение перелома, но и отличие свежего перелома от старого и от bipartitum ладьевидной кости. Последнее является редким вариантом, с которым все же следует считаться. При дифференциальном диагнозе нужно учитывать фиброзную дисплазию и остеому. При старом незажившем переломе ладьевидной кости щель перелома кажется расширенной и между отломками может быть полость с более или менее выраженными склеротическими краями, которую часто неправильно называют посттравматической кистой.
 Перелом ладьевидной кости произошел несколько месяцев тому назад. Иммобилизации не было. В средней трети ладьевидной кости видна щель перелома шириной приблизительно в 1 мм. Ниже слегка зазубренных краев перелома видны просветления неправильной полулунной формы, края незначительно подвержены остеосклерозу.
Перелом ладьевидной кости произошел несколько месяцев тому назад. Иммобилизации не было. В средней трети ладьевидной кости видна щель перелома шириной приблизительно в 1 мм. Ниже слегка зазубренных краев перелома видны просветления неправильной полулунной формы, края незначительно подвержены остеосклерозу.
Контроль за ходом заживления переломов ладьевидной кости
Чрезвычайно важно рентгенологически проследить за ходом заживления перелома ладьевидной кости, так как этот процесс может быть прослежен только рентгенологически. Мерой степени заживления является заполнение щели перелома костной тканью и равномерное содержание извести в обоих отломках.
 Снимок после 6-недельной иммобилизации. На ладонном снимке видно, что перелом еще не зажил. Линия перелома дает менее интенсивную тень. Проксимальный отломок по сравнению с атрофированным дистальным отломком дает более интенсивную тень. На полулунной кости, головчатой кости и шиловидном отростке лучевой кости видна пятнистая атрофия. На основании рентгеновской картины следует продолжать иммобилизацию.
Снимок после 6-недельной иммобилизации. На ладонном снимке видно, что перелом еще не зажил. Линия перелома дает менее интенсивную тень. Проксимальный отломок по сравнению с атрофированным дистальным отломком дает более интенсивную тень. На полулунной кости, головчатой кости и шиловидном отростке лучевой кости видна пятнистая атрофия. На основании рентгеновской картины следует продолжать иммобилизацию. Свежий перелом в проксимальной трети ладьевидной кости
Свежий перелом в проксимальной трети ладьевидной кости Снимок сделан после 3,5-месячной иммобилизации. Щель перелома уже не определяется. На ее месте имеется незначительное линейное уплотнение. Структура обоих отломков кажется равномерно декальцинированной. Обильное кровоснабжение обеспечило полное заживление. Дальнейшая иммобилизация не нужна.
Снимок сделан после 3,5-месячной иммобилизации. Щель перелома уже не определяется. На ее месте имеется незначительное линейное уплотнение. Структура обоих отломков кажется равномерно декальцинированной. Обильное кровоснабжение обеспечило полное заживление. Дальнейшая иммобилизация не нужна.
Источник