Классификация переломов дистального метаэпифиза лучевой кости
Выделяют
2 вида переломов МКП: разгибательный и
сгибательный.
Разгибательный
перелом (Коллеса)
возникает при падении с упором на
разогнутую кисть, в 70—80% случаев
сочетается с отрывом шиловидного
отростка
локтевой кости.
=Признаки:
штыкообразная деформация с выпиранием
дистального конца лучевой кости
кпереди, отек, локальная болезненность
при пальпации и нагрузке по оси; активные
движения в лучезапястном суставе
невозможны, почти полностью выключается
функция пальцев; характерным признаком
перелома лучевой кости в типичном
месте является изменение направления
линии, соединяющей оба шиловидных
отростка.
=Диагноз
подтверждается
рентгенологически.
=Лечение.
Предплечье и кисть фиксируют по ладонной
поверхности транспортной шиной. Больного
направляют в травматологический пункт.
При
переломах без
смещения отломков
кисть
и предплечье иммобилизуют гипсовой
лонгетой на 4—5 нед. Реабилитация — 1—2
нед. Трудоспособность восстанавливается
через 1— 11/г
мес.
При
переломах со
смещением отломковпод
местным обезболиванием производят
репозицию. Больной лежит на столе,
пострадавшая рука, отведенная и согнутая
в локтевом суставе, находится на
приставном столике. Помощники осуществляют
вытяжение по оси предплечья (за I и II—III
пальцы, противовытяжение — за плечо).
При постепенно нарастающем вытяжении
кисть перегибают через край стола и
отводят ее в локтевую сторону. Травматолог
пальпаторно проверяет стояние отломков
и направление линии между шиловидными
отростками. Не ослабляя вытяжения,
накладывают гипсовую лонгету по тыльной
поверхности от головок пястных костей
до локтевого сустава с обязательным
захватом предплечья на 3/4окружности.
После контрольной рентгенографии
снимают мягкий бинт и дополнительно
накладывают гипсовую шину, фиксирующую
локтевой сустав. Последний освобождают
через 3 нед. Общий срок иммобилизации —
6—8 нед. Контрольную рентгенографию для
исключения рецидива смещения производят
через 7—10 дней после репозиции.
Реабилитация
— 2—4 нед. Сроки нетрудоспособности —
1—2
мес.
В
первые дни нужно следить за состоянием
пальцев. Излишнее сдавление гипсовой
повязкой может вызвать увеличение отека
и невропатию периферических нервов.
При явлениях нарушения кровообращения
мягкий бинт разрезают и края лонгеты
слегка отгибают. Активные движения
пальцами больному разрешают со 2-го дня.
Сгибательный
перелом (Смита) является
результатом падения с упором на согнутую
кисть. Смещение дистального отломка
вместе с кистью происходит в ладонную
и лучевую стороны, реже — в ладонную и
локтевую.
Несмотря
на разный механизм получения данных
видов переломов, симптомы и признаки
травм одинаковы.
При
репозиции кисти придают положение
легкого разгибания и локтевого отведения.
Срок
иммобилизации — 6—8 нед. Реабилитация
— 2—4 нед.
Трудоспособность
восстанавливается через 1—2
мес.
Движения пальцами разрешают со 2-го дня
после перелома. После исчезновения
отека и болевых ощущений больные должны
начинать активные движения
в локтевом суставе, включая пронацию и
супинацию (под контролем методиста
ЛФК).
При
оскольчатых
внутрисуставных переломах метаэпифиза
лучевой кости для репозиции и удержания
отломков целесообразно применить
чрескостный остеосинтез аппаратом
наружной фиксации или внутренний
остеосинтез.
Соседние файлы в папке Ответы к экзамену
- #
- #
- #
- #
- #
Источник
Библиографическое описание:
Оперативные и консервативные методы лечения переломов дистального метаэпифиза лучевой кости / О. Г. Шершнева, Д. С. Варенцов, А. С. Крюкова [и др.]. — Текст : непосредственный // Молодой ученый. — 2019. — № 23 (261). — С. 179-184. — URL: https://moluch.ru/archive/261/60341/ (дата обращения: 08.06.2020).
Актуальность. Переломы дистального метаэпифиза лучевой кости (ДМЛК) составляют до 16 % от общего количества всех травм костей скелета [1], 90 % от переломов костей предплечья [2], до 51,7 % переломов происходит в возрасте от 40 до 60 лет и 43,8 % составляют лица старше 60 лет [3,4].Переломы ДМЛК являются уделом преимущественно лиц пожилого и старческого возраста, чаще всего женщин, что связано с физиологической перестройкой костной ткани вследствие гормональных нарушений в пред- и постклимактерическом периодах. В последнее время этот диагноз нередок и у лиц работоспособного возраста. Неудовлетворительные результаты лечения приводят к нетрудоспособности пациентов, а у пожилых людей — к снижению качества жизни и способности их к самообслуживанию [5].
Цель — Сравнить эффективность консервативного и оперативного методов лечения переломов ДМЛК
Материалы иметоды. Исследование проводилось на базе отделения микрохирургии кисти ОБУЗ «Ивановский областной госпиталь для ветеранов войн» г. Иваново.Проведен ретроспективный анализ 245 историй болезней с переломом ДМЛК за 3,5 летний период (2015–2018 гг.) 245 пациентов, из них 50 мужчин, 195 женщин. Средний возраст — 60 лет. Из них 145 проводилось оперативное, 100 — консервативное лечение. Просмотрены рентгенограммы 245 пациентов. Отдалённые результаты оценены у 39 пациентов после оперативного (19 случаев остеосинтеза Т-образной пластиной и 20 пластиной с угловой стабильностью) и у 38 после консервативного лечения. В большинстве случаев показаниями к операции являлись наличие неустраняемого смещения и неэффективной закрытой репозиции. Оценивались: жалобы (боль, слабость кисти), наличие деформации, отёка, окружность запястья, объём движений в сравнении со здоровой рукой, наличие осложнений, относительная длина предплечья, оценка динамометрии. Следует отметить, что результаты, полученные при оценке данного критерия, не следует считать объективными ввиду того, что сила доминантной руки изначально выше противоположной, а в выборке присутствовали пациенты с переломами как доминантной так и недоминантных рук. Проводилось анкетирование по опроснику DASH и по шкале Мейо. У части пациентов были сделаны повторные рентгенограммы лучезапястных суставов.
Результаты. За период с 1 января 2015 по 30 июня 2018, (то есть за 3,5 года) в Иванове амбулаторно по поводу травм обратилось 115 436 взрослых пациентов (69 706 — травмпункт № 1 + 45 730 — травмпункт № 2). Из них 5 245 с переломами лучевой кости (3 298 — травмпункт№ 1 + 1 947 — травмпункт № 2), что составило 4,5 %.
За этот же период в стационаре госпиталя прооперировано 145 человек с переломом лучевой кости. Из них осложнения возникли у 2 человек (несращение лучевой кости), по поводу чего выполнен реостеосинтез, что составило 1,4 %.
Отдалённые результаты прослежены в среднем через 2,5 года у 77 человек, преимущественно у женщин. Средний возраст составил 61 год.
Выделены 2 группы пациентов: I группа — после консервативного и II группа — после остеосинтеза лучевой кости пластиной. В группе I было осмотрено 38 пациентов, во II группе — 39 (средний возраст в I группе — 59,4 л, во II — 63,6 г; гендерный состав в I группе 74 % женщин и 26 % мужчин, во II — 92 % женщин и 8 % мужчин). Оценивался временной промежуток с февраля 2016 года по апрель 2018 года. По результатам опроса, боли при движении в лучезапястном суставе испытывают 48 % пациентов из I группы и 16 % из II группы; боли при нагрузке беспокоят 73 % из I группы и 22 % из II группы, в покое боль появляется у 16 % и у 11 % пациентов из I и II групп соответственно. Слабость кисти отмечают 53 % и 38 % пациентов из I и II групп соответственно. Деформация наблюдалась у 31,5 % пациентов I группы и у 27 % II группы, видимый отёк у 43 % и 5 % пациентов I и II групп соответственно. Разница окружностей на уровне запястья в I группе наблюдалась у 67 % пациентов, и в среднем составила 0,75 см; во II группе наблюдалась у 61 %, и в среднем составила 0,7 см. По результатам динамометрии уменьшение силы повреждённого сегмента в I группе отмечалась у 84,5 % пациентов, Δ силы кистей составила в среднем 3,75кг, во II группе уменьшение силы отмечалась у 66 % пациентов, Δ силы кистей составила в среднем 2,6 кг. Дефицит при движении: сгибание — на 11,5° и 13,75°; разгибание — на 10,5° и 20°; супинация — на 6° и 20°; пронация — на 0,25° и 0° в I и II группах соответственно. При оценке разницы длинны предплечий изменения в I группе наблюдалось у 40 % пациентов, данная разница составила 0,25 см; во II группе наблюдалась у 44 % и составила 0,8см. По результатам шкалы DASH в I группе отличный результат наблюдался у 74,5 % пациентов, хороший результат у 25,5 %. Средний балл по шкале DASH составил 19,4 баллов. Во II группе отличный результат наблюдался у 88 % пациентов, хороший результат у 11 %. Средний балл по шкале DASH составил 10 баллов. Отличный результат по шкале Мейо в I группе показали 5 % пациентов, хороший результат у 15 %. Средний балл по шкале Мейо составил 59,75 баллов. Во II группе отличный результат у 33 % пациентов, хороший результат у 27 %. Средний балл по шкале Мейо составил 84,8 баллов.
Оценив получившиеся результаты, можно сказать о том, что в группе оперативного лечения жалоб на боль встречалось в 2 раза больше. Однако, наличие деформации в лучезапястном суставе превалировали в группе консервативного лечения. При оценке функции кисти выявлено, что наибольшее снижение амплитуды движений наблюдалось у пациентов в группе консервативного лечения. И по данным динамометрии наибольшее уменьшение силы наблюдалось так же в первой группе. По результатам опросников DASH и Мейо и в первой и второй группах получены только хорошие и отличные результаты, приблизительно с одинаковой частотой. Выхода на инвалидность не встречалось ни в одной группе. Однако, при оценке трудоспособности в группе консервативного лечения 22,0 % пациента не вернулись к прежней работе, а в группе оперативного лечения — только 5,0 %
Приведём пару клинических примеров, демонстрирующих эффективность как оперативного, так и консервативного методов лечения переломов дистального метаэпифиза лучевой кости:
Пациентка К, в марте 2017 года на улице упала с упором на правую кисть, в тот же день обратилась в травмпункт № 1 г Иванова. Диагностирован перелом дисталного метаэпифиза лучевой кости правого предплечья со смещением (рис. 1).
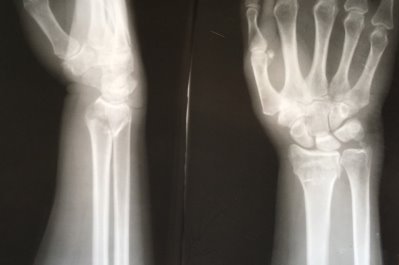
Рис. 1. Рентгенограмма правого лучезапястного сустава пациентки К. в день травмы. Перелом дистального метаэпифиза правой лучевой кости со смещением отломков
Была проведена закрытая репозиция, гипсовая иммобилизация (рис. 2).
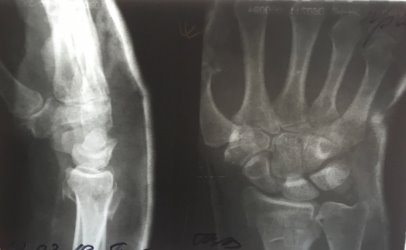
Рис. 2. Рентгенограмма правого лучезапястного сустава пациентки К. после проведения закрытой репозиции и гипсовой иммобилизации
Однако, после спадения отёка произошло вторичное смещение отломков, всвязи с чем пациентка была направлена на оперативное лечение. Вскоре, в стационаре, выполена открытая репозиция и остеосинтез пластиной (рис. 3).
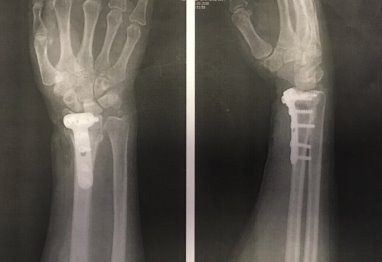
Рис. 3. Рентгенограмма правого лучезапястного сустава пациентки К. после проведения открытой репозиции и остеосинтеза пластиной
Пациентка осмотрена нами через 2 года (рис. 4). Жалоб не предъявляет, движения в лучезапястном суставе в полном объеме, трудоспособность восстановлена, по опросникам DASH и Мейо получены отличные результаты.
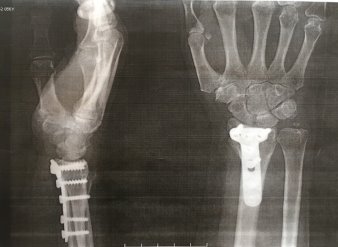
Рис. 4. Рентгенограмма правого лучезапястного сустава пациентки К. через 2 года после травмы
Пациентка М, в феврале 2017 года дома упала с упором на левую кисть, в тот же день обратилась в травмпункт № 1 г Иванова. Диагностирован перелом дистального метаэпифиза лучевой кости левого предплечья со смещением (рис. 5).
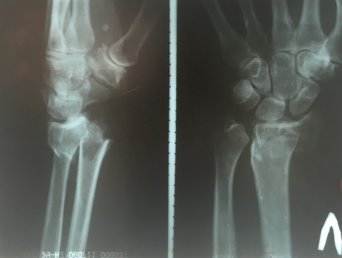
Рис. 5. Рентгенограмма левого лучезапястного сустава пациентки М. в день травмы. Перелом дистального метаэпифиза левой лучевой кости со смещением отломков
Была проведена закрытая репозиция, гипсовая иммобилизация. В дальнейшем наблюдалась амбулаторно в травмпункте № 1. Общий срок иммобилизации составил 6 недель, после снятия гипса проводилась лечебная физкультура, назначено физиолечение. Пациентка осмотрена нами через 2 года (рис. 6) Жалоб не предъявляет, движения в лучезапястном суставе в полном объеме, трудоспособность восстановлена, по опросникам DASH и Мейо получены отличные результаты.
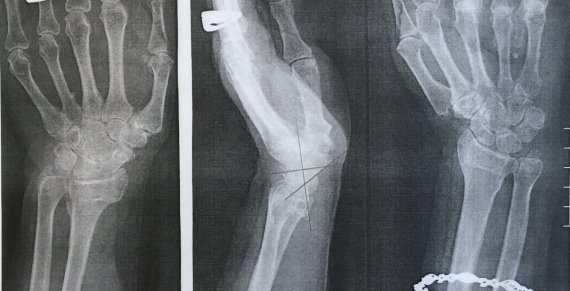
Рис. 6. Рентгенограмма левого лучезапястного сустава пациентки М. через 2 года после травмы
Выводы. По результатам проведенного научного исследования можно сделать следующие выводы:
- Частота встречаемости переломов дистального метаэпифиза лучевой кости в Иванове составила 4,5 % в структуре общего травматизма.
- Подтвердилась статистика по возрастному и гендерному составу среди случаев переломов дистального метаэпифиза лучевой кости.
- У пациентов после консервативного лечения выявлено наибольшее снижение амплитуды движений в лучезапястном суставе.
- Недостатком оперативного лечения явилось сохранение более ярко выраженного болевого синдрома. А по всем остальным критериям оперативное лечение превосходит консервативное.
С учётом того, что оперированы наиболее сложные случаи переломов лучевой кости, полученные результаты свидетельствуют о том, что приоритет должен отдаваться оперативному лечению с применением остеосинтеза.
Таким образом, при переломе дистального метаэпифиза лучевой кости со смещением, требующим репозиции, оперативное лечение оказалось эффективнее.
Литература:
- Chung KC, Spilson SV. The frequency and epidemiology of hand and forearm fractures in United States. Rev J Hand Surg Am. 2012; 26:29–33.
- Ключевский В. В. Хирургия повреждений: Руководство для фельдшеров, хирургов и травматологов районных больниц.— Ярославль: ДИА-пресс, 2010.—С. 382.
- Bartl C., Stengel D., Bruckner T., Gebhard F. The treatment of displaced intra-articular distal radius fractures in elderly patients. Dtsch Arztebl Int. 2014; 111(46):779–787.
- Garcia-Elias M., Mathoulin C. L. Intra-articular fractures of the distal radius (AO types C3, with special focus in C3.3), open approach. In: Articular injury of the wrist. Stuttgart: Thieme; 2014. p. 105–117.
- Frykman G. Fractures of the distal radius // Acta Orthop. Scand.— 2013.—Vol. 108 (Supl. I).—P. 151–153
Основные термины (генерируются автоматически): DASH, лучевая кость, группа, дистальный метаэпифиз, пациент, консервативное лечение, оперативное лечение, лучезапястный сустав, Иваново, отличный результат.
Источник
Разгибательный перелом(Коллеса) возникает при падении с упором на разогнутую кисть, в 70—80% случаев сочетается с отрывом шиловидного отростка локтевой кости.
Признаки: штыкообразная деформация с выпиранием дистального конца лучевой кости кпереди, отек, локальная болезненность при пальпации и нагрузке по оси; активные движения в лучезапястном суставе невозможны, почти полностью выключается функция пальцев; характерным признаком перелома лучевой кости в типичном месте является изменение направления линии, соединяющей оба шиловидных отростка. Диагноз подтверждается рентгенологически.
Лечение. Предплечье и кисть фиксируют по ладонной поверхности транспортной шиной. Больного направляют в травматологический пункт.
При переломах без смещения отломковкисть и предплечье иммобилизуют гипсовой лонгетой на 4—5 нед.
Реабилитация — 1—2 нед.
Трудоспособность восстанавливается через 1— 1,5мес.
При переломах со смещением отломковпод местным обезболиванием производят репозицию. Больной лежит на столе, пострадавшая рука, отведенная и согнутая в локтевом суставе, находится на приставном столике. Помощники осуществляют вытяжение по оси предплечья (за I и II—III пальцы, противовытяжение — за плечо). При постепенно нарастающем вытяжении кисть перегибают через край стола и отводят ее в локтевую сторону. Травматолог пальпаторно проверяет стояние отломков и направление линии между шиловидными отростками. Не ослабляя вытяжения, накладывают гипсовую лонгету по тыльной поверхности от головок пястных костей до локтевого сустава с обязательным захватом предплечья на 3/4окружности. После контрольной рентгенографии снимают мягкий бинт и дополнительно накладывают гипсовую шину, фиксирующую локтевой сустав. Последний освобождают через 3 нед. Общий срок иммобилизации — 6—8 нед. Контрольную рентгенографию для исключения рецидива смещения производят через 7—10 дней после репозиции.
Реабилитация — 2—4 нед.
Сроки нетрудоспособности — 1—2 мес.
В первые дни нужно следить за состоянием пальцев. Излишнее сдавление гипсовой повязкой может вызвать увеличение отека и невропатию периферических нервов. При явлениях нарушения кровообращения мягкий бинт разрезают и края лонгеты слегка отгибают. Активные движения пальцами больному разрешают со 2-го дня.
Сгибательный перелом (Смита)является результатом падения с упором на согнутую кисть. Смещение дистального отломка вместе с кистью происходит в ладонную и лучевую стороны, реже — в ладонную и локтевую.
При репозиции кисти придают положение легкого разгибания и локтевого отведения.
Срок иммобилизации — 6—8 нед.
Реабилитация — 2—4 нед.
Трудоспособность восстанавливается через 1—2 мес. Движения пальцами разрешают со 2-го дня после перелома. После исчезновения отека и болевых ощущений больные должны начинать активные движения в локтевом суставе, включая пронацию и супинацию (под контролем методиста ЛФК).
При оскольчатых внутрисуставных переломах метаэпифиза лучевой кости для репозиции и удержания отломков целесообразно применить чрескостный остеосинтез аппаратом наружной фиксации или внутренний остеосинтез.
Источник
Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
При подозрении перелома дистального отдела лучевой кости у детей очень важно исключить диагноз эпифизеолиза. Авторы рекомендуют срочно направлять всех детей к ортопеду для репозиции под общей анестезией.
Класс А: эпифизеолиз дистального конца лучевой кости у детей, разгибательный тип. Обычно возникает при падении на вытянутую руку с насильственной дорсофлексией кисти и эпифизарной пластинки. Результатом этого является перелом Salter I или II типа. Нарушение роста кости нетипично, но возможно, поэтому эти больные требуют неотложного направления к ортопеду.
При лечении этих переломов допустима большая степень поперечного и углового смещения. Репозицию проводят при угловой деформации более 25° или смещении свыше 25% диаметра лучевой кости. Иммобилизацию делают одним из двух способов. При стабильных переломах врач должен наложить короткую переднезаднюю лонгету с предплечьем в положении супинации и лучезапястным суставом в положении легкого разгибания.
При нестабильных переломах авторы рекомендуют иммобилизацию большими переднезадними лонгетами с предплечьем в положении супинации и лучезапястным суставом в положении сгибания. Некоторые авторы защищают методику, по которой иммобилизацию осуществляют при разогнутом положении кисти. Другие считают, что следует избегать разгибания лучезапястного сустава, поскольку при этом возникают силы дистракции, действующие в ладонном направлении. Если перелом после закрытой репозиции остается нестабильным, показана фиксация спицей или открытая репозиция.
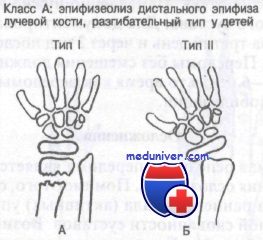
Класс А: сгибательный тип перелома лучевой кости у детей — перелом Смита
Этот перелом часто описывают как обратный перелом Коллиса. Перелом нетипичен и редко захватывает дистальный лучелоктевой сустав. Используемая здесь классификация, разработанная Thomas, включает как терапевтические, так и прогностические аспекты.
К переломам дистального отдела предплечья сгибательного типа приводят два механизма воздействия. Сгибательный перелом может произойти от падения на супинированное предплечье с кистью в положении тыльного сгибания. Кроме того, удар сжатым кулаком при слегка согнутом лучезапястном суставе может стать причиной сгибательного перелома. Прямой удар по дорсальной поверхности запястья или лучевой кости при согнутой кисти и пронированном предплечье также может привести к сгибательному перелому.
На ладонной поверхности запястья отмечают боль и припухлость. Необходимо обследовать и документировать сохранность и функцию лучевой артерии и срединного нерва.
Для выявления этого перелома достаточно обычных снимков в переднезадней и боковой проекциях.
Иногда этим переломам сопутствуют переломы или вывихи костей запястья.
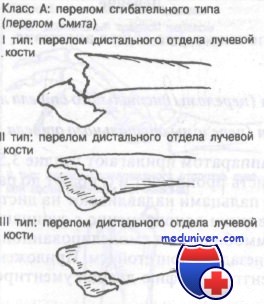
Лечение переломов дистального конца лучевой кости у детей
Для детей предпочтительнее общая анестезия, для взрослых — регионарная блокада.
Класс А: I mun (переломы дистального отдела лучевой кости), II тип (переломы дистального отдела лучевой кости). Тракционным аппаратом прилагают усилие 3,5—4,5 кг при согнутом локте. Затем кисть пронируют и сгибают до расклинивания фрагментов. Большими пальцами надавливают на дистальный фрагмент в дорсальном направлении одновременно с супинацией до его вправления. Предплечье иммобилизуют смоделированной большой гипсовой повязкой или переднезадней лонгетой. Сразу после репозиции делают рентгенографию для документирования адекватности репозиции.
Класс А: III тип (переломы дисталъного отдела лучевой кости). Этих больных необходимо срочно направить к ортопеду для внутренней фиксации костных отломков.
При всех этих типах переломов осложнения встречаются не часто и включают повреждение сухожилия и развитие остеоартроза.
— Также рекомендуем «Краевые переломы лучевой кости — переломы Бартона, Гетчинсона. Диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник