Кровохарканье при ушибе легкого
Появление подкожной эмфиземы не всегда совпадает с моментом травмы. Согласно нашим данным, подкожная эмфизема развилась в течение 1-го часа после травмы в 43,2% случаев, в течение 2-го часа — в 35,4% и позже 2 ч — в 21,4% случаев.
Проникновение воздуха из легкого в мягкие ткани грудной стенки определяется главным образом при пальпации и перкуссии покровов грудной клетки. В зоне подкожной эмфиземы при поверхностной пальпации отмечается характерный хруст. В местах скопления более значительного количества воздуха мягкие ткани выпячиваются без изменения окраски кожи. При энергичном надавливании на эмфизематозный участок образуется углубление в виде ямки, выравнивающееся через несколько минут после прекращения давления.
Перкуторный звук эмфизематозных тканей отличается тимпаническим оттенком. Выслушивается звонкая крепитация, не позволяющая прослушать дыхательные шумы. Иногда воздух проникает в межмышечные щели грудной стенки, вызывая отслоение мышечных пластов от реберного каркаса. Эмфизема хорошо определяется рентгенологически.
При наличии небольшого количества воздуха в мягких тканях грудной стенки общее состояние больных не страдает.
Если эмфизема распространяется далеко за пределы грудной клетки, переходит на противоположную сторону туловища, то возникает значительное «вздутие» тела, вызывающее расстройства дыхания и кровообращения. Пострадавшие жалуются на одышку, затрудненное дыхание и общую слабость. Отмечаются цианоз, тахикардия, учащенное дыхание.
Пневмоторакс наблюдался у 33,9% наших больных с повреждением легкого, причем при травмах легкого без повреждения костей грудной клетки — у 17,6 %, а при травмах легкого с повреждением костей — у 39,1%. Очевидно, при переломах костей чаще травмируется поверхность легкого. При отсутствии перелома костей обычно имелись повреждения контузионного характера, нередко без нарушения целости висцерального листка плевры.
У 6,7% больных пневмоторакс носил клапанный характер. Практически каждый случай закрытого повреждения груди с нарастающей подкожной эмфиземой следует расценивать как напряженный или клапанный пневмоторакс. В 52,2% случаев напряженный пневмоторакс сопровождался эмфиземой средостения.
При закрытых травмах груди клапанный пневмоторакс протекает по типу внутреннего пневмоторакса. Он свидетельствует о наличии лоскутного разрыва легкого, через который поддерживается сообщение между легким и плевральной полостью. Клиническая картина при этом типична: дыхание обычно поверхностное, учащенное, неравномерное, вдох прерывистый, сопровождается усилением боли в груди. Сильно расширенные вены шеи свидетельствуют о затруднении венозного оттока. Обращают на себя внимание малая подвижность и сглаженность межреберных промежутков на стороне повреждения.
Перкуторно при отсутствии сопутствующего гемоторакса определяется коробочный звук. Дыхательные шумы резко ослаблены, иногда совсем не выслушиваются. Сердце оттеснено в здоровую сторону. При рентгеноскопии определяются газовый пузырь большего или меньшего размера, спадание легкого и вялая подвижность купола диафрагмы на пораженной стороне, смещение, а также колебание средостения.
Важным диагностическим приемом является ранняя плевральная пункция: выхождение через иглу воздуха подтверждает наличие пневмоторакса. Пунктировать следует иглой, соединенной резиновой трубкой со шприцем, поршень которого выдвинут до середины цилиндра. По самопроизвольному движению поршня можно судить о наличии в плевральной полости свободного воздуха.
Кровохарканье при закрытых травмах груди указывает на повреждение сосудов легкого. Вместе с тем отсутствие этого симптома пе исключает повреждения легкого. Среди наших больных с доказанными повреждениями легкого кровохарканье отмечалось только у 31,1%.
Кровохарканье может появиться не сразу. Это зависит не только от характера повреждения ткани легкого, но и в значительной степени от общего состояния. Тяжелобольные в первые часы после травмы не в состоянии откашливать мокроту. Откашливание крови наблюдалось непосредственно после травмы у 48,3% больных, в течение первых 24 ч —у 33,8%, после 24 ч — у 13,6% и позже 48 ч — у 4,3% больных.
Длительность кровохарканья также различна и обусловлена, очевидно, степенью разрушения легкого и общим состоянием больного. Непосредственно после травмы однократное кровохарканье было у 33%, длительностью до суток—у 39,1 %, до 3 сут—у 15,0 %, до 6 сут — у 9,7%, более 6 сут — у 2,6% пострадавших.
По данным литературы, частота кровохарканья колеблется в очень больших пределах — от 3,7 до 50%.
Гемоторакс наблюдался у 25,9% наших больных с повреждением легкого. Он возникал чаще при травмах с повреждением костей (30,2%), чем при травмах без повреждения костей (12,4%). Малый гемоторакс был у 56,7%, средний — у 32,7% и большой —у 10,6% пострадавших. При небольших разрывах периферических отделов легкого обычно возникает незначительное кровотечение, которое через короткое время останавливается самостоятельно.
Прогрессивно нарастающий гемоторакс, как правило, обусловлен разрывом межреберных артерий, передней грудной артерии или крупных сосудов средостения. При этом следует принять во внимание, что процентные показатели исчисляют на всех поступивших с травмами груди, причем у большинства травма не сопровождается повреждением легкого. Это значительно уменьшает частоту симптома.
Дифференциальная диагностика экстраплевральной гематомы и гемоторакса при физическом обследовании в ряде случаев затруднена одинаковой симптоматикой: притупление перкуторного звука, ослабление дыхательных шумов и голосового дрожания над участком поражения.
Гемоторакс был распознан физическими методами исследования только у 36,2% больных с внутриплевралышм кровотечением; у остальных диагноз был поставлен рентгенологически.
Обследование физическими методами часто при травме груди весьма затруднительно, а иногда даже невозможно из-за болезненности грудной стенки, наличия подкожной эмфиземы, кровотечений и т. д. Кроме того, этих данных порой недостаточно для точного распознавания возникших поражений, поэтому решающее значение в диагностике травматических повреждений легких, особенно контузионных, имеет рентгенологическое исследование.
В условиях оказания неотложной помощи правильно выбранная методика исследования является залогом успеха. Недостаточное использование возможностей многоосевой рентгенографии служит причиной диагностических ошибок [Зедгенидзе Г. А., Линдепбратен Л. Д., 1957]. Основным субстратом рентгенологических симптомов закрытых повреждений легких являются уплотнения легочной ткани, возникшие в результате кровоизлияний и ателектазов, поля эмфиземы, дефекты легочной ткани вследствие разрывов и образования полостей и, наконец, явления, связанные с проникновением воздуха в плевральные пространства, клетчатку средостения, межмышечпые промежутки и подкожную клетчатку, а также скопление крови в полости плевры и экстраплеврально.
Наш опыт и данные литературы показывают, что экстренное рентгенологическое исследование необходимо проводить во всех случаях и начинать надо с обзорной рентгенограммы грудной клетки (обязательно в двух проекциях) лучами повышенной жесткости. При этом получаются богатые деталями рентгенограммы, а четкое изображение структуры средостения позволяет распознать поражения его органов. Положение больного во время производства снимков определяется его состоянием, и исследование выполняется в латеропозиции, на спине или в вертикальном положении больного. Рентгенограммы, сделанные в латеропозиции, значительно дополняют и уточняют характер повреждений.
Большое значение имеет динамическое рентгенологическое наблюдение за больным в последующие 1—3 дня после травмы, которое в случаях, требующих уточнения характера процесса, целесообразно дополнить томографией и радиоизотопными методами диагностики. Повреждение легкого было установлено при первом обследовании у 73,1%, при повторном — у 26,9% наших больных. Важность динамического контроля объясняется угрозой продолжающегося кровотечения, позднего появления пневмоторакса, ателектазов. Кроме того, разрывы диафрагмы, непрерывное кровотечение в плевральную полость лучше выявляются в первые 2—3 дня после травмы.
При тяжелых травмах груди, особенно со сдавлением грудной клетки, возникают ушибы легкого. Распознавание контузионных поражений легкого более сложно, чем разрывов. На рентгенограммах в таких случаях в ближайшие 24 ч видны одиночные малоинтенсивные или многочисленные сливающиеся фокусы, затемнения без четких границ. В последующие дни иногда развиваются ателектазы долек, сегментов и даже долей. Особенностью ушиба легкого является полное исчезновение его рентгенологических проявлений в течение 7—10 дней, что дает основание считать неправомочным обозначать ушиб как «травматическая пневмония», «контузионная пневмония».
Аускультативно и перкуторно участки контузии легкого иногда невозможно уловить из-за их небольшого объема. После стихания острых посттравматических явлений наблюдаются субфебрильная температура, одышка, иногда боли при дыхании, кровохарканье. Характерным для рентгенологической картины контузии легких с диффузным пропитыванием легочной ткани кровью является наличие облачных, слабо ограниченных, неопределенной формы пятнистых затемнений легочной ткани (чаще наблюдаемых в периферических отделах легкого, обычно против мест переломов ребер), а также ленточных перибронхиальных затемнений либо множественных очагов затемнений по всему легкому. А. А. Даниелян и С. М. Гусман (1953) описывают солитарные гематомы легких после контузии в виде интенсивных затемнений округлой или овальной формы.
При внутритканевых разрывах легкого у 8 больных в процессе рентгенологического исследования обнаружены кистозные полости, содержащие воздух, у некоторых с наличием уровня жидкости. Подобные травматические полости (рис. 19, а) в легких были описаны как «пневмоцеле», «травматическая киста легкого», «травматическая каверна», «воздушная киста» [Поляков А. Л. и др., 1952]. Как правило, эти кисты в течение нескольких недель облитерируются.
При обширных кровоизлияниях рентгенологические затемнения легочных полей могут быть массивными и довольно однородными. Чаще всего при этом отмечаются облачные, нежные, пятнистые затемнения легочных полей, напоминающие комки ваты. Форма затемнений неправильная, ограничение очагов от остальной легочной ткани обычно выражено слабо (рис. 19, б).

Рис. 19. Ушиб легкого с внутрилегочпыми разрывами. а — группа альвеол с разрывами межальвеолпрных перегородок и образованием больших причудливых полостей, заполненных воздухом (травматическая эмфизема); б — кровоизлияние в верхней доле и пневмоторакс.
В 63,7% случаев закрытых травм грудной клетки с переломом ребер при удачно выбранной проекции исследования видна более или менее широкая полоса пристеночного затемнения, обусловленная экстраплевральной гематомой.
Распознавание ателектазов и коллапса легкого, возникающих непосредственно после травм, представляет определенные трудности. Вместе с тем раннее выявление их весьма существенно для профилактики дальнейших осложнений.
Ателектаз был установлен у 59 наших больных с травмой органов груди (3%), из них у 12 он возник на неповрежденной стороне груди.
Клиническая картина посттравматических ателектазов весьма характерна и позволяет различать две стадии: первая обусловлена ретракцией легкого и ее влиянием на кровоснабжение и дыхание, вторая связана с инфекцией в ателектазированном участке.
Уменьшение объема спавшегося легкого изредка удается определить при осмотре: сглаженность и неподвижность соответствующей стороны груди, уменьшение межреберных промежутков и объема дыхательных движений грудной клетки, легкий цианоз. Можно выявить ослабление дыхательных шумов и появление хрипов над спавшимся участком легкого, укорочение перкуторного звука.
При полном ателектазе выявляются абсолютная тупость с ис-чезп®вением дыхательных шумов и усиление голосового дрожания. Средостение перетянуто в больную сторону, причем сердечный толчок при левостороннем коллапсе может перемещаться вплоть до левой аксиллярной линии. При правостороннем коллапсе сердечный толчок в связи со смещением сердца за грудину, как правило, тоже смещается.
Пострадавшие беспокойны, жалуются на чувство стеснения в груди. Дыхание учащенное, иногда до 40—60 в минуту.
Пульс частый, слабого наполнения. Несмотря на сильные кашлевые толчки, больному удается откашлять только немного густого секрета. При рентгенологическом исследовании выявляется клиновидное затемнение пораженного участка легкого с вогнутой нижней границей. Более широкая часть затемнения обращена к грудной стенке. В ряде случаев обнаруживаются облачные затемнения неопределенной формы или сплошное равномерное затемнение пораженной доли или даже всего легкого, выявляется симптом Гольцкнехта—Якобсона.
Травма легкого всегда ведет к микроателектазам, кровоизлияниям в паренхиму легкого, к которым в ближайшие 24—36 ч присоединяются нарастающий отек интерстициальной ткани, накопление жидкости в альвеолах, раскрываются многочисленные артериовенозные шунты в легочной паренхиме, что приводит к гипоксемии. Причиной ателектаза, возникающего при закрытой травме груди, следует считать гиповентиляцию, обусловленную обтурацией бронхов.
Ушиб легкого встречается в 50—90% случаев закрытой травмы груди, хотя распознается гораздо реже [Кгетег К. et al., 1978; Jokotani К., 1978]. Боль в груди, преходящая одышка могут быть и при повреждении только грудной стенки, а кровохарканье возникает далеко не всегда.
Следует учитывать, что ушиб легкого рентгенологически проявляется не ранее чем через 24 ч после травмы [Ginsberg R. J., Kostin R. F., 1977; Smyth В. Т., 1979]. У части пострадавших ушиб легкого сочетался с локализованным разрывом паренхимы без нарушения целости висцеральной плевры. Если при этом имелась связь кровоточащего участка с крупным бронхом, то возникала картина пневмоцеле. Если такого дренажа не было, то образовывалась гематома, которая рентгенологически проявлялась в виде округлого, гомогенного затемнения с довольно четкими границами. Чаще гематома была одиночной, реже — множественной. Рентгенологические признаки ее обычно наблюдаются в течение 10 дней и больше. Затем может наступить полное рассасывание.
Значительные трудности в интерпретации рентгенологической картины изменений в легких возникают у пострадавших с тяжелой сочетанной травмой. У них отмечаются цианоз, выраженная одышка, напряженный пульс. В легких выслушивается множество разнокалиберных влажных хрипов. Откашливается жидкая бесцветная мокрота. На рентгенограммах выявляется двустороннее понижение прозрачности легочной ткани за счет крупных, сливных, облаковидных теней малой и средней интенсивности. Чаще всего они локализуются в прикорневых и базальных отделах легких. Такое состояние обозначается как синдром «влажного» легкого. Развитие этого синдрома наблюдалось у 2,3% наших больных с закрытой травмой груди.
При «влажном» легком аускультативно отмечается обильное количество рассеянных средне- и мелкопузырчатых хрипов с обеих сторон, главным образом в нижнезадних отделах. В отличие от отека при «влажном» легком мокрота всегда серозно-слизистая, водянистая, жидкая, так как преобладает транссудация [Кузьмичев А. П. и соавт., 1978]. При травматическом бронхите или пневмонии мокрота обычно слизисто-гнойная, жидкая; комок мокроты оформлен.
При ухудшении состояния больного и развитии массивного ателектаза, пневмонии, отека легких возникает двигательное беспокойство, затем потеря сознания и на 3—6-е сутки наступает смерть.
Отек легких после закрытой травмы груди является грозным осложнением и развивается, как правило, незадолго до смерти.
Травматическая пневмония при закрытой травме груди возникла у 5,8% наблюдавшихся нами пострадавших. Типичная клиническая картина травматической пневмонии развивается по типу бронхопневмонии или легочного ателектаза.
Обычно заболевание начинается примерно 24—48 ч после травмы.
Гемодинамические нарушения в малом круге кровообращения при травме груди пропорциональны тяжести повреждений легких и его сосудов. Сканограмма позволяет изучить состояние малого круга кровообращения, уточнить локализацию и протяженность повреждения в легком, контролировать динамику регионарного кровотока в пораженном легком, что имеет большое значение для уточнения характера травмы (разрыв, ушиб легкого). В связи с простотой, безболезненностью и безопасностью метода возможно его применение даже у тяжелобольных.
Е.А. Вагнер
Опубликовал Константин Моканов
Источник
Ушиб лёгкого – это повреждение лёгочной ткани с сохранением целостности висцеральной плевры, возникающее в результате тупой травмы или сдавления грудной клетки. Сопровождается болями в груди, одышкой, в ряде случаев – кровохарканьем. Диагноз устанавливается на основании данных анамнеза, осмотра, результатов рентгенологического исследования и компьютерной томографии грудной полости, бронхоскопии. Лечение травмы легкого проводится консервативно, с применением анальгетиков, антибиотиков, кортикостероидов, физиотерапии, ЛФК. При необходимости осуществляется респираторная поддержка.
Общие сведения
Ушиб (контузия, сотрясение) лёгкого относится к закрытым травматическим повреждениям грудной клетки. Чаще всего встречается у пострадавших в дорожно–транспортных происшествиях. По данным медицинской статистики, ушиб легкого наблюдается у 30-55% пациентов с торакальными травмами. Нередко сочетается с переломами рёбер, иногда − с разрывом лёгкого. При обширных повреждениях и размозжениях лёгочной паренхимы в 50-60% случаев развивается жизнеугрожающее состояние – острый респираторный дистресс–синдром. У 10-40% травматологических больных контузия лёгочной ткани заканчивается летально.
Ушиб легкого
Причины ушиба лёгкого
Травматическое повреждение лёгких происходит в результате механического воздействия на грудную клетку. К контузии приводит сильный удар тупым предметом или взрывной волной в область груди. Ушиб возникает как на стороне воздействия, так и в противоположном лёгком (из-за противоудара). Наиболее часто причиной такого рода травм являются автокатастрофы. Подавляющее большинство пострадавших составляют водители, ударившиеся грудью о рулевую колонку. Выраженное сотрясение лёгких, вплоть до размозжения тканей, возникает в результате падения с высоты на спину или живот, а также при сдавлении грудной клетки тяжёлыми предметами.
Патогенез
Сильный удар в грудную клетку травмирует её костный каркас. Внутренняя поверхность прогнувшихся рёбер повреждает лёгкое, вызывая его ушиб. Травмируется сосудистая сеть, лёгочная паренхима пропитываются кровью. Тяжёлая травма нередко сопровождается отрывом бронхов. Из-за рефлекторного смыкания голосовой щели нарастает внутригрудное давление, ведущее к разрыву межальвеолярных перегородок. В результате этого образуются кисты, заполненные воздухом (пневмоцеле) и кровью (гематоцеле). От противоудара возникают аналогичные повреждения с другой стороны. Происходит смещение органов грудной полости и ушиб лёгких о контрлатеральную половину грудной клетки, позвоночник. Пропитанная кровью лёгочная ткань частично теряет эластичность, что приводит к нарушению газообмена и кислородному голоданию.
Классификация
Характер травматического повреждения ткани лёгких зависит от размеров поверхности воздействующего предмета и силы удара. Исходя из площади травматической инфильтрации паренхимы, ушиб лёгких бывает ограниченным и обширным. Распространённость и локализация зоны ушиба имеет клиническое и прогностическое значение. Массивная контузия лёгочной паренхимы нередко приводит к смерти пострадавшего на месте происшествия. По тяжести течения выделяют три степени патологического процесса:
- Лёгкая степень. Ограниченный ушиб локализуется поверхностно, в периферических участках лёгкого. Занимает 1-2 лёгочных сегмента. Дыхательная недостаточность отсутствует.
- Средняя степень. Зона ушиба распространяется на несколько сегментов. Возможны отдельные фокусы размозжения паренхимы, повреждения сосудов среднего калибра. Присутствует умеренная дыхательная недостаточность. Насыщение крови кислородом 90–95%.
- Тяжёлая степень. Наблюдается обширное поражение альвеолярной ткани с размозжением, повреждением прикорневых структур, магистральных сосудов. Развивается острая дыхательная недостаточность, содержание кислорода в периферической крови резко снижается.
Симптомы ушиба лёгкого
Клинические проявления при незначительной контузии лёгких могут отсутствовать. Пациенты часто не придают значения болевому синдрому при ограниченном поверхностном повреждении лёгкого, принимая его за признак ушиба грудной стенки или перелома ребра. Боль локализуется на стороне поражения, усиливается при глубоком вдохе, нажатии на грудную стенку, наклонах и движениях туловища. Интенсивность болевого синдрома зависит от площади и глубины ушиба. Выраженная двусторонняя торакалгия появляется при обширной травматизации лёгочной ткани.
Кровохарканье (кашель с примесью крови в мокроте) свидетельствует о среднетяжёлом или тяжёлом характере травматического процесса. Возникает в течение первых суток после травмы, может быть однократным или повторяющимся в течение 1-7 дней. Отсутствие кровохарканья не исключает контузию лёгких. Другими специфичными симптомами серьёзного повреждения респираторной системы являются признаки «шокового» лёгкого. Пострадавшего беспокоит прогрессивно нарастающая одышка, тахикардия, снижение артериального давления. Кожные покровы пациента бледнеют, появляется цианоз. Косвенными признаками закрытой лёгочной травмы могут служить кровоподтёки в месте удара.
Осложнения
Ограниченный поверхностный ушиб лёгкого обычно протекает без последствий. При отсутствии своевременной медицинской помощи среднетяжёлая лёгочная травма чревата опасными осложнениями. Самым частым из них (25-30% пострадавших) является посттравматическая пневмония, способная самостоятельно привести к гибели больного. Нередко лёгочный ушиб завершается формированием участков пневмофиброза. После травмы иногда остаются заполненные воздухом полости. При субплевральном расположении такие кисты могут стать причиной пневмоторакса. Приблизительно 5% пациентов, получивших ушиб лёгкого, становятся инвалидами из-за развивающейся впоследствии хронической лёгочно-сердечной недостаточности. Без адекватного лечения «шоковое» лёгкое обязательно приводит к летальному исходу.
Диагностика
При подозрении на ушиб лёгкого пациента обязательно осматривает торакальный хирург или травматолог. Уточняются обстоятельства травмы. При осмотре необходимо обратить внимание на цвет кожных покровов, наличие гематом, ссадин в области груди и спины, позу пострадавшего. Из-за болевого синдрома при одностороннем ушибе пациент щадит травмированную половину грудной клетки, поддерживает её рукой. Дыхательная недостаточность вынуждает больного занимать положение сидя с опущенными вниз ногами (ортопноэ). Для уточнения диагноза требуется проведение:
- Физикального исследования. Пальпаторно определяется усиление боли при надавливании на грудь или спину в проекции ушиба. Нередко удаётся прощупать места переломов рёбер. При аускультации выслушиваются влажные мелко- и среднепузырчатые хрипы в повреждённом лёгком.
- Лабораторных анализов. Клинический анализ крови малоинформативен сразу после травмы. Выполняется для исключения сопутствующего внутреннего кровотечения. На лёгочное повреждение может указывать наличие эритроцитов в анализе мокроты. Исследование газового состава крови позволяет уточнить степень гипоксемии. Для быстрого определения насыщения крови кислородом используется пульсоксиметрия.
- Лучевых методик. Участки инфильтрации лёгочной ткани, соответствующие зоне ушиба, определяются на рентгенограмме через 24-48 часов от момента травмы. Рентгенография легких позволяет выявить пневмо- и гемоторакс, повреждение костного каркаса. При тяжёлой травме органов дыхания предпочтительнее выполнить компьютерную томографию. Она помогает определить наличие пневмоцеле, ателектазов, отдифференцировать ушиб от разрыва лёгкого.
- Эндоскопии бронхов. Бронхоскопия является вспомогательным методом. Назначается по показаниям. При наличии кровохарканья помогает выявить источник кровотечения. Отёк и гиперемия слизистых оболочек бронхов являются косвенными признаками ушиба респираторных органов. Одновременно выполняется лечебная санация бронхов.

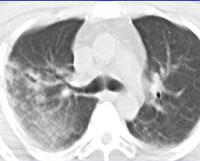
КТ ОГК. Контузионный очаг в нижней доле правого легкого (красная стрелка) у пациента с торакальной травмой: перелом ребра справа (синяя стрелка), пневмоторакс справа (зеленая стрелка).
Лечение ушиба лёгкого
При отсутствии жалоб пациент с подозрением на ушиб ткани лёгкого госпитализируется в отделение хирургии или травматологии на 1-2 суток под наблюдение. Пострадавшему с диагностированным травматическим повреждением дыхательной системы рекомендуется полный покой. Обычно назначается консервативное лечение. Основные принципы медикаментозной терапии:
- Адекватное обезболивание. Применяются нестероидные противовоспалительные препараты. При выраженном болевом синдроме, сопутствующих переломах рёбер, позвоночника выполняются лечебные субплевральные блокады межрёберных нервов. При неосложнённом небольшом лёгочном ушибе для выздоровления достаточно ограничить физическую активность пациента и назначить анальгетики.
- Купирование острой дыхательной недостаточности. Назначается оксигенотерапия через носовой катетер. Для улучшения функции газообмена используются кортикостероидные гормоны. Для стабилизации гемодинамики применяется инфузионно-трансфузионная терапия. При нарастании дыхательных расстройств пострадавший переводится на искусственную вентиляцию лёгких.
- Профилактика пневмонии. Нарушение дренажной функции респираторного тракта является показанием для санации дыхательных путей. При появлении первых клинических и рентгенологических признаков пневмонии назначаются антибиотики широкого спектра действия, обычно цефалоспоринового ряда.
Показанием для хирургического вмешательства являются отрывы крупных бронхов, повреждения магистральных сосудов. В восстановительном периоде широко используются физиотерапевтические процедуры (магнитолазерная терапия, спелеолечение), массаж, лечебная физкультура, дыхательная гимнастика. Рекомендуются регулярные пешие прогулки, плавание.
Прогноз и профилактика
Ограниченный ушиб паренхимы лёгкого разрешается полностью и без каких-либо последствий в течение двух недель. Прогноз при повреждениях средней степени тяжести в основном благоприятный. Однако отсутствие эффективного лечения, пожилой возраст и сопутствующая патология нередко провоцируют развитие тяжёлых последствий. Причиной смерти становятся обширные глубокие ушибы с разрывами и размозжением лёгочной паренхимы. Соблюдение мер личной безопасности, правил охраны труда помогают избежать травм. Своевременное обращение в лечебное учреждение и выполнение рекомендаций медицинского персонала являются профилактикой осложнений.
Источник