Латеральные и медиальные переломы шейки бедра
ТЕМА
№ 7: ПОВРЕЖДЕНИЯ
БЕДРА.
Содержание
занятия
Переломы бедренной
кости составляют от
1 до
10,6% по
отношению ко всем переломам костей
скелета (Краснов А.Ф., 1995).
Различают:
переломы
проксимального отдела бедренной костипереломы диафиза
бедрапереломы дистального
метаэпифиза бедренной кости
ПЕРЕЛОМЫ
ПРОКСИМАЛЬНОГО ОТДЕЛА БЕДРЕННОЙ КОСТИ
Различают: медиальные
и латеральные переломы.
Медиальные
(внутрисуставные)
переломы:
переломы шейки
бедренной кости (субкапитальные,
трансцервикальные, базальные)переломы головки
бедренной кости.
В зависимости от
положения отломков медиальные переломы
могут быть приводящими
(аддукционными
или варусными) или отводящими
(абдукционными
или вальгусными). Первые характеризуются
уменьшением шеечно-диафизарного угла,
который в норме составляет
1270,
вторые – его увеличением.
Медиальные
абдукционные (вальгусные) переломы
шейки бедра часто бывают вколоченными
и превалируют над аддукционными
(варусными). При вальгусном переломе
отломки в той или иной степени внедряются
друг в друга, возникает их взаимное
сцепление. Шеечно-диафизарный угол
увеличивается, головка несколько
ротируется кпереди, реже
– назад и
кнаружи. При вколоченном переломе
больные могут даже самостоятельно
передвигаться с опорой на больную
конечность, испытывая при этом лишь
небольшую боль в тазобедренном или
коленном суставе, а также производить
активные движения в тазобедренном
суставе. При этом отсутствуют симптомы,
характерные для перелома шейки бедра,
что может привести к ошибке в диагностике.
Однако рентгенограмма определяет
характер перелома. При подозрении на
вколоченный перелом рентгенограммы
повторяют через
10-15 дней.
Не диагностирование вколоченного
перелома может привести к его расклиниванию,
и превращению в перелом со смещением
отломков.
Латеральные
(внесуставные)
переломы:
межвертельные
чрезвертельные
изолированные
переломы большого и малого вертелов
Чрезвертельные и
межвертельные переломы бедра встречаются
как в 20-летнем, так и в 70-летнем возрасте.
У молодых они возникают под влиянием
тяжелой травмы, у пожилых
– при
падении с высоты роста. С
увеличением возраста отмечается
экспоненциальный рост числа переломов.
У женщин
эти переломы встречаются чаще ввиду
снижения гормонального фона, в
постменопаузальном периоде скелет
ежегодно теряет до 1% своей органической
и неорганической основы.
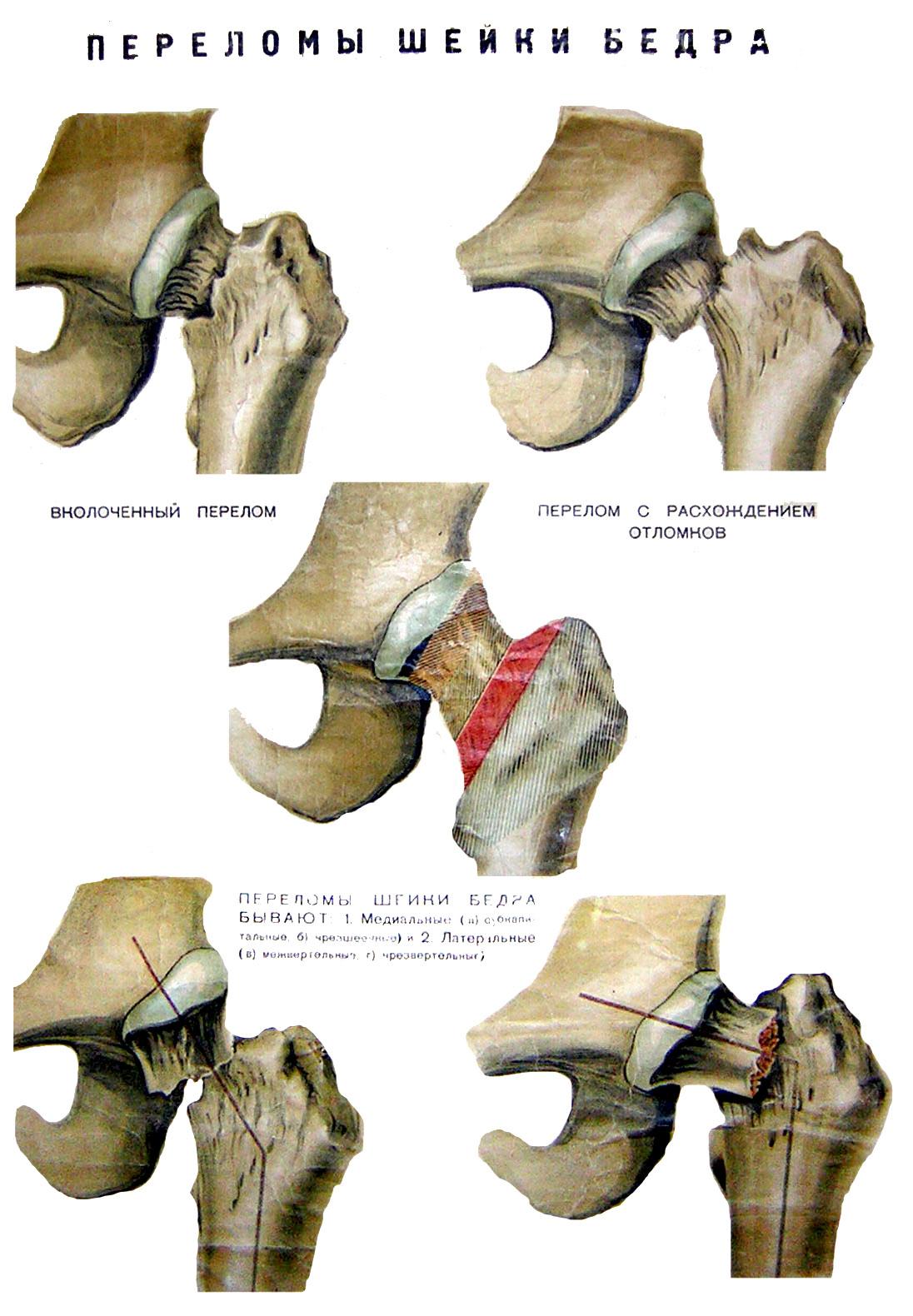
Рис.5 – Виды
переломов шейки бедренной кости
Боль в области
тазобедренного сустава.Положение наружной
ротации конечности.Невозможность
внутренней ротации конечности.Усиление
боли при осевой нагрузке на большой
вертел и по оси конечности.Изменение
относительной длины конечности.Симптом «прилипшей
пятки».Симптом Гирголава
при медиальных переломах.
Лечение.
Первая помощь
больным с шеечным или вертельным
переломами заключается во введении
обезболивающих средств (морфина,
промедола), наложении транспортной
иммобилизации на нижнюю конечность
стандартными шинами (Дитрихса, лестничными,
пневматическими и др.), или путем
обкладывания ее валиками из одежды,
мешочками с песком, чтобы исключить
боковые, качательные движения при
транспортировке.
При поступлении
в стационар
производят блокаду места перелома
20 мл – 2%
раствора новокаина,
под м/а
накладывают скелетное вытяжение за
надмыщелковую область бедра, конечность
укладывают на шину Белера.
При вколоченном
переломе
шейки бедра после анестезии физически
крепким больным следует наложить
укороченную кокситную повязку (на 2-3
месяца), другим больным
– скелетное
вытяжение за бугристость большеберцовой
кости с грузом
3 кг на срок
2 месяца.
Дозированную нагрузку на костылях
разрешают через 3-4 месяца, полную через
5-6 месяцев.
В остальных случаях
при переломах шейки бедренной кости
создаются неблагоприятные условия для
сращения: нет сцепления отломков;
отсутствие надкостницы на головке и
шейке бедра; повреждение сосудов,
питающих головку (артерии круглой
связки, внутрикостные); омывание
синовиальной жидкостью зоны перелома
– всё это замедляет репаративные
процессы костеобразования.
В случаях, когда
больной не может перенести операцию
или гипсовую повязку, с первых дней
применяют функциональный метод лечения
(метод ранней мобилизации) – при
поступлении производят анестезию места
перелома, которую повторяют в процессе
лечения. Иммобилизация конечности
осуществляется деротационным «сапожком».
С первых дней назначают лечебную
гимнастику в положении лежа, затем
сажают, с
3 недели
больного ставят на костыли. Такой метод
лечения находит применение у больных
с хроническими заболеваниями сердца и
легких, т. е. при «неблагоприятном
соматическом фоне». Сращения перелома
при этом не наступает, и больные вынуждены
до конца жизни пользоваться костылями.
При латеральных
переломах
шейки бедра со смещением отломков
больным накладывают скелетное вытяжение
за надмыщелковую область бедра или
бугристость большеберцовой кости и
осуществляют иммобилизацию на шине
Белера в положении отведения ноги под
углом
25°.
Ослабленным больным накладывается
деротационный «сапожок». В пожилом
и старческом возрасте методом выбора
является оперативное лечение, т. к.
зачастую скелетное вытяжение вызывает
застойную пневмонию, развиваются
пролежни и другие осложнения.
В случае удачной
репозиции отломков у физически крепких
больных скелетное вытяжение осуществляют
6-7 недель,
а затем накладывают кокситную гипсовую
повязку на 2,5
месяца. Дальнейшее ведение больных
такое же, как при переломах без смещения.
Оперативные
методы лечения.
Предусматривают
различные виды остеосинтеза или
эндопротезирования. Существует два
основных вида остеосинтеза медиальных
переломов шейки бедра:
закрытый (когда
сустав не вскрывают и место перелома
не обнажают);открытый
(применяемый, когда закрытая репозиция
невозможна – при интерпозиции капсулой,
не устранимом смещении отломков, при
невозможности Rg
контроля в ходе операции).
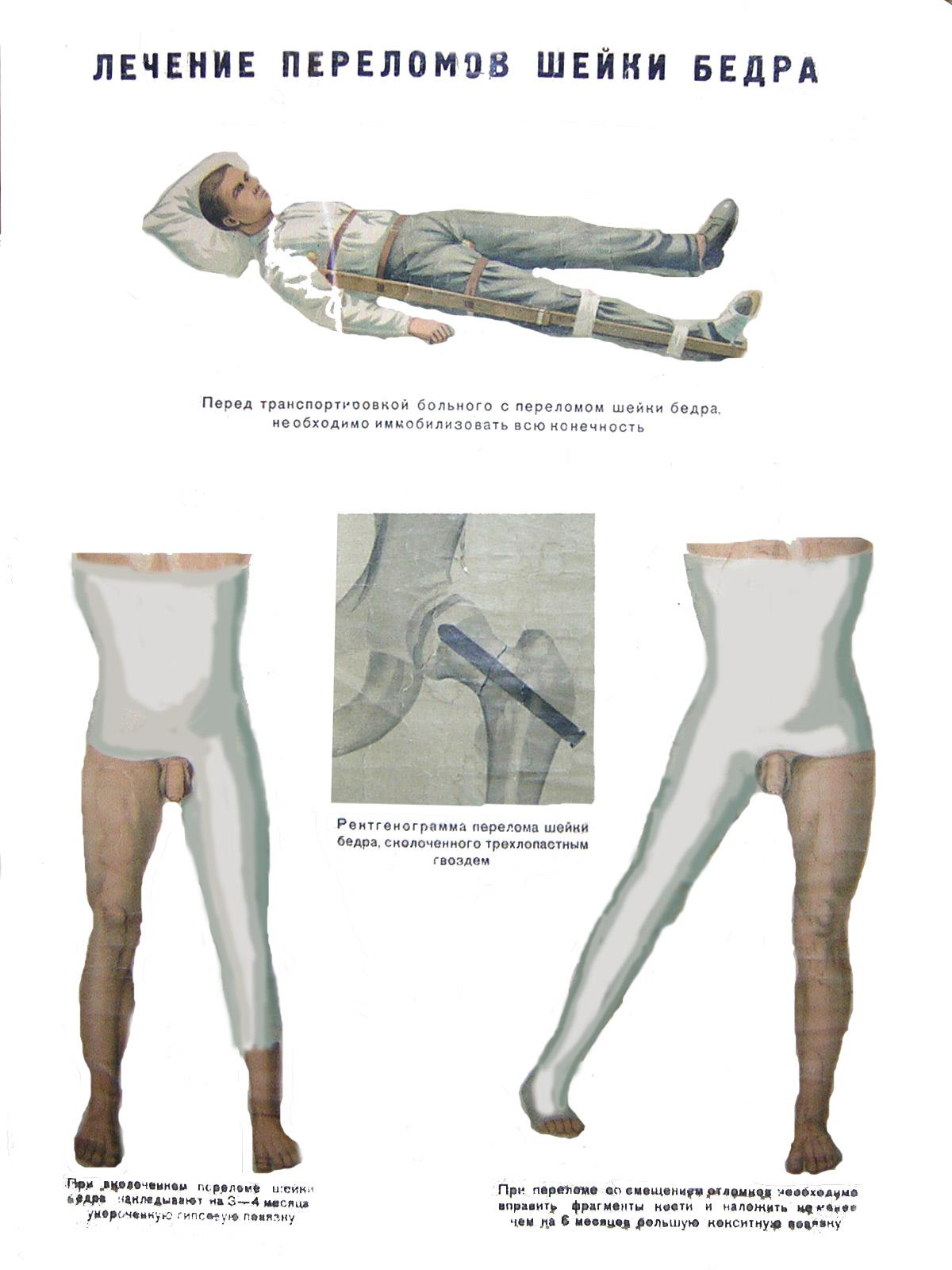
Рис.6. Лечение переломов шейки бедренной
кости.
Для
остеосинтеза используются: трехлопастной
гвоздь Смит-Петерсона или ЦИТО, Н-образный
гвоздь на поперечном сечении, цанговые
фиксаторы, пучок спиц Киршнера и др. В
послеоперационном периоде больные
начинают ходить на костылях с 3-й недели.
Нагрузка на больную ногу не разрешается
до
5-6 месяцев
после операции. Фиксаторы удаляют после
полной консолидации перелома: обычно
не раньше, чем через
6-12 месяцев
после операции.
Субкапитальные
и капитальные
переломы представляют наиболее сложную
группу. Трудности фиксации этого перелома
и резкое нарушение кровоснабжения
головки диктует необходимость длительной
(многомесячной) разгрузки оперированной
конечности. Асептический некроз головки
при этом развивается в
20% случаев
и более. Поэтому у пожилых больных с
субкапитальными и капитальными переломами
головки бедра целесообразнее проводить
не остеосинтез перелома, а эндопротезирование.
Эти операции у больных старше
70 лет
получают все большее распространение.
Преимуществом эндопротезирования
является возможность ранней нагрузки
на оперированную конечность (через
3-4 недели,
в некоторых случаях раньше), что имеет
существенное значение для ослабленных
пациентов пожилого и старческого
возраста.
При несросшихся
переломах и ложных суставах шейки бедра
выполняются: подвертельная остеотомия
по Мак-Маррею с фиксацией пластинами
Троценко-Нуждина или Петуховой-Петрулис,
костная аутопластика, артродезирование,
эндопротезирование тазобедренного
сустава.
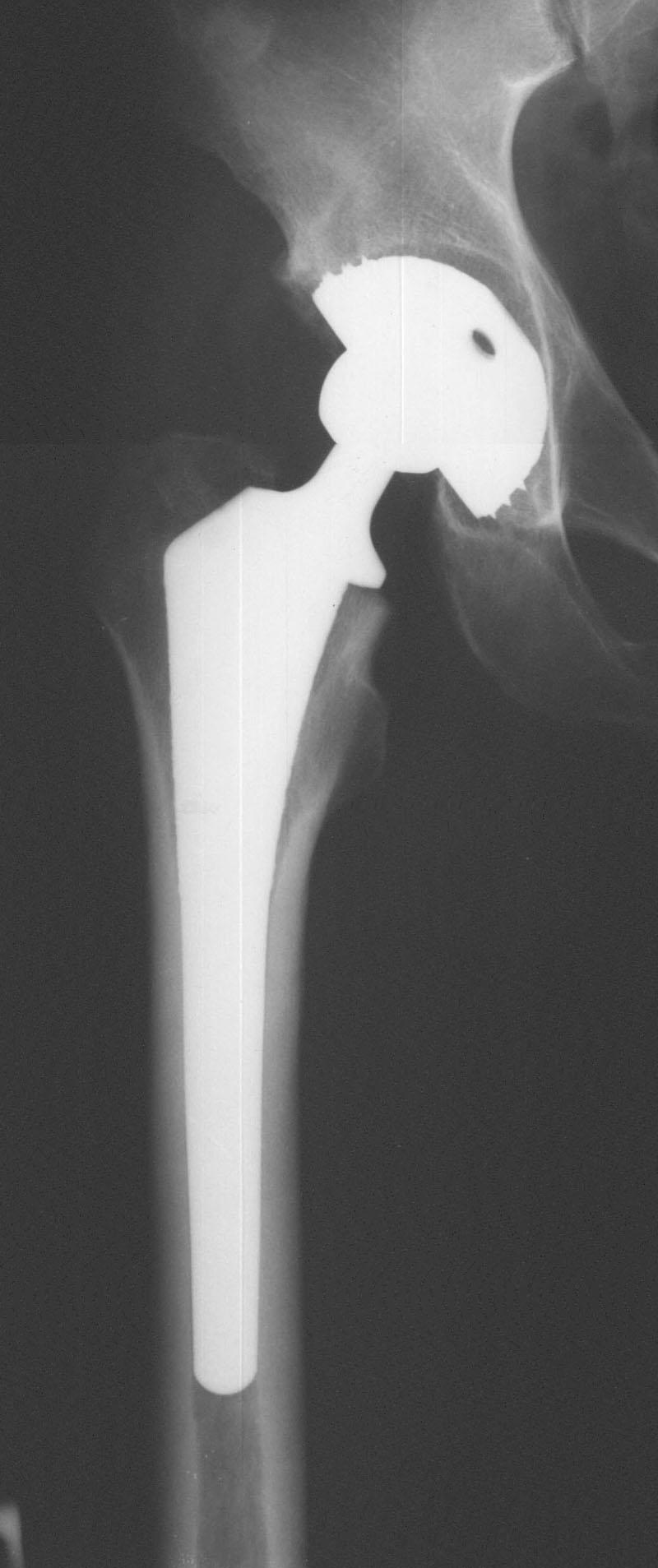
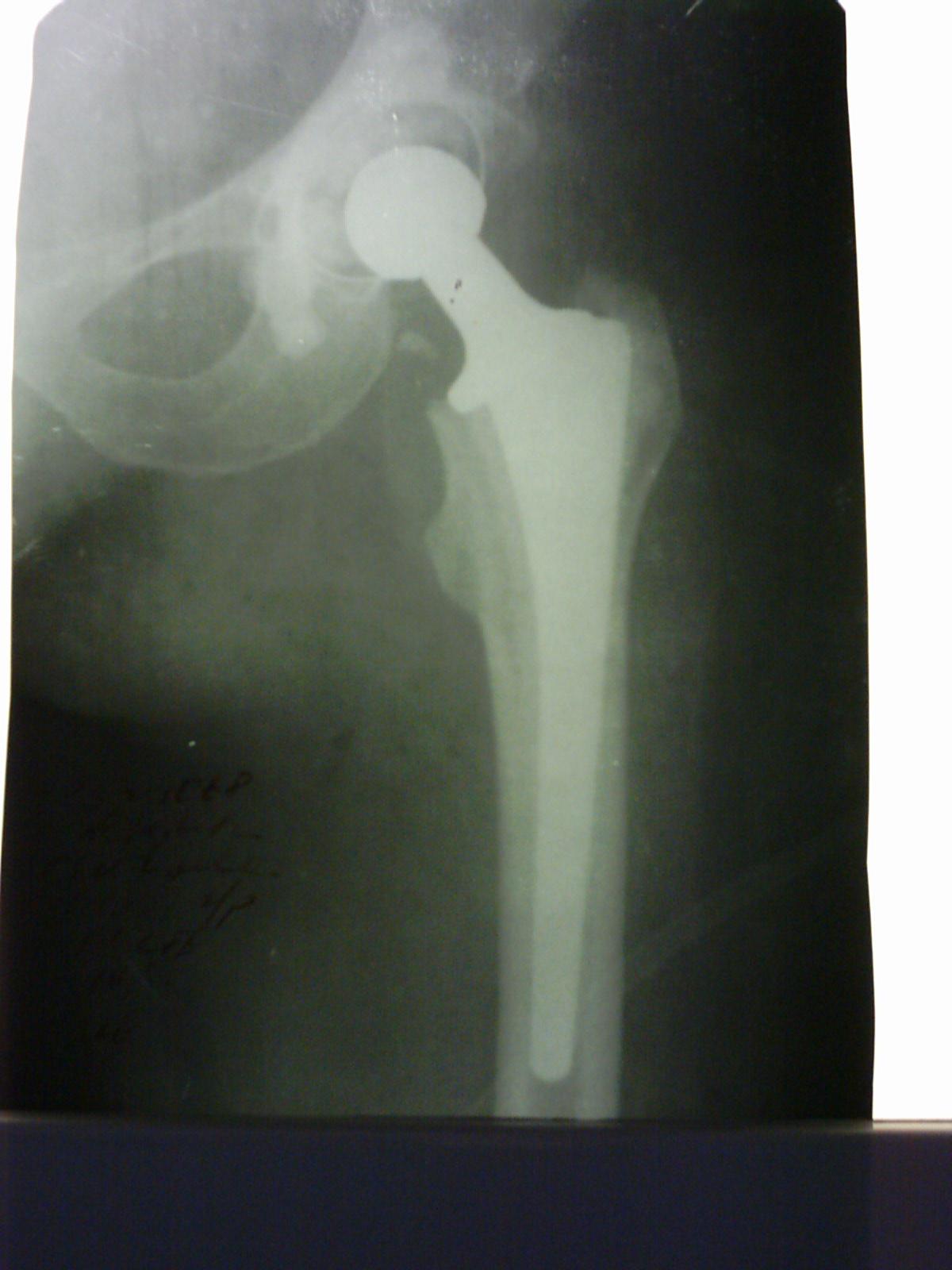
Рис.7 –
Эндопротезирование при переломах шейки
бедренной кости.
Е.А.
Назаров (1986) предложил выполнять
чрезкожный остеосинтез медиальных
переломов шейки бедра у «травматологически
инкурабельных» больных. Эта «операция»
делается без разреза кожи (интервенционная
травматология), под местной внутрисуставной
анестезией с добавлением нейролептаналгезии,
из подвертельной области в шейку и
головку бедра под рентгенконтролем
вводится пучок (7-8) спиц. Спицы откусываются,
их концы загибаются непосредственно у
кожи и погружаются под нее. Места вкола
и погружения спиц заклеивается стерильной
повязкой. На второй день больного
поднимают с постели для ходьбы с помощью
костылей.
ПЕРЕЛОМЫ ДИАФИЗА
БЕДРЕННОЙ КОСТИ
Различают
переломы бедренной кости: подвертельные,
верхней трети, средней трети и нижней
трети. По механизму травмы – прямые и
непрямые. В зависимости от характера
плоскости перелома различают винтообразные,
оскольчатые, косые, поперечные и двойные
переломы.
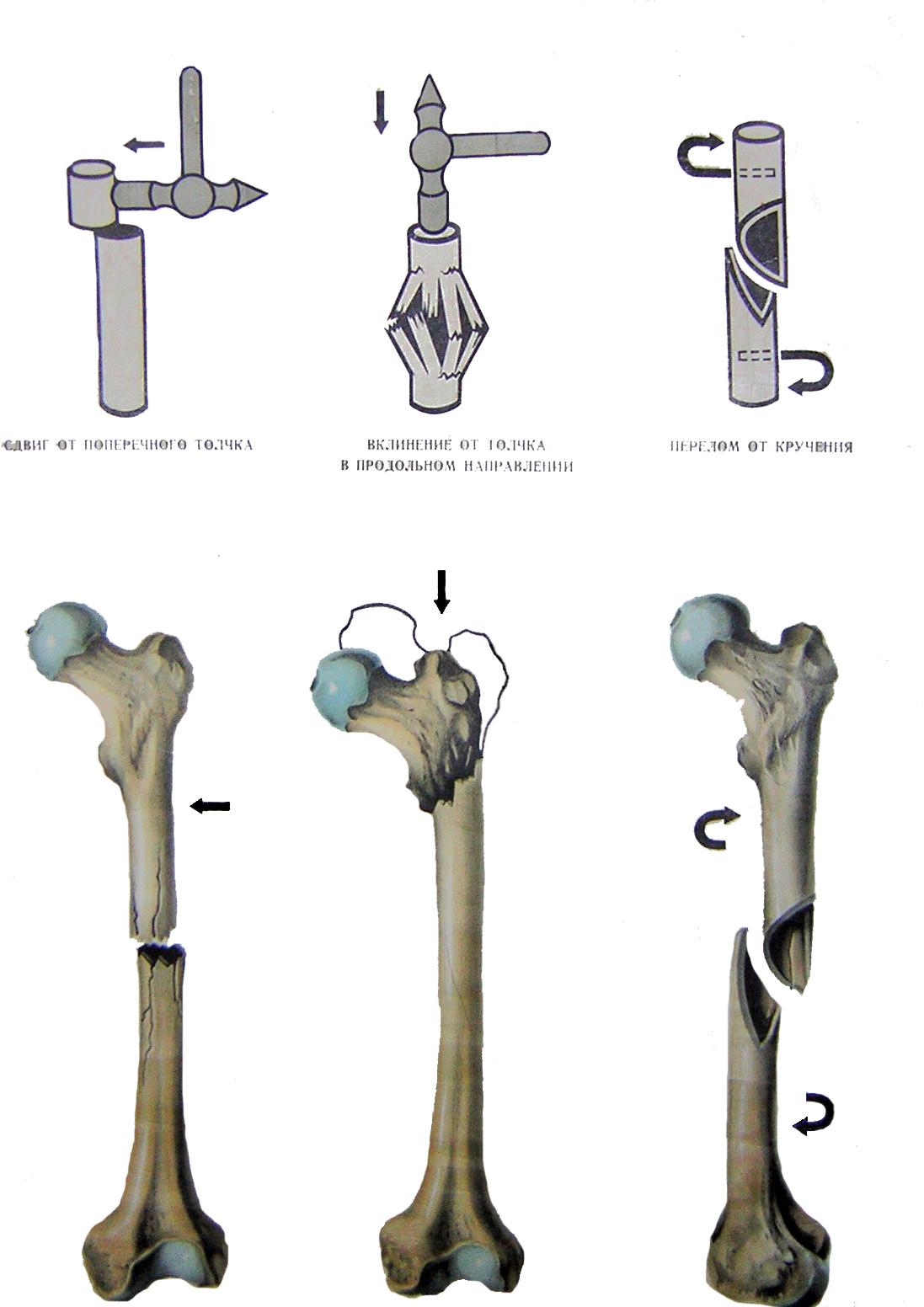
Рис.8
– Виды переломов бедренной кости в
зависимости
от
механизма травмы.
Основные симптомы:
Боль в области
перелома.Деформация.
Патологическая
подвижность отломков.Нога ниже уровня
перелома сильно ротирована кнаружи.Укорочение
абсолютной длины бедра и относительной
длины нижней конечности 4-6 см.
Для перелома бедра
в верхней трети характерно смещение
проксимального отломка вперед и кнаружи,
а дистального
– кнутри
и кзади. При переломе бедра в средней
трети возможны разнообразные варианты
смещения, но наиболее характерно смещение
по длине. Для перелома диафиза в нижней
трети типично смещение дистального
отломка кзади из-за сокращения икроножной
мышцы, проксималъный отломок при этом
смещается кнутри.
При смещении
отломков нога находится в вынужденном
положении наружной ротации
– бедро
отечное,
имеются
деформации и резкая болезненность, при
пальпации прощупываются концы отломков,
наблюдается их крепитация. Рентгенограмма
в двух проекциях позволяет уточнить
характер перелома.
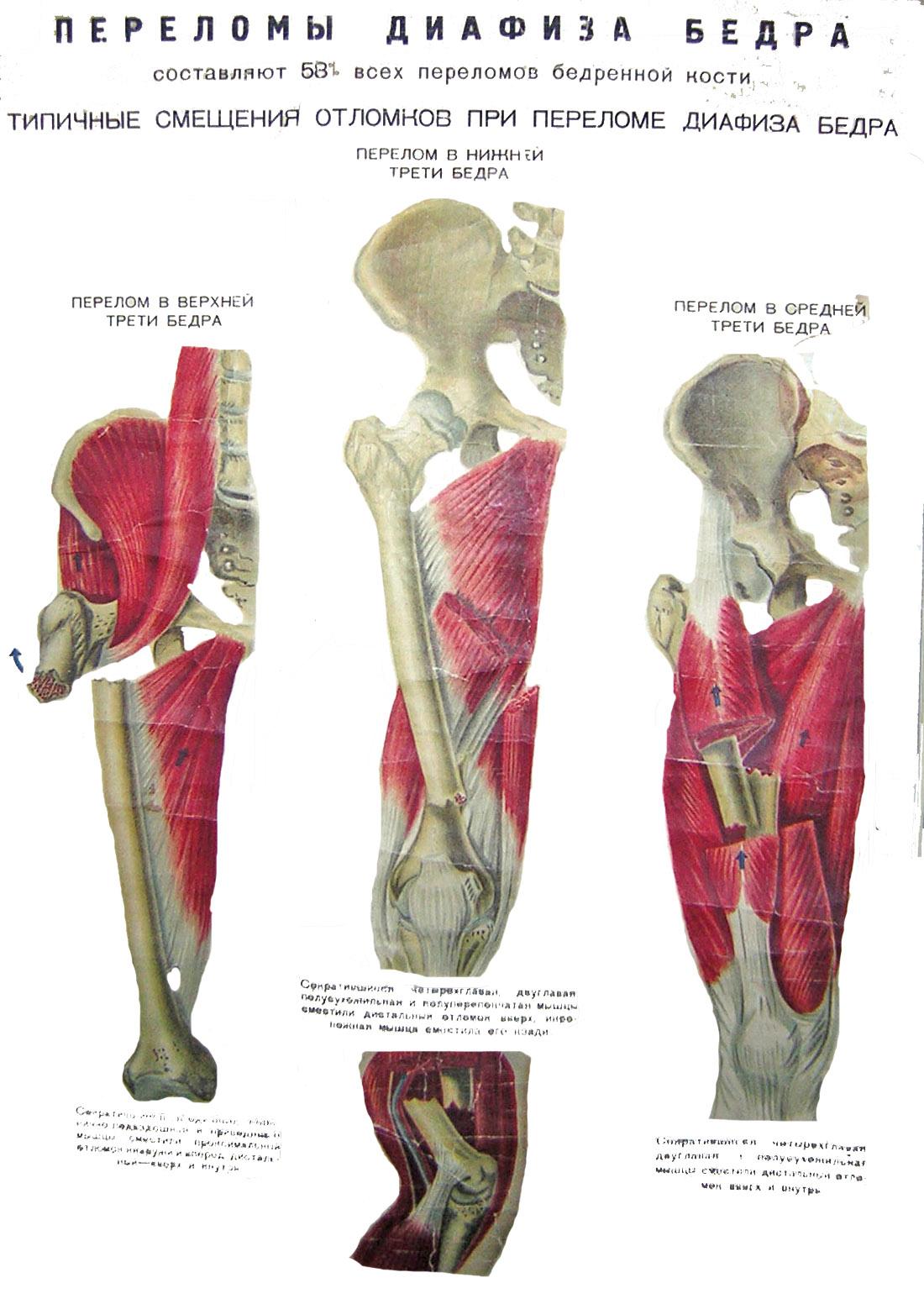
Рис.9. Виды смещения
отломков при переломах
бедренной
кости на разных уровнях.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Переломы шейки бедренной кости составляют 25% общего числа переломов бедренной кости. Большинство этих переломов встречается у лиц пожилого возраста. Чаще всего перелом шейки бедренной кости наступает в результате падения на бок, на область большого вертела.
Различают медиальные и латеральные переломы шейки бедра.
Медиальный перелом шейки бедренной кости. Субкапитальный
К медиальным относятся субкапитальные переломы, при которых поверхность излома проходит у основания головки, и чрезшеечные; к латеральным — переломы основания шейки бедра и чрезвертельные. Последние нередко бывают оскольчатыми и сопровождаются отломками большого и малого вертела.
Симптом перелома шейки бедренной кости
Диагноз перелома шейки бедра устанавливается на основании анамнеза и клинических данных: локализованная болезненность; при наличии смещения отломков по длине укорочение конечности; нарушение функции: больной может согнуть ногу, но не в состоянии оторвать пятки от горизонтальной плоскости (симптом «прилипшей пятки»). Подтверждает диагноз рентгенография в двух проекциях.
Своеобразие кровоснабжения шейки бедра, а также ее биомеханические особенности обусловливают замедленные темпы сращения переломов в этой области. Особенно это относится к медиальным переломам, при которых иногда необходимо 6—12 месяцев фиксации.
Кровоснабжение шейки и головки бедра происходит в основном за счет концевых сосудов, которые проникают в шейку в области прикрепления к ней суставной сумки. При медиальном переломе шейки кровеносные сосуды, питающие центральный отломок, разрываются, что приводит к нарушению трофики места перелома, особенно центрального отломка, и как следствие — к замедленному и недостаточному мозолеобразованию.
Сказывается на сращении отломков также вертикальное расположение плоскости излома шейки бедра, при котором на отломки действуют силы, направленные не по оси шейки, а перпендикулярно к ней, на срез.
Лечение переломов шейки бедренной кости
Предложены консервативные и оперативные методы лечения переломов шейки бедра. К консервативным методам относится одномоментное вправление отломков по Уитмену (после предварительного обезболивания) и фиксация конечности при помощи круговой гипсовой повязки в положении внутренней ротации и отведения бедра. При этом гипсовую повязку накладывают от реберной дуги на всю поврежденную конечность (оставляя свободными пальцы стопы), а также на здоровую ногу до коленного сустава. Укрепляют гипсовую повязку при помощи деревянной распорки.
При наличии противопоказаний к наложению гипсовой повязки применяют скелетное вытяжение также в положении по Уитмену.
Длительные сроки лечения при применении консервативных методов и часто встречающиеся несращения отломков (ложные суставы) обусловили расширение показаний к оперативному лечению медиальных переломов шейки бедра.
В настоящее время медиальные переломы шейки бедра, кроме сколоченных, лечат методом внесуставного внутрикостного остеосинтеза при помощи трехгранного или трехлопастного гвоздя из высококачественной нержавеющей стали, который вбивают через небольшой разрез мягких тканей в вертельной области.
Предложено более 100 специальных аппаратов-направителей для правильного введения трехгранного гвоздя, которое нередко представляет известные трудности. Трехлопастный гвоздь необходимо ввести в оба отломка так, чтобы конец его не вышел из кости, а занял центральное положение в головке бедра. Разрез делают по наружной поверхности бедра, в подвертельнои области. С помощью аппарата-направителя или же специальных расчетов определяют направление введения гвоздя. Предварительно обязательно добиваются точного сопоставления отломков скелетным вытяжением или же низводят бедро на операционном столе. Контроль за стоянием отломков и проведением стержня осуществляется при помощи рентгеновских снимков в операционной.
Во время операции, кроме правильного положения стержня, необходимо добиваться сколоченности отломков для лучшей их консолидации. После остеосинтеза необходим рентгенологический контроль (в двух проекциях).
Оперативное лечение позволяет рано поднимать больных и рано начинать функциональную нагрузку конечности, что предупреждает развитие осложнений со стороны внутренних органов, особенно у больных пожилого возраста, значительно уменьшает смертность, сокращает срок лечения. В настоящее время оперативный метод лечения переломов шейки бедра является основным. Следует, однако, подчеркнуть, что оперативное лечение должно осуществляться лишь в тех лечебных учреждениях, где хирурги хорошо владеют методикой операции и имеется необходимый инструментарий и оснащение (трехлопастные гвозди, проводники, рентгеноаппаратура и др.). Металлический гвоздь удаляют только после полного сращения отломков, определяемого клинически и рентгенологически. Гвоздь можно и не удалять.
Перелом шейки бедренной кости со смещением отломков
Наиболее распространенным и достаточно эффективным методом лечения латеральных (межвертельных и чрезвертельных) переломов шейки бедра является метод скелетного вытяжения. Скелетной тягой за дистальный конец бедра, осуществляемой грузом до 5—7 кг, при отведенной конечности добиваются вправления отломков (устраняется смещение по длине, а также типичное угловое смещение—coxa vara). Через 6—7 недель скелетное вытяжение заменяется клеевым еще на 2—3 недели. Ходьба на костылях разрешается через 2.5 месяца, трудоспособность восстанавливается через 4—6 месяцев.
Латеральный перелом шейки бедренной кости
В последние годы для лечения латеральных переломов шейки бедра, которые, как и медиальные, встречаются преимущественно в преклонном возрасте и опасны для жизни в связи с осложнениями пневмонией, гемоциркуляторными расстройствами и др., применяется оперативный метод лечения. Отломки после вправления фиксируются трехлопастным гвоздем с дополнительной пластинкой на диафиз, что позволяет предупредить вторичное варусное искривление шейно-диафизарной области бедра.
Вся информация размещенная на сайте носит ознакомительный характер и не являются руководством к действию. Перед применением любых лекарств и методов лечения необходимо обязательно проконсультироваться с врачом. Администрация ресурса eripio.ru не несет ответственность за использование материалов размещенных на сайте.
Источник
12Анатомические особенности
Шейка и головка бедра: 1 – trochanter major;
2 – fovea capitis; 3 – caput femoris;
4 – collum femoris; 5lineaintertrochanterica;
6 – trochanter minor
Тазобедренный сустав самый крупный синовиальный сустав человека. Объем полости суставасоставляет 12–15 см3. По краю вертлужной впадины располагается лимбус высотой 5–6 мм, увеличивающий её глубину.
Анатомические оси шейки и диафиза бедра образуют шеечно-диафизарный угол, равный в среднем 127°. Шейка бедренной кости не имеет надкостницы. В некоторой степени ее замещает синовиальная оболочка суставной капсулы, расположенная по поверхности кортикального слоя шейки и распространяющаяся до края головки бедренной кости. Под ней располагаются сосуды, питающие шейку и головку.
Важными анатомическими образованиями являются большой и малый вертела. Они имеют большое значение в биомеханике тазобедренного сустава, а также в механогенезе переломов, так как к ним крепиться большая группа мышц.
Положение шейки и головки бедра при нормальном шеечно-диафизарном угле (АБ); при coxa vara (АВ); при coxavalga (АГ)
Нижний край малого вертела является границей, отделяющей проксимальный отдел бедра от диафиза.
В губчатой ткани шейки бедра костные трабекулы расположены в виде арок, которые пересекаются между собой под прямым углом. Благодаря наличию такой структуры обеспечивается оптимальная прочность и эластичность кости.
Из костных перекладин образуются три основные армирующие арочные системы, которые укрепляют шейку бедра. Первая из них является наиболее мощной, начинается от компактного отдела нижне-внутренней части шейки (дуга Адамса) и направляется к верхнему полюсу головки. Вторая начинается от основания большого вертела и идет к нижнему отрезку головки бедра. Третья система начинается от малого вертела и идет к большому вертелу, пересекая вторую систему.
Схема расположения трабекул
в проксимальной части бедренной кости
В пожилом возрасте костные балки и пластинки становятся менее прочными и частично лизируются. Это ведёт к уменьшению шеечно-диафизарного угла и является неблагоприятным фактором увеличения риска переломов.
Тазобедренный сустав имеет очень прочную капсулу, состоящую из фиброзной и синовиальной частей. Капсула сустава на передней поверхности шейки прикрепляется по межвертельной линии, сзади – на уровне средней трети шейки бедра. Таким образом, головка и шейка бедренной кости находятся в полости сустава.
Суставная сумка тазобедренного сустава укреплена тремя прочными продольными и одной круглой связками. В полости сустава располагается поперечная и круглая связки, которые стабилизируют сустав и выполняют функцию эластичной прокладки при нагрузке. В круглой связке имеется сосудистая система, питающая ограниченный участок головки бедра.
Область тазобедренного сустава и проксимальный отдел бедренной кости окружены большой группой мышц, что имеет большое значение в репаративной регенерации при переломах и восстановлении функции в период реабилитации.
Кровоснабжение шейки и головки бедренной кости осуществляется из следующих групп артерий:
- артерий, проникающих в шейку бедра из места прикрепления капсулы сустава; часть этих сосудов проходит под синовиальной оболочкой непосредственно по шейке бедра и входит в головку у места перехода костной части шейки в хрящевой покров головки;
- артерий, проникающих в кость в межвертельной области;
- артерией круглой связки (у людей пожилого возраста, как правило, эта артерия облитерирована).
Венозный отток происходит в глубокую вену бедра, бедренную и внутреннюю подвздошную вены. Внутрисуставные переломы шейки бедра сопровождаются гемартрозом и блокированием венозного оттока, что приводит к энзиматическим повреждениям суставного хряща.
Результатом перелома может быть частичное или тотальное нарушение кровообращения вследствие тромбоза артерий шейки. Развивается ишемический инфаркт и некроз головки бедренной кости.
Классификация перелом шейки бедра
Классификации АО переломов шейки бедренной кости по анатомической локализации:
- базисцервикальные – расположены у основания шейки бедра,
- трансцервикальные – проходящие непосредственно через шейку,
- субкапитальные – расположены в непосредственной близости к головке бедренной кости.
Классификация переломов шейки бедренной кости по анатомической локализации
Классификация Паувелса (1935) переломов шейки бедренной кости
- Паувелс предложил классификацию шеечных переломов исходя из величины угла, образованного линией перелома с горизонталью, проведенной через вершины вертлужных впадин. Классификация определяет степень стабильности перелома:
- I тип – горизонтальный (стабильный) – угол до 30°.
- II тип – промежуточный – угол 30–50°.
- III тип – вертикальный – 50–70°. Этот тип – наиболее неблагоприятная группа переломов, так как они всегда нестабильны и имеют постоянную тенденцию к смещению отломков.
Переломы шейки бедра в соответствиис классификацией F. Pauwels
Классификация Гардена (1964) переломов шейки бедренной кости
Гарден разработал классификацию с учетом степени смещения отломков, и подразделил шеечные переломы на 4 типа:
- I тип – неполный или вколоченный, вальгусный;
- II – костные трабекулы и нижний кортикальный слой разорваны, но не смещены;
- III – полный с частичным смещением, есть варусная деформация шейки, но фрагменты остаются соединенными за счет задне-нижнего блока;
- IV тип – с полным смещением отломков.
Переломы шейки бедра в соответствии с классификацией Garden
Наиболее сложно получить благоприятный исход при переломах III и особенно IV типа.
Механизм травмы переломов шейки бедра
В большинстве случаев переломы проксимального отдела бедренной кости возникают на фоне остеопороза и снижения прочности кости. Типичный механизм травмы – падение пострадавшего «с высоты собственного роста» на область большого вертела. У пожилых людей это возникает при приступах головокружения, а также при заболеваниях, сопровождающихся нарушением координации движений и мышечного тонуса.
Кроме травматических переломов встречаются «маршевые, усталостные переломы» шейки бедра. Эти переломы возникают в результате многократно повторяющегося травмирующего воздействия повышенной нагрузки на кость. Кость здорового человека обладает эластическими свойствами, что позволяет ей изгибаться в определенных пределах во время нагрузок. При циклических нагрузках. Когда временной интервал между моментами воздействия травмирующей силы недостаточен для полного восстановления костных структур, образуется линейная цепочка микропереломов – «усталостный, маршевый» перелом.
Симптомы при переломе шейки бедра
Боль локализуется в проксимальном отделе бедра, паховой области, иногда с иррадиацией в поясницу или коленный сустав. В состоянии покоя боль при переломах шейки выражена не резко. Конечность, как правило, неопороспособна, активные движения резко ограничены или отсутствуют. Частичная опороспособность может быть сохранена при вколоченных переломах.
При осмотре можно отметить пассивное положение конечности с наружной её ротацией, что определяется по положению надколенника и стопы. Достаточно достоверным признаком перелома является невозможность активной внутренней ротации ноги на стороне перелома, но этот симптом может отсутствовать при вколоченных переломах.
Положение поврежденной ноги пассивное. Имеется симптом «прилипшей пятки»: пациент не может поднять прямую ногу из положения лежа на спине,при попытке согнуть бедро стопа скользит по кушетке. Пассивные движения в тазобедренном суставе резко ограничены и болезненны за исключением вколоченных, при которых нередко сохраняются активные движения ногой и даже возможность ходьбы с частичной опорой на неё.
Измерение длины бедра позволяет выявить его относительное укорочение, что указывает на варусное смещение отломков.
При варусных переломах шейки бедра большой вертел смещается кверху, что сопровождается появлением симптомов высокого стояния большого вертела. К ним относятся:
1. Положение большого вертела по отношению к линии Розер – Нелатона. Линия Розер – Нелатона соединяет передне-верхнюю ость крыла подвздошной кости с седалищным бугром. Вершина большого вертела расположена на этой линии. При варусных переломах проксимального конца бедренной кости она смещается выше этой линии.
Смещение большого вертела выше линии Розер-Нелатона при варусных переломах
2. Линия Шумахера соединяет большой вертел с передне-верхней остью крыла подвздошной кости. Продолжение её на переднюю брюшную стенку в норме пересекает среднюю линию живота выше пупка. При переломах с варусным смещением фрагментов это пересечение находится ниже пупка.
Нормальное (справа) и типичное отклонение линии Шумахера при варусном переломе (слева)
3. Симптом Алиса: на стороне перелома шейки бедра уменьшается напряжение мышц, прикрепляющихся к большому вертелу. Пальцы исследующего легко вдавливаются в мягкие ткани между крылом подвздошной кости и верхушкой большого вертела.
Симптом Алиса
Обследование пациента завершается рентгенографией тазобедренного сустава в двух проекциях. В отдельных случаях используется компьютерная томография и МРТ.
Рентгенограммы различных вариантов переломов шейки бедра по классификации Гарден
Магнитно-резонансная томограмма при базисцервикальном переломе
Лечение переломов шейки бедра
Консервативное лечение. Условия для сращения переломов данной локализации неблагоприятны в связи: с возрастом пациентов (60–80 лет), особенностями кровообращения и необходимостью длительной иммобилизации перелома. Костное сращение переломов шейки бедра наступает через 6–8 месяцев.
Подходы к лечению переломов шейки бедра изменялись вместе с развитием травматологии и оперативной ортопедии. Изначально каких-либо альтернатив консервативному лечению переломов шейки бедренной кости не существовало. В арсенале хирурга были иммобилизация кокситной гипсовой повязкой и скелетное вытяжение. Эти способы несколько увеличивали шанс на сращение перелома, но сопровождались большим количеством осложнений. Поэтому в настоящее время методы лечения, связанные с длительным обездвиживанием пациента, – скелетное вытяжение и кокситные гипсовые повязки – как самостоятельные не применяются.
У лиц пожилого и старческого возраста с выраженной декомпенсированной общесоматической патологией и высокой степенью операционного риска используется функциональное лечение без скелетного вытяжения и репозиции отломков.
При этом методе пострадавшего укладывают в постель, под колено подкладывают валик для ограничения наружной ротации ноги, проводят обезболивание.
С первых дней пациентов присаживают в кровати, выполняют дыхательную гимнастику, поворачивают на бок, обучают ходьбе на костылях, не ограничивая нагрузку на ногу. Сращение перелома не наступает. Это приводит к укорочению конечности и её наружной ротации. Благодаря активной тактике ранней активизации удается сохранить жизнь пациентам пожилого и старческого возраста, но они до конца жизни вынуждены пользоваться костылями.
Осложнения при консервативном лечении переломов шейки бедра. Основной причиной развития осложнений при консервативном лечении перелома шейки бедренной кости является потеря пациентом способности к самостоятельному передвижению.
У пожилых людей, находящиеся на постельном режиме в связи с переломом шейки бедра, нередко возникает застойная пневмония, пролежни в области крестца и ягодиц, психоэмоциональные нарушения. Грозным осложнением перелома шейки бедра является развитие тромбоза глубоких вен нижних конечностей. Образующиеся в венах тромбы с током крови могут попадать в легкие, вызывая тромбоэмболию легочных артерий.
Наиболее частое ортопедическое осложнение консервативного способа лечения – несращение перелома и образование ложного сустава. Оно возникает ввиду грубого нарушения кровообращения в области перелома.
Несросшиеся переломы шеек обеих бедренных костей после безуспешного консервативного лечения. Произошло рассасывание шеек бедренных костей
Самым эффективным методом предотвращения или уменьшения вероятности всех этих осложнений является максимально быстрая вертикализация и активизация пациента, что достигается оперативным лечением.
Таким образом, оперативное лечение при переломах шейки бедра у людей пожилого возраста направлено на активизацию
пациента и проводится по жизненным показаниям. У молодых пациентов операция позволяет уменьшить вероятность несращения перелома, добиться лучших функциональных результатов и быстрее вернуться к привычному образу жизни.
Оперативно лечение. Выбор конкретной методики зависит от возраста пациента, сопутствующих заболеваний, анатомических особенностей перелома согласно классификации Pauwels–Garden. У молодых пациентов с переломами шейки бедра фиксацию чаще всего выполняют тремя винтами, создающими компрессию по линии перелома.
Схема остеосинтеза винтами при переломе шейки бедра
Фиксация отломков при переломе шейки бедра может быть выполнена и более массивными металлическими конструкциями (компрессионный бедренный винт DHS). Это допускает раннюю функциональную нагрузку.
Остеосинтез перелома шейки бедра системой DHS (Dynamic Hip Screw – динамический бедренный винт)
Также в лечении пациентов с переломами шейки бедренной кости используется эндопротезирование сустава. Эндопротезирование у пациентов 50–60-летнего возраста выполняется при неудовлетворительных результатах ранее выполненного остеосинтеза: формирование ложного сустава, асептический некроз головки бедренной кости, лизис головки и шейки с пролабированием металлоконструкции в кости таза. При этом используются тотальные эндопротезы бесцементной фиксации, которые удерживаются в кости за счет прорастания костной ткани в особый поверхностный слой эндопротеза (остеоинтеграции).
У пожилых пациентов, когда вероятность сращения перелома после остеосинтеза очень мала, а бесцементное эндопротезирование в силу выраженного остеопороза проксимального отдела бедренной кости будет неэффективным, используются эндопротезы цементной фиксации.
Костный цемент – особый полимерный материал, который обеспечивает быструю и надежную фиксацию эндопротеза в кости даже в условиях снижения ее прочности.
Тотальное бесцементное эндопротезирование
тазобедренного сустава фиксация пресс-фит (press-fit)
Пациентам преклонного возраста, физически ослабленным, имеющим ряд сопутствующих соматических заболеваний, выполняется однополюсное эндопротезирование. При этом используется только бедренный компонент и сохраняется вертлужная впадина пациента.
Литература: Травматология и ортопедия: / под ред. В.В. Лашковского. — 2014.
Источник