Латеральные переломы проксимального отдела бедра
выбор
и обоснование лечебной тактики.
Классификация. Среди
латеральных переломов выделяют
межвертельные и чрезвертельные
(А.В.Каплан, 1967). Чрезвертельные переломы
подразделяются на следующие виды Evans
(1949)/Jensen(1975): 1. двухфрагментарные переломы
без смещения 2. двухфрагментарные
переломы со смещением 3. трехфрагментарные
переломы с повреждением заднее-латеральной
стенки 4. трехфрагментарные переломы с
повреждением медиальной стенки
Диагностика:
клинические
проявления + рентгенологическое
исследование.
Клиника.
Больной предъявляет жалобы на боль в
области тазобедренного сустава, который
проецируется на 2-3 см. ниже пупартовой
связки. Боль усиливается при пальпации.
При попытке произвести пассивные и
активные движения, а так же при осевой
нагрузке бедра или шейки (поколачивание
по пятке выпрямленной конечности или
по области большого вертела) боль резко
усиливается. Характерной является
наружная ротация поврежденной конечности,
о которой можно судить по положению
надколенника и переднего отдела стопы.
При чрезвертельных переломах ротация
особенно выражена, и наружный край стопы
нередко касается плоскости стола,
медиальные переломы сопровождаются
меньшей наружной ротацией, а при
вколоченных абдукционных медиальных
переломах она может вовсе отсутствовать.
Больной
не в состоянии поднять и удержать
выпрямленную в коленном суставе ногу.
При попытке поднять поврежденную
конечность пятка скользит по поверхности
кровати (положительный симптом «прилипшей
пятки»). Отек и гематома в области
большого вертела обычно возникают
через несколько дней и характерны для
латеральных переломов.
Латеральные
переломы как при консервативном,
так и при оперативном лечении, срастаются
значительно лучше медиальных. Это
объясняется тем, что кровоснабжение
проксимального фрагмента страдает
значительно меньше, чем при переломах
шейки бедра вертельная область покрыта
надкостницей, одним из основных источников
репаративного остеогенеза.
Основным
методом леченияпереломов
вертельной области со смещением отломков
является метод постоянного скелетного
вытяжения и (или) остеосинтез.Выбор
метода лечения в каждом конкретном
случае должен быть строго индивидуальным.
При этом следует учитывать характер
перелома, возраст, наличие сопутствующей
патологии, социальный статус больного
и степень вероятности возникновения
осложнений. При переломах с удовлетворительным
стоянием отломков у лиц молодого
возраста возможно применение кокситной
гипсовой повязки (рис. 74), которая
фиксирует поврежденную конечность 2 —
3,5 месяца. В схожей ситуации у лиц
пожилого и старческого возраста
применяют метод постоянного скелетного
вытяжения. При переломах со смещением
центральный отломок находится в положении
отведения из-за воздействия ягодичной
группы мышц. Поэтому скелетное вытяжение
проводится в положении отведения
поврежденной ноги.Величина угла
отведения конечности равна углу отведения
центрального отломка.После
снятия скелетного вытяжения (6 недель
со дня травмы) больным разрешают ходить
с помощью костылей без нагрузкина
больную ногу. Нагружать конечность
можно спустя 4,5 — 5 месяцев со дня перелома
после выполнения контрольной
рентгенограммы.
Лечение
методом постоянного скелетного вытяжения,
особенно лиц старческого возраста,
является крайне тягостной процедурой
и часто сопровождается развитием
пролежней, пневмоний и инфекционных
осложнений мочевыводящих путей. В связи
с этим предпочтение отдается оперативному
вмешательству, направленному на
активизацию больного и предотвращение
вышеперечисленных осложнений.
Естественно, риск открытой репозиции
отломков и последующего остеосинтеза
не должен значительно превышать таковой
при использовании других методов
лечения. Операцию производят на 2-5
день с момента поступления, до
вмешательства осуществляют скелетное
вытяжение и проводят предоперационную
подготовку. Наиболее часто фрагменты
бедра фиксируют Г-образной пластиной.
Консолидация
перелома в зависимости от его характера
и способа лечения наступает через 3 — 5
— 7 месяцев. Нагрузку на поврежденную
конечность разрешают после оценки
результатов контрольной рентгенограммы,
но не ранее чем через 4,5 – 6 месяцев.
Соседние файлы в папке Ответы к экзамену
- #
- #
- #
- #
- #
Источник
 Проксимальный отдел бедра находится в особых анатомо-физиологических условиях.
Проксимальный отдел бедра находится в особых анатомо-физиологических условиях.
1. Шейка бедра не покрыта надкостницей. В вертельной области надкостница хорошо выражена.
2. Капсула тазобедренного сустава прикрепляется к бедру у основания шейки несколько проксимальнее межвертельной линии (спереди) и межвертельного гребешка (сзади). Таким образом, не только головка, но и большая часть шейки бедра находится в полости тазобедренного сустава.
3. Шейка и головка бедра снабжаются кровью за счет:
а) артерии круглой связки (у пожилых эта артерия, как правило, об л итерирована);
б) артерий, проникающих в шейку из места прикрепления капсулы; часть этих сосудов проходит под синовиальной оболочкой непосредственно по шейке бедра и входит в головку у места перехода костной части в хрящевую;
в) артерий, проникающих в кость в межвертельной области.
Таким образом, чем проксимальнее от места прикрепления капсулы происходит перелом, тем хуже кровоснабжение головки бедра. Область же вертелов бедра хорошо снабжается кровью за счет артерий, проникающих из мышц.
4. Шеечно-диафизарный угол, образованный осями шейки и диафиза бедра, в среднем равен 127° (от 115 до 135°). Чем меньше этот угол, тем большая нагрузка приходится на шейку бедра и тем легче возникают ее переломы. Уменьшение шеечно-диафизарного угла у пожилых людей является одним из условий, предрасполагающих к перелому шейки бедра.

Рис. 199. Схема переломов проксимального отдела бедра. а — зона капитальных переломов; б — зона субкапитальных переломов; в — зона транс-цервикальных переломов; г — зона базальных переломов; д — зона вертельных переломов
Если плоскость перелома проходит проксимальнее прикрепления капсулы тазобедренного сустава к бедру, перелом называется медиальным. По тому, где проходит линия перелома, различают капитальные (перелом головки), субкапитальные (у основания головки) и трансцервикальные (чресшеечные) медиальные переломы (рис. 199). Все они внутрисуставные, но кровоснабжение проксимального отломка страдает по-разному. Так, при капитальном и субкапитальном переломе головка, как правило, находится в аваскулярных условиях, т. е. ее кровоснабжение нарушено полностью. При трансцервикальных переломах кровоснабжение проксимального фрагмента частично сохранено и страдает тем меньше, чем ближе к основанию шейки произошел перелом. По деформации шеечно-диафизарного угла при медиальном переломе выделяют:
1) вальгусный, или абдукционный, перелом. Шеечно-диафизарный угол при этом виде перелома увеличивается. Такие переломы, как правило, вколоченные;
2) варусный, или аддукци-онный, перелом. При этом виде перелома шеечно-диафизарный угол уменьшается. Варусные переломы, как правило, невколоченные (рис. 200).

Рис. 200. Медиальный перелом шейки бедра. а — нормальный шеечно-диафизарный угол; б — варусный, невколоченный перелом; в — вальгусный вколоченный перелом.
Если плоскость перелома проходит дистальнее прикрепления капсулы сустава к шейке бедра, перелом называется латеральным, или вертельным. Латеральный, или вертельный, перелом может быть межвертельным, когда плоскость перелома проходит у основания шейки вблизи межвертельной линии, или чрезвертельным, т. е. проходящим в области вертелов (см. рис. 199). Чрез вертельные переломы часто бывают оскольча-тыми и сопровождаются отрывом малого вертела. Эти переломы могут быть вколоченными или невко-лоченными. Как медиальные, так и вертельные переломы чаще наблюдаются у лиц пожилого возраста и обычно наступают при нагрузке (чаще при падении) на область большого вертела. Сила травмирующего агента может быть и небольшой, так как повреждение наступает на фоне старческого остеопороза.
Клиника. Боль при переломах шейки бедра локализуется в паховой области и в состоянии покоя выражена нерезко. При попытке движений в тазобедренном суставе боль усиливается. Гематома в паховой (при медиальных переломах) или вертельной области не является ранним признаком, и обычно кровь пропитывает кожу только через несколько дней после травмы.
Наружная ротация ноги выявляется по положению стопы, когда она всем своим наружным краем лежит на горизонтальной плоскости, и по положению коленного сустава, соответствующего наружной ротации стопы (рис. 201).

Рис. 201. Положение наружной ротации при переломах проксимального отдела бедра.
Болезненность при осевой нагрузке на большой вертел. Поколачивание по пятке выпрямленной ноги или по области большого вертела вызывает усиление болей.
Укорочение конечности. Абсолютная длина конечности не меняется. Относительное укорочение конечности в пределах 2—4 см отмечается при переломах с варусной деформацией.
При таких переломах определяется усиление пульсации бедренной артерии под пупартовой связкой (симптом Гирголава).
Симптом «прилипшей пятки». Больной не может ни поднять, ни удержать поднятую и выпрямленную ногу, но сгибает ее в коленном и тазобедренном суставах так, что пятка скользит по опоре.
При переломах с варусной деформацией большой вертел стоит выше линии Розера — Нелатона (линия, соединяющая седалищный бугор с передневерхней остью).
При медиальных и вертельных переломах со смещением линия Шумахера, соединяющая вершину большого вертела с передне-верхней остью крыла подвздошной кости, проходит ниже пупка (рис. 202).

Рис. 202. Прохождение линии Шумахера. а — в норме; 6 — при переломах проксимального отдела бедра.
При вколоченных переломах большинство описанных симптомов могут быть выражены нерезко или вообще отсутствовать. Такие больные иногда даже ходят в течение нескольких дней или недель, пока не наступает расколачивания перелома. Наиболее постоянный признак вколоченных переломов — боль в паховой или вертельной области, усиливающаяся при нагрузке на ногу и на большой вертел. Иногда боль иррадирует в коленный сустав.
Рентгенологическое исследование переломов шейки бедра требует соблюдения некоторых условий. Рентгенограммы производят в переднезадней и боковой проекции. При необходимости для определения вколоченности перелома делают дополнительные рентгенограммы с максимальным отведением и приведением бедра.
Для получения переднезадней рентгенограммы больного укладывают на спину. Под область сустава подкладывают кассету. Рентгеновский луч направляют сверху на бедренную артерию на 2—4 см ниже пупартовой связки. Для получения боковой рентгенограммы кассету сильно вдавливают в мягкие ткани над крылом подвздошной кости под углом 70° к поверхности тела (параллельно шейке бедра), центральный пучок рентгеновских лучей направляют на внутреннюю поверхность бедра перпендикулярно установпенной кассете.
Травматология и ортопедия. Юмашев Г.С., 1983г.
Источник
ТЕМА
№ 7: ПОВРЕЖДЕНИЯ
БЕДРА.
Содержание
занятия
Переломы бедренной
кости составляют от
1 до
10,6% по
отношению ко всем переломам костей
скелета (Краснов А.Ф., 1995).
Различают:
переломы
проксимального отдела бедренной костипереломы диафиза
бедрапереломы дистального
метаэпифиза бедренной кости
ПЕРЕЛОМЫ
ПРОКСИМАЛЬНОГО ОТДЕЛА БЕДРЕННОЙ КОСТИ
Различают: медиальные
и латеральные переломы.
Медиальные
(внутрисуставные)
переломы:
переломы шейки
бедренной кости (субкапитальные,
трансцервикальные, базальные)переломы головки
бедренной кости.
В зависимости от
положения отломков медиальные переломы
могут быть приводящими
(аддукционными
или варусными) или отводящими
(абдукционными
или вальгусными). Первые характеризуются
уменьшением шеечно-диафизарного угла,
который в норме составляет
1270,
вторые – его увеличением.
Медиальные
абдукционные (вальгусные) переломы
шейки бедра часто бывают вколоченными
и превалируют над аддукционными
(варусными). При вальгусном переломе
отломки в той или иной степени внедряются
друг в друга, возникает их взаимное
сцепление. Шеечно-диафизарный угол
увеличивается, головка несколько
ротируется кпереди, реже
– назад и
кнаружи. При вколоченном переломе
больные могут даже самостоятельно
передвигаться с опорой на больную
конечность, испытывая при этом лишь
небольшую боль в тазобедренном или
коленном суставе, а также производить
активные движения в тазобедренном
суставе. При этом отсутствуют симптомы,
характерные для перелома шейки бедра,
что может привести к ошибке в диагностике.
Однако рентгенограмма определяет
характер перелома. При подозрении на
вколоченный перелом рентгенограммы
повторяют через
10-15 дней.
Не диагностирование вколоченного
перелома может привести к его расклиниванию,
и превращению в перелом со смещением
отломков.
Латеральные
(внесуставные)
переломы:
межвертельные
чрезвертельные
изолированные
переломы большого и малого вертелов
Чрезвертельные и
межвертельные переломы бедра встречаются
как в 20-летнем, так и в 70-летнем возрасте.
У молодых они возникают под влиянием
тяжелой травмы, у пожилых
– при
падении с высоты роста. С
увеличением возраста отмечается
экспоненциальный рост числа переломов.
У женщин
эти переломы встречаются чаще ввиду
снижения гормонального фона, в
постменопаузальном периоде скелет
ежегодно теряет до 1% своей органической
и неорганической основы.
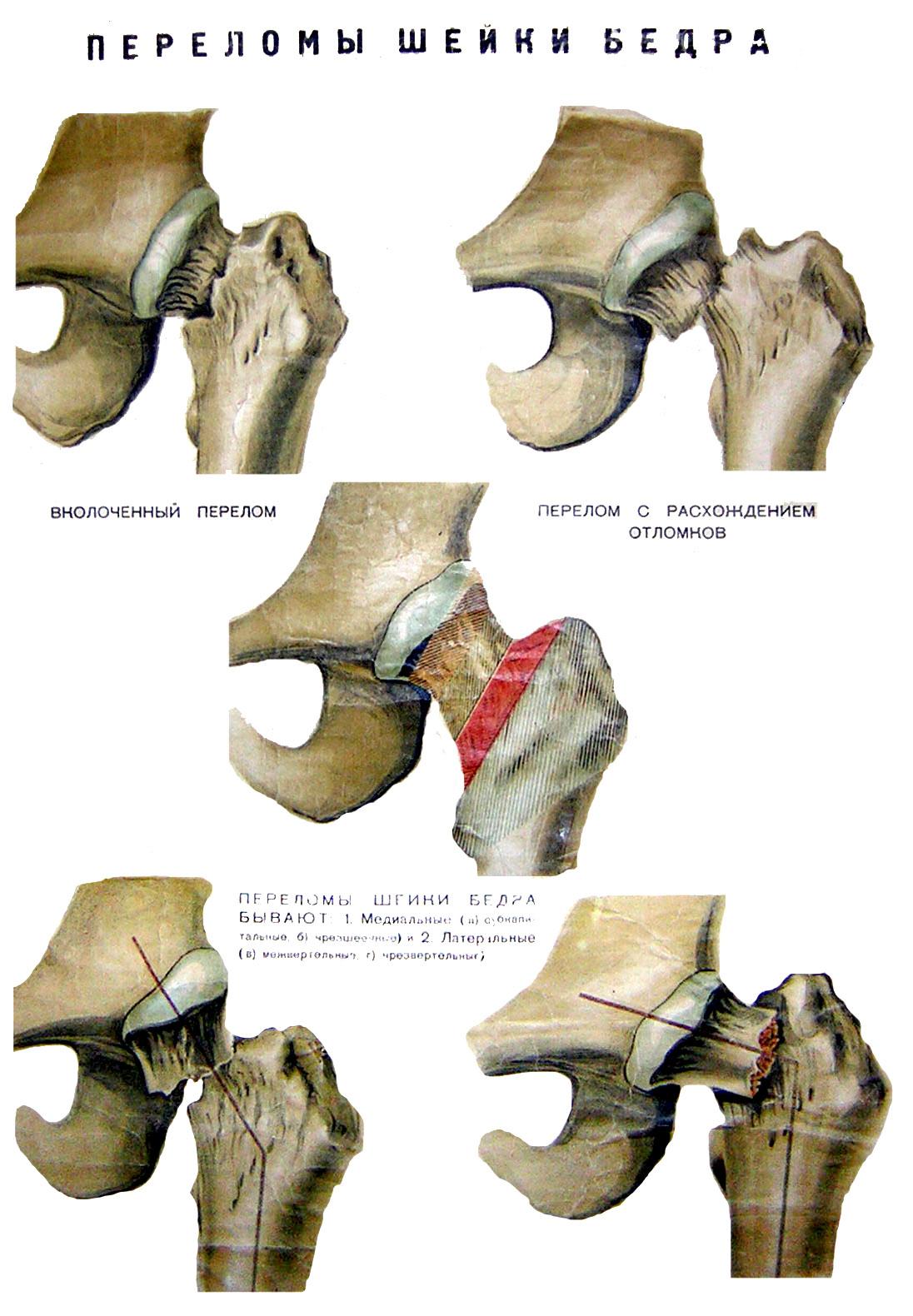
Рис.5 – Виды
переломов шейки бедренной кости
Боль в области
тазобедренного сустава.Положение наружной
ротации конечности.Невозможность
внутренней ротации конечности.Усиление
боли при осевой нагрузке на большой
вертел и по оси конечности.Изменение
относительной длины конечности.Симптом «прилипшей
пятки».Симптом Гирголава
при медиальных переломах.
Лечение.
Первая помощь
больным с шеечным или вертельным
переломами заключается во введении
обезболивающих средств (морфина,
промедола), наложении транспортной
иммобилизации на нижнюю конечность
стандартными шинами (Дитрихса, лестничными,
пневматическими и др.), или путем
обкладывания ее валиками из одежды,
мешочками с песком, чтобы исключить
боковые, качательные движения при
транспортировке.
При поступлении
в стационар
производят блокаду места перелома
20 мл – 2%
раствора новокаина,
под м/а
накладывают скелетное вытяжение за
надмыщелковую область бедра, конечность
укладывают на шину Белера.
При вколоченном
переломе
шейки бедра после анестезии физически
крепким больным следует наложить
укороченную кокситную повязку (на 2-3
месяца), другим больным
– скелетное
вытяжение за бугристость большеберцовой
кости с грузом
3 кг на срок
2 месяца.
Дозированную нагрузку на костылях
разрешают через 3-4 месяца, полную через
5-6 месяцев.
В остальных случаях
при переломах шейки бедренной кости
создаются неблагоприятные условия для
сращения: нет сцепления отломков;
отсутствие надкостницы на головке и
шейке бедра; повреждение сосудов,
питающих головку (артерии круглой
связки, внутрикостные); омывание
синовиальной жидкостью зоны перелома
– всё это замедляет репаративные
процессы костеобразования.
В случаях, когда
больной не может перенести операцию
или гипсовую повязку, с первых дней
применяют функциональный метод лечения
(метод ранней мобилизации) – при
поступлении производят анестезию места
перелома, которую повторяют в процессе
лечения. Иммобилизация конечности
осуществляется деротационным «сапожком».
С первых дней назначают лечебную
гимнастику в положении лежа, затем
сажают, с
3 недели
больного ставят на костыли. Такой метод
лечения находит применение у больных
с хроническими заболеваниями сердца и
легких, т. е. при «неблагоприятном
соматическом фоне». Сращения перелома
при этом не наступает, и больные вынуждены
до конца жизни пользоваться костылями.
При латеральных
переломах
шейки бедра со смещением отломков
больным накладывают скелетное вытяжение
за надмыщелковую область бедра или
бугристость большеберцовой кости и
осуществляют иммобилизацию на шине
Белера в положении отведения ноги под
углом
25°.
Ослабленным больным накладывается
деротационный «сапожок». В пожилом
и старческом возрасте методом выбора
является оперативное лечение, т. к.
зачастую скелетное вытяжение вызывает
застойную пневмонию, развиваются
пролежни и другие осложнения.
В случае удачной
репозиции отломков у физически крепких
больных скелетное вытяжение осуществляют
6-7 недель,
а затем накладывают кокситную гипсовую
повязку на 2,5
месяца. Дальнейшее ведение больных
такое же, как при переломах без смещения.
Оперативные
методы лечения.
Предусматривают
различные виды остеосинтеза или
эндопротезирования. Существует два
основных вида остеосинтеза медиальных
переломов шейки бедра:
закрытый (когда
сустав не вскрывают и место перелома
не обнажают);открытый
(применяемый, когда закрытая репозиция
невозможна – при интерпозиции капсулой,
не устранимом смещении отломков, при
невозможности Rg
контроля в ходе операции).
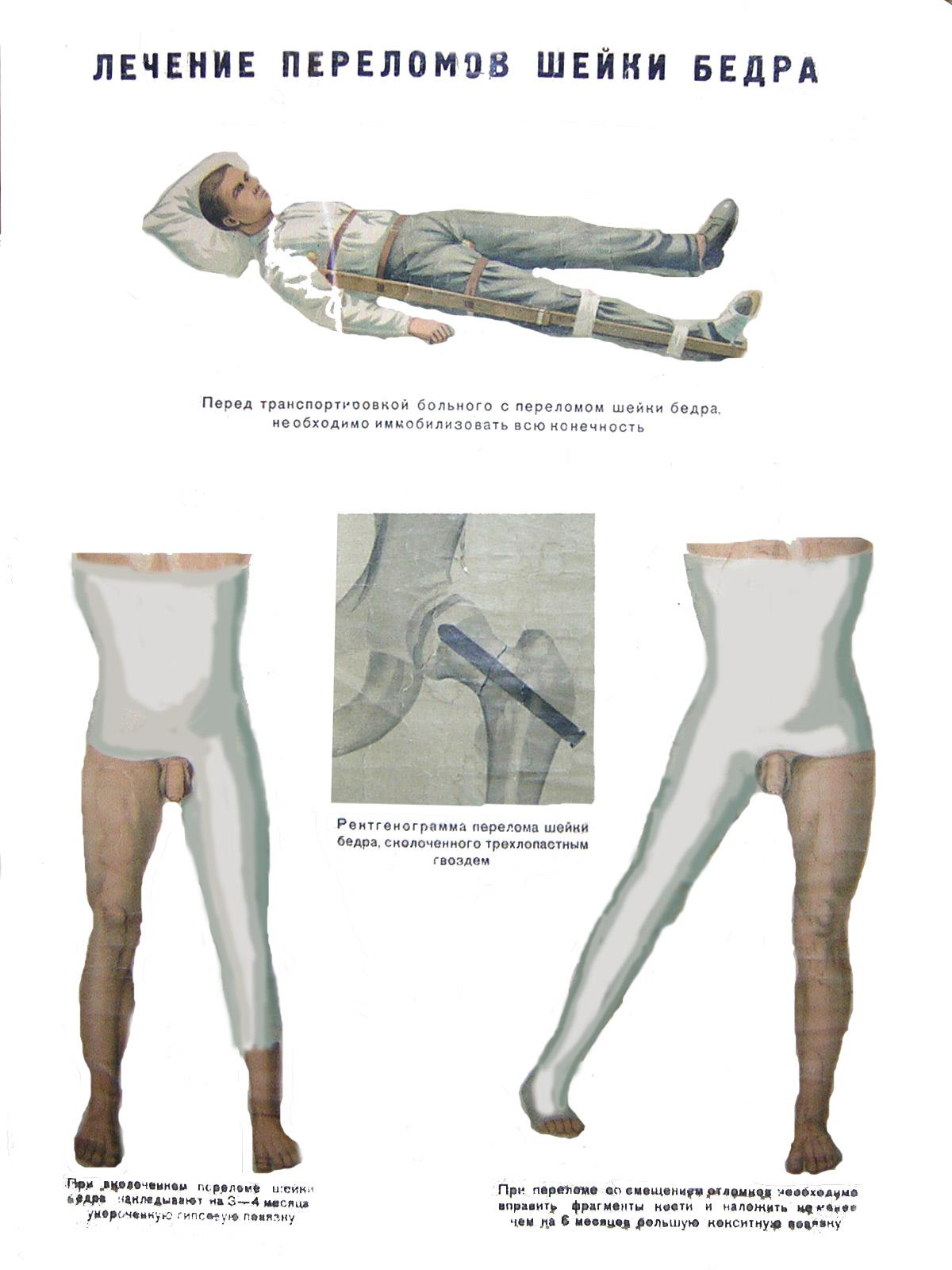
Рис.6. Лечение переломов шейки бедренной
кости.
Для
остеосинтеза используются: трехлопастной
гвоздь Смит-Петерсона или ЦИТО, Н-образный
гвоздь на поперечном сечении, цанговые
фиксаторы, пучок спиц Киршнера и др. В
послеоперационном периоде больные
начинают ходить на костылях с 3-й недели.
Нагрузка на больную ногу не разрешается
до
5-6 месяцев
после операции. Фиксаторы удаляют после
полной консолидации перелома: обычно
не раньше, чем через
6-12 месяцев
после операции.
Субкапитальные
и капитальные
переломы представляют наиболее сложную
группу. Трудности фиксации этого перелома
и резкое нарушение кровоснабжения
головки диктует необходимость длительной
(многомесячной) разгрузки оперированной
конечности. Асептический некроз головки
при этом развивается в
20% случаев
и более. Поэтому у пожилых больных с
субкапитальными и капитальными переломами
головки бедра целесообразнее проводить
не остеосинтез перелома, а эндопротезирование.
Эти операции у больных старше
70 лет
получают все большее распространение.
Преимуществом эндопротезирования
является возможность ранней нагрузки
на оперированную конечность (через
3-4 недели,
в некоторых случаях раньше), что имеет
существенное значение для ослабленных
пациентов пожилого и старческого
возраста.
При несросшихся
переломах и ложных суставах шейки бедра
выполняются: подвертельная остеотомия
по Мак-Маррею с фиксацией пластинами
Троценко-Нуждина или Петуховой-Петрулис,
костная аутопластика, артродезирование,
эндопротезирование тазобедренного
сустава.
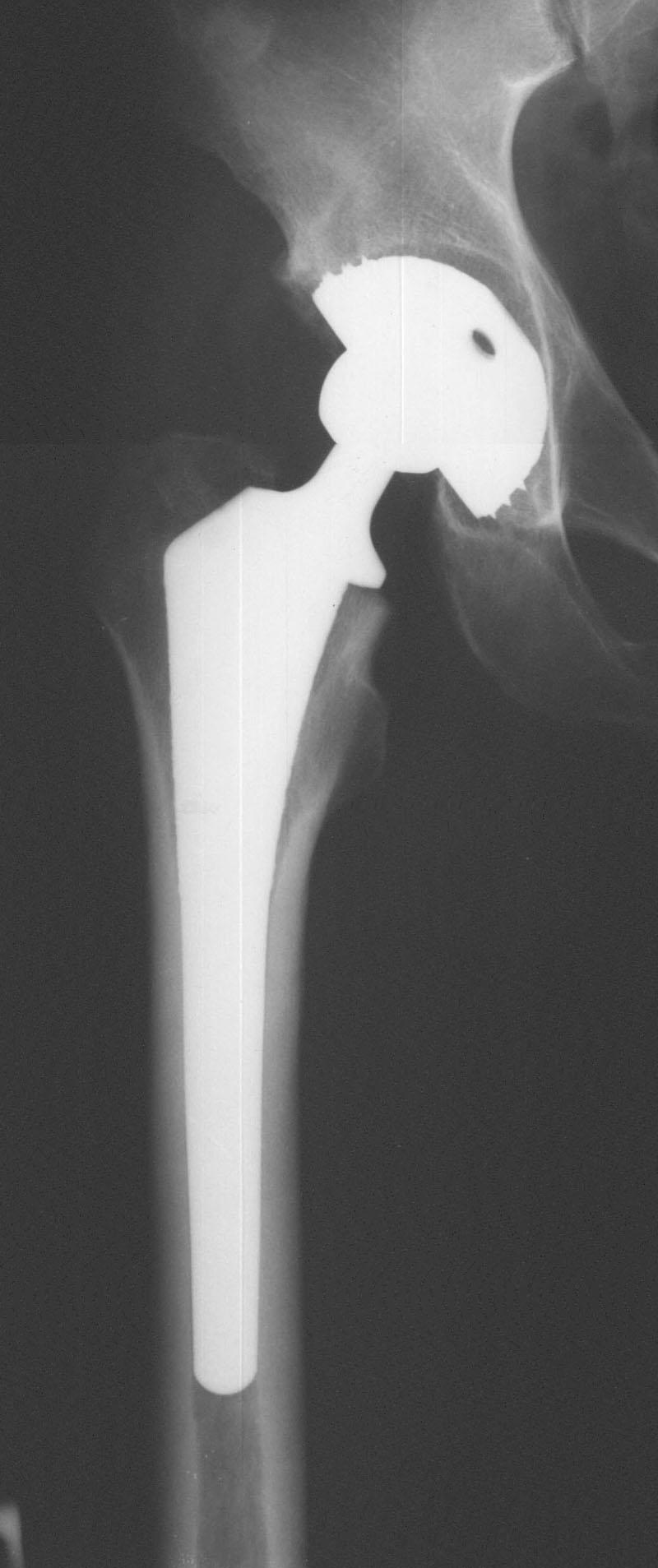
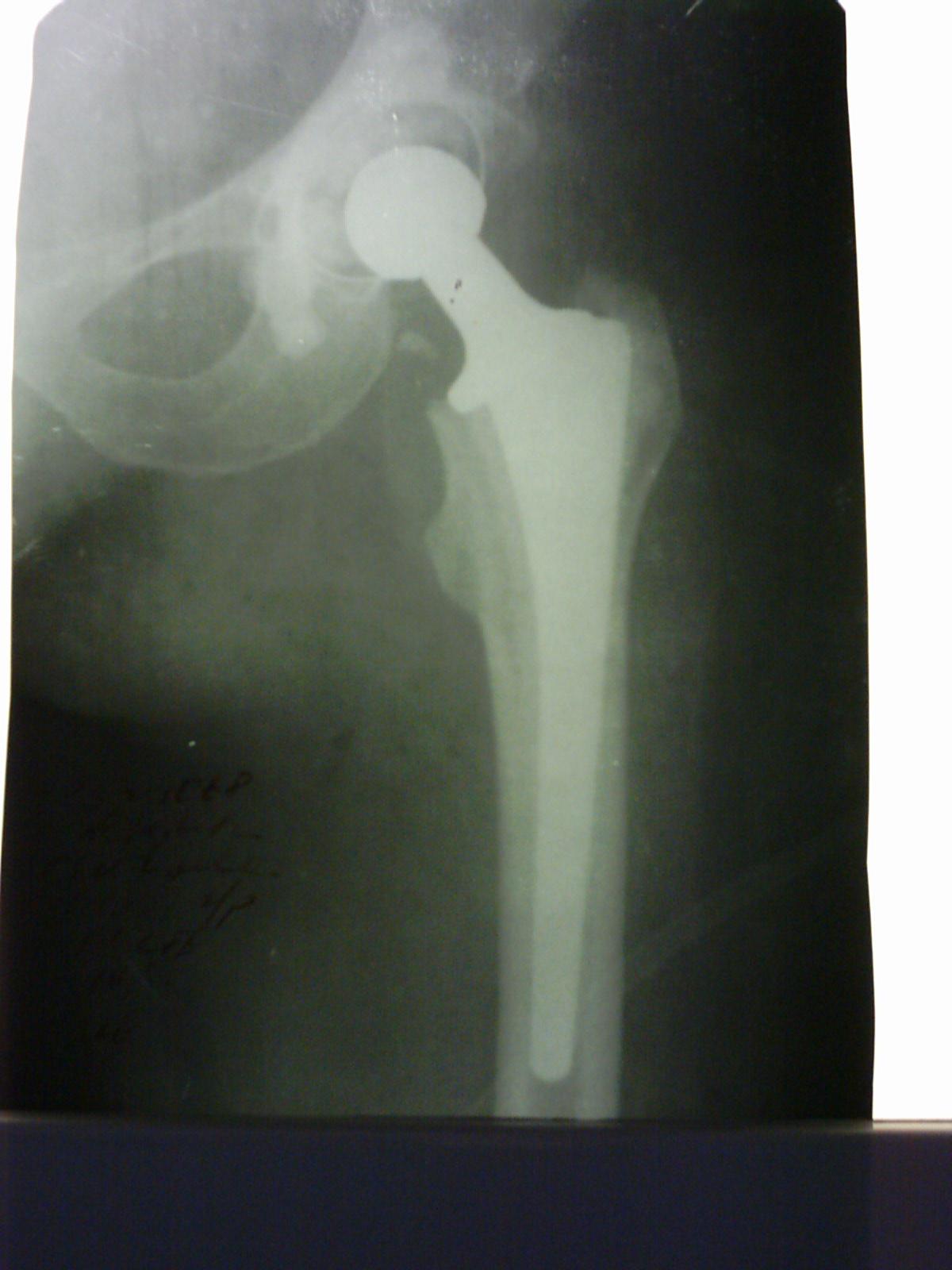
Рис.7 –
Эндопротезирование при переломах шейки
бедренной кости.
Е.А.
Назаров (1986) предложил выполнять
чрезкожный остеосинтез медиальных
переломов шейки бедра у «травматологически
инкурабельных» больных. Эта «операция»
делается без разреза кожи (интервенционная
травматология), под местной внутрисуставной
анестезией с добавлением нейролептаналгезии,
из подвертельной области в шейку и
головку бедра под рентгенконтролем
вводится пучок (7-8) спиц. Спицы откусываются,
их концы загибаются непосредственно у
кожи и погружаются под нее. Места вкола
и погружения спиц заклеивается стерильной
повязкой. На второй день больного
поднимают с постели для ходьбы с помощью
костылей.
ПЕРЕЛОМЫ ДИАФИЗА
БЕДРЕННОЙ КОСТИ
Различают
переломы бедренной кости: подвертельные,
верхней трети, средней трети и нижней
трети. По механизму травмы – прямые и
непрямые. В зависимости от характера
плоскости перелома различают винтообразные,
оскольчатые, косые, поперечные и двойные
переломы.
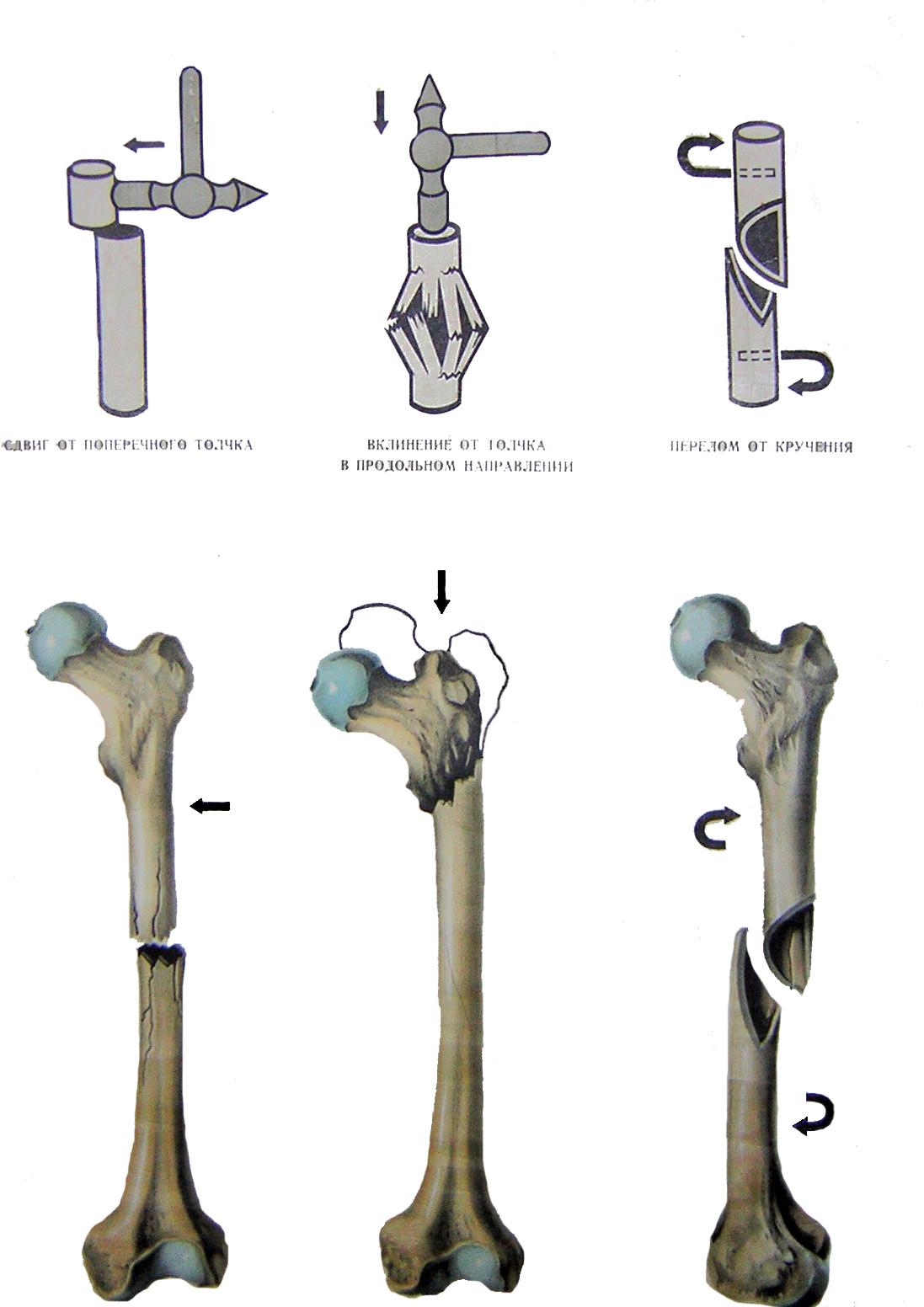
Рис.8
– Виды переломов бедренной кости в
зависимости
от
механизма травмы.
Основные симптомы:
Боль в области
перелома.Деформация.
Патологическая
подвижность отломков.Нога ниже уровня
перелома сильно ротирована кнаружи.Укорочение
абсолютной длины бедра и относительной
длины нижней конечности 4-6 см.
Для перелома бедра
в верхней трети характерно смещение
проксимального отломка вперед и кнаружи,
а дистального
– кнутри
и кзади. При переломе бедра в средней
трети возможны разнообразные варианты
смещения, но наиболее характерно смещение
по длине. Для перелома диафиза в нижней
трети типично смещение дистального
отломка кзади из-за сокращения икроножной
мышцы, проксималъный отломок при этом
смещается кнутри.
При смещении
отломков нога находится в вынужденном
положении наружной ротации
– бедро
отечное,
имеются
деформации и резкая болезненность, при
пальпации прощупываются концы отломков,
наблюдается их крепитация. Рентгенограмма
в двух проекциях позволяет уточнить
характер перелома.
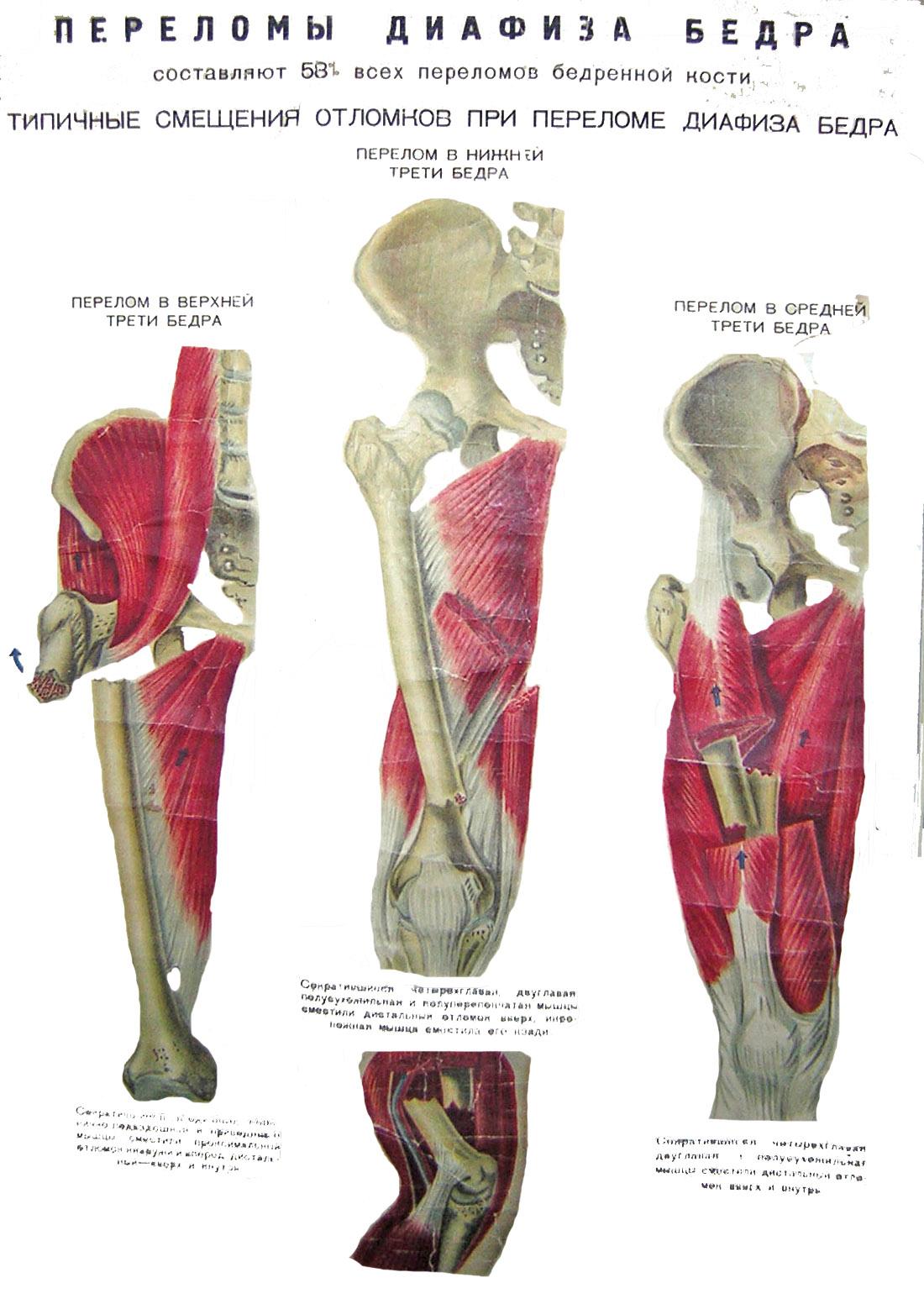
Рис.9. Виды смещения
отломков при переломах
бедренной
кости на разных уровнях.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник