Миелома перелом шейки бедра
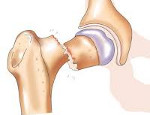
Патологический перелом – это нарушение целостности кости в области ее патологической перестройки. Возникает в результате незначительного травмирующего воздействия: падения с небольшой высоты, неинтенсивного удара или даже обычного напряжения мышц. Причиной развития является остеопороз, остеомиелит, злокачественные и доброкачественные новообразования костной ткани и некоторые другие заболевания. Клинические проявления обычно стертые, может наблюдаться боль, отек, ограничение функции конечности. Диагноз устанавливают на основании рентгенографии, МРТ, КТ, сцинтиграфии, биопсии и других исследований. Лечение чаще оперативное.
МКБ-10
M84.4 Патологические переломы, не классифицированные в других рубриках
Общие сведения
Патологический перелом – повреждение кости, прочность которой снижена в связи с каким-то заболеванием или патологическим состоянием. Наибольшее значение в силу своей распространенности, вероятных осложнений и возможного неблагоприятного исхода имеют патологические переломы при остеопорозе, нередко возникающие у людей пожилого и старческого возраста. Чаще всего в клинической практике встречаются патологические повреждения позвонков, шейки бедренной кости и дистального эпифиза лучевой кости.
Характерной особенностью данного вида повреждений является затруднение консолидации вследствие патологических изменений костной ткани. Из-за этого больные долго остаются обездвиженными, что становится причиной развития пролежней и застойных пневмоний, формирования тяжелых контрактур и т. д. Это, а также необходимость удаления опухоли при доброкачественных и злокачественных новообразованиях, обуславливает высокую частоту оперативных вмешательств. Лечение патологических переломов в зависимости от причины их возникновения могут осуществлять травматологи-ортопеды и онкологи.

Патологический перелом
Причины
Чаще всего патологическими переломами осложняются новообразования костей и фиброзные остеодистрофии. По статистике, патологическое нарушение целостности кости наблюдается в 50-60% солитарных кист. Немного реже травматические повреждения возникают при фиброзной дисплазии. При болезни Педжета и болезни Реклингхаузена кости ломаются в 40-50% случаев, при гигантоклеточных опухолях – в 15% случаев.
- Опухоли костей. Среди опухолевых процессов первое место по количеству таких осложнений занимают злокачественные опухоли, при этом патологические повреждения костей чаще наблюдаются при метастатических процессах и реже – при первичных опухолях. Отличительной особенностью переломов при метастазах является множественность, особенно выраженная при повреждениях тел позвонков. Множественные метастазы миеломы осложняются переломами в 2-3 случаев. Реже патологические переломы наблюдаются при метастазах гипернефромы и рака, а также при остеопластическом костном карцинозе. Нередки повреждения кости при остеокластических саркомах. Среди доброкачественных новообразований переломами чаще всего осложняются хондромы.
- Остеопороз. В наши дни в связи с увеличением продолжительности жизни и снижением двигательной активности «среднего» человека в травматологии и ортопедии все большее значение приобретают патологические переломы при остеопорозе. Повреждения чаще возникают у женщин постклимактерического возраста. Обычно нарушается целостность позвонков, шейки бедра или лучевой кости. Множественные повторные компрессионные переломы позвонков обуславливают развитие кифоза. Переломы шейки бедра становятся причиной инвалидности, а в старческом возрасте в 25-30% случаев заканчиваются летальным исходом вследствие тяжелых осложнений.
- Инфекции. Переломы часто возникают при эхинококкозе и достаточно редко – при туберкулезе, остеомиелите и третичном сифилисе.
- Изменения остеогенеза. Патологическая ломкость костей также наблюдается при остеопсатирозе и несовершенном остеогенезе, остеоартропатиях при сирингомиелии и сухотке спинного мозга и остеосклерозе различного генеза.
- Неврологические заболевания. Изменения костей вследствие неврогенных нарушений становятся причиной патологических переломов при парезах и параличах как травматического, так и нетравматического характера.
Своеобразные микропереломы всегда возникают при остеохондропатиях и в большинстве случаев – при врожденном сифилисе и детской цинге. Реже кости ломаются при остеомаляции и рахите и очень редко – при гемофилии. Патологическим переломом можно считать и нарушение целостности формирующейся костной мозоли, то есть, рецидив травматического перелома. Целостность кости также часто нарушается при анкилозах, в таких случаях атрофированная кость ломается поблизости от сустава. Многие специалисты относят к патологическим повреждениям переломы атрофированного и анкилозированного позвоночника при болезни Бехтерева.
Симптомы патологического перелома
Отличительной особенностью таких повреждений является слабая выраженность симптомов по сравнению с обычными травматическими переломами. Возможны незначительные или умеренные боли и нерезкая отечность пораженного сегмента. В ряде случаев такие переломы становятся первым проявлением патологического процесса в кости у людей, ранее считавших себя здоровыми. Достаточно часто патологическому нарушению целостности кости предшествуют костные деформации, неопределенные спонтанные боли или боли при нагрузке.
Значительное смещение фрагментов наблюдается очень редко. Часто возникают компрессионные поражения, надгибы, крупные трещины, вдавления и переломы трубчатых костей в виде подзорной трубы (поперечные повреждения, при которых истонченный корковый слой одного отломка надвигается на другой костный фрагмент). Патологическая подвижность и крепитация при подобных травмах отсутствуют, кровоизлияние может быть слабо выражено или вовсе не выражено. Все перечисленное затрудняет диагностику и становится причиной позднего обращения пациентов к врачам.
Диагностика
Диагноз выставляется с учетом жалоб, характерного анамнеза (незначительная травма), данных осмотра и дополнительных методов обследования. Наибольшее значение имеет рентгенография. Для более точной оценки состояния костей и окружающих мягких тканей также могут использоваться МРТ и КТ. При подозрении на метастазы большое значение приобретает сцинтиграфия, позволяющая в четыре раза чаще обычной рентгенографии выявлять метастатические поражения. При подозрении на остеопороз показана денситометрия. В некоторых случаях характер патологического процесса удается установить только при помощи биопсии.
Определенную диагностическую ценность имеют и лабораторные исследования. Для остеолитических процессов характерно выделение гидроксипромина, гиперкальциурия и гиперкальциемия. При остеопластических поражениях наблюдается снижение уровня кальция и повышение уровня щелочной фосфатазы в сыворотке крови. Вместе с тем, данные анализов в большинстве случаев не специфичны и могут рассматриваться только в качестве дополнительного диагностического критерия.

КТ ГОП. Патологический перелом 6 и 7 грудных позвонков (красная стрелка) на фоне вторичного поражения позвонков (синяя стрелка).
Лечение патологического перелома
Лечебная тактика определяется с учетом основного заболевания, а также локализации и характера повреждения. Целью хирургического вмешательства может быть сокращение сроков лечения в стационаре, ликвидация болевого синдрома, облегчение ухода за пациентом, ранняя активизация больного и улучшение его психоэмоционального состояния, а также уменьшение вероятности развития осложнений: пролежней, тромбофлебита, трофических язв, застойных пневмоний, гиперкальциемии и т. д.
Метод оперативного вмешательства выбирают с учетом особенностей патологического процесса. При доброкачественных опухолях выполняют резекцию пораженного участка (в ряде случаев – с замещением образовавшегося дефекта алло- или гомотрансплантатом) в сочетании с накостным или внутрикостным остеосинтезом. При онкологических поражениях на первый план нередко выходит не увеличение продолжительности, а улучшение качества жизни пациента.
Вместе с тем, при успешном лечении основного заболевания патологические переломы, являющиеся осложнением злокачественных опухолей, достаточно успешно срастаются, что также необходимо учитывать при выборе оперативной тактики. При поражении сустава или околосуставной области по возможности осуществляют эндопротезирование, при нарушении целостности диафиза – сегментарную резекцию в сочетании с укреплением поврежденного участка костным цементом или замещением дефекта трансплантатом. Отломки фиксируют, используя гвозди, пластины, штифты, винты или устанавливая аппараты Илизарова.
Литература 1. Патология костей и суставов/ Некачалов В.В. — 2000 2. Патологические переломы костей конечностей метастатического происхождения/ Зоря В.И., Злобина Ю.С.// Травматология и ортопедия России — 2008 — №1 3. Травматология и ортопедия/ Шапошников Ю.Г. — 01997 | Код МКБ-10 M84.4 |
Патологический перелом — лечение в Москве
Источник
 24.03.2017
24.03.2017
Изменения в костях при миематозе
Миеломатоз (миеломная болезнь, болезнь Рустицкого) впервые описана казанским патологоанатомом О. А. Рустицким в 1873 году. В настоящее время уже накопилась обширная литература, посвященная диагностике, клинике и лечению этого тяжкого заболевания.
Миеломатоз (миеломная болезнь, болезнь Рустицкого) впервые описана казанским патологоанатомом О. А. Рустицким в 1873 году. В настоящее время уже накопилась обширная литература, посвященная диагностике, клинике и лечению этого тяжкого заболевания.
Под нашим наблюдением находилось 69 больных миеломатозом. Из них только двое были в возрасте 30 и 35 лет. У остальных больных миеломатоз развился после 40 лет. Мы считаем, что миеломатоз развивается у лиц среднего и пожилого возраста. Заболевание наблюдается у лиц обоего пола, но чаще у мужчин.
Клиническая симптоматология болезни отличается разнообразием и зависит как от индивидуальных особенностей организма, так и от стадии заболевания. Г. А. Алексеев (1952) выделяет 6 клинических форм миеломатоза: 1) костно-болевая, 2) почечная, 3) анемическая, 4) лихорадочная, 5) «лейкемическая», 6) развернутая.
В начальных стадиях заболевания беспокоит боль в костях пораженного отдела скелета, недомогание. Постепенно нарастает общая слабость, отмечается субфебрильная температура. У некоторых больных прощупываются единичные увеличенные периферические лимфатические узлы. В более поздних стадиях заболевания отмечается увеличение селезенки и печени. В периферической крови больных выявляется выраженная в той или иной степени анемия и ускоренная до 45—70 мм/час СОЭ, умеренная лейкопения, в ряде случаев отмечается относительная эозинофилия. Может наблюдаться и незначительное увеличение количества лейкоцитов до 10 000—11000. Иногда удается обнаружить характерные клетки плазматического типа.
Содержание белка в крови повышено со сдвигом в сторону глобулинов, с извращением белкового коэффициента до 0,4— 0,6.
В этих случаях формоловая проба бывает положительной. Холестерин в крови колеблется в пределах нормальных цифр. В начальных стадиях заболевания содержание кальция в крови несколько понижено, а в период выраженных клинических проявлений заболевания у большей половины больных наблюдается гиперкальцемия до 11—12,5 мг%. В моче определяется большое количество белка до 10—12%о и в ряде случаев положительная реакция Бене — Джонса. Выделение белкового тела Бене — Джонса с мочой обнаруживается не у всех больных миеломатозом. (По данным Г. А. Алексеева, у 20% больных, по М. В. Волкову — у 70% больных). Из 69 обследованных положительная реакция Бене — Джонса была установлена нами примерно в 27 % случаев.
Диагностика миеломатоза в начальных стадиях заболевания представляет трудности.
Рентгенологический метод исследования при миеломатозе представляется ведущим, направляющим клинициста на правильный диагностический путь. Обычно, после обнаружения деструктивных изменений в костях скелета возникает необходимость в проведении лабораторных, биохимических и цитологических исследований для подтверждения предположительного диагноза.
Нельзя, однако, не отметить, что в литературе имеются указания на возможность течения миеломатоза без костных изменений.
При рентгенологическом исследовании в единичных случаях поражение скелета не определялось, что подтверждалось и патолого-анатомическими исследованиями (Lichtenstein, Jafle, 1947; Heiser, Schwarzman, 1952).
При миеломатозе чаще всего поражаются плоские кости (череп, ребра, лопатки, грудина, ключица, кости таза) и позвоночник.
Значительно реже выявляются изменения в длинных трубчатых костях, в костях лицевого черепа и мелких трубчатых костях, (кисть, стопа). Характерно наличие деструктивного процесса, выраженного в различной степени. Обычно поражаются одновременно несколько костей. Полиоссальность поражения очень характерна для миеломатоза.
Рентгенологическая картина поражений костей многообразна и это дало основание ряду авторов выделить наиболее типичные клинико-рентгенологические варианты миеломатоза.
С. А. Рейнберг различает три клинико-рентгенологических типа: множественно-очаговый, диффузно-поротический и изолированный. А. А. Лемберг рентгенологические изменения при миеломной болезни делит на 6 основных групп: очаговые, узловатые, остеолитические, сетчатые, остепоротические, смешанные.
Мы считаем возможным выделить следующие рентгенологические варианты изменений костей при миеломатозе: очаговый, остеопоротический, мелкоячеистый и смешанный.
Очаговые изменения выявляются в виде участков деструкции костной ткани округлой, неправильно-округлой или реже — неправильной формы диаметром от 2 мм до 5 см и более. Контуры очагов деструкции неровные, нечеткие. Возможно наличие округлых с четкими и ровными контурами очагов (Snapper, Turner, Moscowitz, 1953) или как бы «выбитых из кости острым
пробойником» (С. А. Рейнберг). Однако подобный характер очагов деструкции встречается значительно реже. Очаги деструкции, обычно, множественные и локализуются в нескольких костях скелета. Характерно для миеломатоза выраженный деструктивный процесс в костях свода черепа. Во всех случаях, подозрительных на миеломатоз, в план рентгенологического обследования включается в первую очередь рентгенография костей свода черепа. Однако известны случаи, когда в костях свода черепа при миеломатозе изменений не определяется.
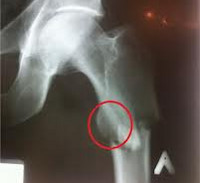
Редко очаги деструкции локализуются в длинных трубчатых костях. Мы наблюдали больных, у которых деструктивный процесс локализовался в проксимальных отделах бедренных костей, в проксимальных эпиметадиафизах плевых костей.
Очень редко поражаются кости голени и предплечья. Форма очагов деструкции в длинных трубчатых костях многообразна, иногда поражается весь поперечник кости, кортикальный слой резко истончается, нарушается его целостность, возможны патологические переломы.
Соответственно крупным очагам деструкции в мягких тканях могут определяться плотные, неподвижные опухолевые узлы.
Остеопоротические изменения характеризуются диффузным или очаговым остеопорозом, наблюдающимся чаще всего в позвонках и костях таза.
Остеопоротический вариант встречается реже, чем очаговый. Остеопороз костей скелета может сочетаться с другими проявлениями поражений костей при миеломатозе.
Мелкоячеистые изменения наблюдаются в плоских костях — ребрах, лопатке, костях таза, а также в ключице. Пораженный участок кости представляется несколько вздутым, кортикальный слой истончен, неравномерен, контуры его неровные, волнистые.
Структура кости изменена по мелко-ячеистому типу: участки деструкции костной ткани разделены неравномерными по величине и толщине костными перемычками. Рентгенологическая картина очень напоминает ячеисто-трабекулярный вариант остеобластокластомы или эозинофильную гранулему плоских костей.
Смешанный вариант представлен сочетанием трех вышеперечисленных вариантов изменений в костях. В одной кости возможно сочетание очаговых и остеопоротических изменений; в других костях при этом могут определяться изменения по мелкоячеистому типу.
Явления склероза костей не характерны для миеломатоза. Однако в отдельных и редких случаях возможно наличие ободка склероза вокруг очага деструкции костной ткани или участка эностальной реакции в позвонке, костях таза. Причем эти явления остеосклероза не связаны и не обусловлены предшествующей лучевой терапией.
Дифференциальная диагностика миеломатоза представляет определенные трудности. Дифференцировать заболевание приходится с метастазами рака в кости, лимфогранулематозом, хроническим лейкозом, остеобластокластомой и эозинофильной гранулемой. Большое значение при этом уделяется данным клиники и лабораторных исследований. Во всех случаях диагноз миеломатоза должен быть подтвержден исследованием пунктата костного мозга.
При остеокластических метастазах рака, так же как и при миеломатозе в плоских костях и в длинных трубчатых костях выявляются очаги деструкции костной ткани. Существующее представление о том, что при метастазах рака в кости число очагов деструкции бывает большим и они имеют неровные, изъеденные контуры, по сравнению с таковыми при миеломатозе, не может быть обнадеживающим.
Следует учитывать особенности гематогенного распространения метастатических эмболов в зависимости от различной локализации первичной опухоли. В длинных трубчатых костях при миеломатозе очаги деструкции чаще выявляются в проксимальных метадиафизах плечевых и бедренных костей. Метастазы рака могут локализоваться по всему длиннику кости, очаги деструкции более полиморфны, на фоне их могут определяться обрывки костной ткани.
Все описанные дифференциальные признаки несколько условны. Если не найдена первичная локализация злокачественной опухоли — решающими в диагностике костных поражений будут данные лабораторных исследований и пунктата костного мозга.
При проведении дифференциального диагноза между миеломатозом и лимфогранулематозом костей следует учитывать следующие признаки.
При лимфогранулематозе очаги деструкции не столь множественны, они имеют более неправильную форму. Возможно сочетание деструктивного процесса с участками склероза, в отдельных случаях склеротический процесс бывает превалирующим.
При миеломатозе склероз костей не характерен. Наконец, кости свода черепа при лимфогранулематозе поражаются крайне редко, в отличие от миеломатоза.
Необходимость дифференциальной диагностики между миеломатозом и остеобластокластомой может возникнуть при поражении плоских костей скелета — ребер, лопатки, грудины, костей таза. Общие клинические проявления заболевания, полиоссальное поражение костей должны свидетельствовать в пользу миеломатоза.
Остеобластокластома, как правило, солитарное образование, не нарушающее общего состояния больного. Характерно и то, что остеобластокластома поражает людей в более молодом возрасте.
Большое практическое значение для выбора рационального метода лечения имеет своевременная дифференциальная диагностика между миеломатозом и солитарной миеломой. Единого взгляда на природу этих патологических процессов не существует.
Солитарная миелома рассматривается одними авторами как начальная стадия миеломатоза, при которой деструктивный процесс локализуется лишь в одной кости, а по истечении определенного промежутка времени развивается метастазирова-ние с поражением других отделов скелета и выраженной многообразной клинической симптоматикой (И. Г. Лагунова, 1958,, С. Вешин, 1960 и др.).
По мнению С. А. Рейнберга, И. А. Кассирского и Г. А. Алексеева (1955), Anda (1950), солитарная миелома является самостоятельным заболеванием. Э. 3. Новикова (1967) различает солитарную миелому кости и генерализованную миелому (миеломатоз).
Наши клинические наблюдения позволяют присоединиться к мнению авторов, рассматривающих солитарную миелому как самостоятельную форму заболевания. При этом надо иметь ввиду, что солитарная миелома, в отличие от миеломатоза, чаще наблюдается в молодом возрасте и в детском возрасте. Излюбленной локализацией являются кости таза, ребра, позвонки, реже поражаются длинные трубчатые кости. Очень редко солитарные миеломы возникают в коротких трубчатых костях.
Пораженный отдел кости представляется вздутым, кортикальный слой истончается. Очаг деструкции имеет неправильно-овальную форму, четко отграничен от окружающей костной ткани. По периферии очага деструкции могут определяться костные перемычки, создающие картину ячеистой структуры.
Беспокоят боли локального характера, общее состояние при этом не нарушается. Лабораторные исследования (общий анализ крови, мочи, исследование белков сыворотки крови) не выявляют изменений, характерных для миеломатоза.
На долю рентгенолога падает ответственная задача — доказать моноосальность поражения.
Клинико-рентгенологическое заключение при солитарной миеломе должно быть подтверждено результатами пункционной биопсии опухолевого узла.
Мы наблюдали больных 42—66 лет, у которых длительный период времени (до 2 лет) определялся солитарный очаг деструкции костной ткани теменной кости, височной кости или проксимального отдела бедренной кости. Беспокоила боль, припухлость мягких тканей. Общее состояние оставалось вполне удовлетворительным. Заметных сдвигов в картине периферической крови не отмечено. На рентгенограммах в этих случаях определялся округлой формы очаг деструкции костной ткани с четкими контурами.
Пункционная биопсия опухолевого узла во всех случаях подтвердила миелому. Больным была проведена дистанционная лучевая терапия (4000—5000 рад). После лечения не беспокоила боль, не определялась припухлость мягких тканей, значительно уменьшился очаг деструкции кости. Однако спустя 7—8 месяцев, 1 год и 2 года от начала заболевания наступила генерализация процесса; выявлено множественное поражение костей скелета.
Таким образом, возраст больных является важным дифференциальным признаком при решении вопроса о виде миеломы.
Моноосальность поражения у лиц пожилого возраста не может считаться обнадеживающим симптомом. Обычно это лишь благоприятный начальный период, сменяющийся затем периодом генерализации миеломатоза.
При проведении дифференциальной диагностики между миеломатозом и эозинофильной гранулемой приходится учитывать возраст больных. Эозинофильная гранулема наблюдается чаще у лиц детского и молодого возраста. В тех случаях, когда эозинофильная гранулема поражает несколько костей, процесс бывает не столь распространенным и число очагов деструкции меньшим по сравнению с миеломатозом.
В отличие от миеломатоза для эозинофильной гранулемы характерны очаги деструкции с очень четкими контурами. Очаги деструкции имеют округлую или картообразную форму, достаточно часто окружены зоной склероза, что не типично для миеломатоза.
В длинных трубчатых костях эозинофильная гранулема чаще определяется в метадиафизарном отделе и в случаях ее близкого расположения к кортикальному слою — возможна реакция со стороны надкостницы. (Периостальная реакция при миеломатозе не наблюдается.)
Наибольшие дифференциальные затруднения возникают при локализации очага деструкции в плоских костях, например, в костях таза у людей среднего возраста. По периферии очага деструкции могут наблюдаться костные перемычки.
Крупноячеистая структура очага поражения в одинаковой степени характерна для обоих патологических процессов и если отсутствуют другие характерные (вышеперечисленные) рентгенологические симптомы, диагноз устанавливается на основании клинико-лабораторных исследований и данных пункционной биопсии.
Теги: миеломная болезнь, болезнь Рустицкого, белок, плоские кости, очаговые изменения
Начало активности (дата): 24.03.2017 05:25:00
Кем создан (ID): 645
Ключевые слова:
миеломная болезнь, болезнь Рустицкого, белок, плоские кости
Источник