Остеосинтез при переломах длинных трубчатых костей

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: врач-травматолог Джамилова Лидия Муратовна
Остеосинтез — хирургическая операция по соединению и фиксации костных отломков, образованных при переломах. Цель остеосинтеза – создание оптимальных условий для анатомически правильного сращения костной ткани. Радикальная хирургия показана в том случае, когда консервативное лечение признается неэффективным. Заключение о нецелесообразности терапевтического курса выносится на основании диагностического исследования, либо после неудачного применения традиционных методик по сращению переломов.
Для соединения фрагментов костно-суставного аппарата применяются каркасные конструкции, либо отдельные фиксирующие элементы. Выбор типа фиксатора зависит от характера, масштаба и места локализации травмы.
Область применения остеосинтеза
В настоящее время в хирургической ортопедии успешно применяются хорошо отработанные и проверенные временем методики остеосинтеза при травмах следующих отделов:
- Надплечье; плечевой сустав плечо; предплечье;
- Локтевой сустав;
- Кости таза;
- Тазобедренный сустав;
- Голень и голеностопный сустав;
- Бедро;
- Кисть;
- Стопа.
Остеосинтез костей и суставов предусматривает восстановление природной целостности скелетной системы (сопоставление отломков), закрепление фрагментов , создание условий для максимально быстрой реабилитации.
Показания к назначению остеосинтеза
 Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Относительными показаниями к остеосинтезу являются жесткие требования к срокам реабилитации. Срочные операции назначают профессиональным спортсменам, военным, востребованным специалистам, также пациентам, страдающим от боли, вызванной неправильно сросшимися переломами (болевой синдром вызывает ущемление нервных окончаний).
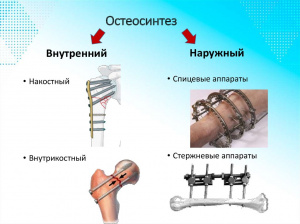
Виды остеосинтеза
Все виды хирургии по восстановлению анатомии сустава путем сопоставления и фиксации костных фрагментов проводятся по двум методикам – погружной или наружный остеосинтез
Наружный остеосинтез. Методика компрессионно-дистракционного воздействия не предполагает обнажения участка перелома. В качестве фиксаторов используются спицы направляющего аппарата, (техника доктора Илизарова), проводимые через травмированные костные структуры (направление фиксирующей конструкции должно быть перпендикулярным по отношению к костной оси).
Погружной остеосинтез – операция, при которой фиксирующий элемент вводится непосредственно в область перелома. Конструктивное устройство фиксатора выбирается с учетом клинической картины травмы. В хирургии применяют три метода проведения погружного остеосинтеза: накостный, чрескостный, внутрикостный.
Техника наружного чрескостного остеосинтеза
 Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Направляющий аппарат ( тип конструкции Илизарова, Гудушаури, Акулича, Ткаченко) , состоящий из фиксирующих стержней, двух колец и перекрещенных спиц, компонуют заранее, изучив характер расположения отломков по рентгенограмме.
С технической точки зрения правильная установка аппарата, в котором используются разные типы спиц, является сложной задачей для травматолога, поскольку при проведении операции требуется математическая точность движений понимание инженерной конструкции устройства, умение принимать оперативные решения по ходу операции.
Эффективность грамотно выполненного чрескостного остеосинтеза исключительно высока (период восстановления занимает 2-3 недели), при этом не требуется специальная предоперационная подготовка пациента. Противопоказаний для проведения операции с использованием наружного фиксирующего аппарата, практически, не существует. Методику чрескостного остеосинтеза применяют в каждом случае, если ее использование является целесообразным.
Техника накостного (погружного) остеосинтеза
Накостный остеосинтез, когда фиксаторы устанавливаются с внешней стороны кости, применяют при неосложненных переломах со смещением (оскольчатые, лоскутообразные, поперечные, околосуставные формы). В качестве фиксирующих элементов используются металлические пластины, соединяемые с костной тканью винтами. Дополнительными фиксаторами, которые хирург может использовать для упрочнения стыковки отломков, являются следующие детали:
-
 Проволока
Проволока - Уголки,
- Кольца,
- Полукольца
- Ленты.
Конструкционные элементы изготавливаются из металлов и сплавов (титан, нержавеющая сталь, композитные составы).
Техника внутрикостного (погружного остеосинтеза)
На практике применяется две техники проведения внутрикостного (интрамедуллярного) остеосинтеза – это операции закрытого и открытого типа. Закрытая хирургия выполняется в два этапа – вначале сопоставляются костные отломки с применением направляющего аппарата, затем в костномозговой канал вводят полый металлический стержень. Фиксирующий элемент, продвигаемый с помощью проводникового устройства в кость через небольшой разрез, устанавливается под рентгеновским контролем. В конце операции проводник извлекается, накладываются швы.
При открытом способе область перелома обнажается, и отломки сопоставляются с помощью хирургического инструмента, без применения специальной аппаратуры. Эта техника является более простой и надежной, но, в то же время, как любая полостная операция, сопровождается потерей крови, нарушением целостности мягких тканей, риском развития инфекционных осложнений.

Блокируемый интрамедуллярный синтез (БИОС) применяется при диафизарных переломах (переломы трубчатых костей в средней части). Названием методики связано с тем, что металлический стержень-фиксатор блокируется в медуллярном канале винтовыми элементами.
При переломах шейки бедра доказана высокая эффективность остеосинтеза в молодом возрасте, когда костная ткань хорошо снабжается кровью. Техника не применяется при лечении пациентов преклонного возраста, у которых, даже при относительно неплохих показателях здоровья, наблюдаются дистрофические изменения в суставно-костном аппарате. Хрупкие кости не выдерживают тяжести металлических конструкций, в результате чего возникают дополнительные травмы.
После проведения внутрикостной операции на бедре гипсовая повязка не накладывается.
При внутрикостном остеосинтезе костей области предплечья, лодыжки и голени применяется иммобилизационная шина.
Наиболее уязвима к перелому диафиза бедренная кость (в молодом возрасте травма чаще всего встречается у профессиональных спортсменов и поклонников экстремального вождения автомобиля). Для скрепления отломков бедренной кости используют разнообразные по конструкции элементы (в зависимости от характера травмы и ее масштаба) – трехлопастные гвозди, винты с пружинным механизмом, U-образные конструкции.
Противопоказаниями к применению БИОС являются:
- Артроз 3-4 степени с выраженными дегенеративными изменениями;
- Артриты в стадии обострения;
- Гнойные инфекции;
- Заболевания органов кроветворения;
- Невозможность установки фиксатора ( ширина медуллярного канала менее 3мм);
- Детский возраст.
Остеосинтез шейки бедренной кости без осколочных смещений проводят закрытым способом. Для повышения стабилизации скелетной системы фиксирующий элемент вводится в тазобедренный сустав с последующим закреплением в стенке вертлужной впадины.
 Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Технические осложнения после операций (проще говоря, ошибки врача) не часто встречаются в хирургической практике. Это связано с широким внедрением высокоточной контролирующей аппаратуры и инновационных технологий Детально отработанные техники остеосинтеза и большой опыт, накопленный в ортопедической хирургии, позволяют предусмотреть все возможные негативные моменты, которые могут возникнуть в ходе операции, или в реабилитационном периоде.
Техника проведения чрескостного (погружного) остеосинтеза
Фиксирующие элементы (болты или винтовые элементы) проводятся в кость в области перелома в поперечном или наклонно-поперечном направлении. Данная техника остеосинтеза применяется при винтообразных переломах (то есть когда линия разлома костей напоминает спираль). Для прочной фиксации отломков используют винты такого размера, чтобы соединительный элемент чуть выступал за пределы диаметра кости. Шляпка шурупа или винта плотно прижимает костные фрагменты друг к другу, обеспечивая умеренное компрессионное воздействие.

При косых переломах с крутой линией излома применяют технику создания костного шва, суть которой состоит в «связывании» отломков фиксирующей лентой (круглой проволокой или гибкой пластинчатой лентой из нержавеющей стали)
В области травмированных участков просверливаются отверстия, сквозь которые протягивают проволочные стержни, используемые для фиксации костных фрагментов в местах соприкосновения. Фиксаторы прочно стягиваются и закрепляются. После появления признаков сращения перелома проволоку удаляют, чтобы предотвратить атрофию костных тканей, сдавливаемых металлом (как правило, повторная операция проводится через 3 месяца после операции остеосинтеза).
Техника применения костного шва показана при переломах мыщелка плеча, надколенника и локтевого отростка.
Очень важно провести в кратчайшие сроки первичный остеосинтез при переломах в области локтя и колена. Консервативное лечение крайне редко бывает эффективным, и, к тому же, приводит к ограничению подвижности сустава на сгибание-разгибание.
Хирург выбирает методику фиксации отломков на основании данных рентгеновских снимков. При простом переломе (с одним фрагментом, и без смещения) применяют технику остеосинтеза по Веберу – кость фиксируется двумя титановыми спицами и проволокой. Если образовалась несколько осколков, и произошло их смещение, то используют металлические (титановые или стальные) пластины с винтами.
Применение остеосинтеза в челюстно-лицевой хирургии
 Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Осложнения после остеосинтеза
Неприятные последствия после малоинвазивных форм хирургии наблюдаются крайне редко. При проведении открытых операций могут развиться следующие осложнения:
- Инфицирование мягких тканей;
- Остеомиелит;
- Внутреннее кровоизлияние;
- Артрит;
- Эмболия.
После операции назначаются антибиотики и антикоагулянты в профилактических целях, обезболивающие – по показаниям ( на третий день препараты выписывают с учетом жалоб пациентов).
Реабилитация после остеосинтеза

Время реабилитации после остеосинтеза зависит от нескольких факторов:
- Сложности травмы;
- Места локализации травмы
- Вида примененной техники остеосинтеза;
- Возраста;
- Состояния здоровья.
Восстановительная программа разрабатывается индивидуально для каждого пациента, и включает несколько направлений: лечебная физкультура, УВЧ, электрофорез, лечебные ванны, грязевая терапия (бальнеология).
После операций на локтевом суставе пациенты в течение двух-трех дней испытывают сильную боль, но, несмотря на этот неприятный факт, необходимо проводить разработку руки. В первые дни упражнения проводит врач, осуществляя вращательные движения, сгибание-разгибание, вытяжение конечности. В дальнейшем пациент выполняет все пункты физкультурной программы самостоятельно.
Для разработки колена, тазобедренного сустава применяются специальные тренажеры, с помощью которых постепенно увеличивается нагрузка на суставный аппарат, укрепляются мышцы и связки. В обязательном порядке назначается лечебный массаж.
После погружного остеосинтеза бедра, локтя, надколенника, голени период восстановления занимает от 3 до 6 месяцев, после применения чрескостной наружной методики – 1-2 месяца.
Беседа с врачом
 Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Прежде всего, следует узнать, какой у вас тип перелома, какой вид остеосинтеза планирует применить врач, и каковы риски осложнений. Пациент должен знать о методах дальнейшего лечения, сроках реабилитации. Абсолютно всех людей волнуют следующие вопросы: «когда я смогу приступить к работе?», «насколько полноценно я смогу обслуживать себя после хирургического вмешательства?», и « насколько сильной будет боль после операции?».
Специалист обязан подробно, последовательно, и в доступной форме осветить все важные моменты Пациент имеет право узнать, чем отличаются друг от друга фиксаторы, применяемые при остеосинтезе, и почему хирург выбрал именно этот тип конструкции. Вопросы должны быть тематическими и четко сформулированными .
Помните, что работа хирурга является исключительно сложной, ответственной, непрерывно связанной со стрессовыми ситуациями. Старайтесь выполнять все предписания лечащего врача, и не пренебрегайте ни одной рекомендацией. Это и есть главная основа быстрого восстановления после сложной травмы.
Стоимость операции
Стоимость операции по остеосинтезу зависит от тяжести травмы и, соответственно, от сложности примененных медицинских технологий. Другими факторами, влияющими на цену врачебной помощи, являются: стоимость фиксирующей конструкции и лекарственных препаратов, уровень обслуживания перед (и после) операции. Так, например, остеосинтез ключицы или локтевого сустава в разных медицинских учреждениях может стоить от 35 до 80 тыс. рублей, операция на большеберцовой кости – от 90 до 200 тысяч рублей.
Помните, что металлоконструкции после сращения перелома должны быть удалены – для этого проводится повторная хирургия, за которую придется платить, правда, на порядок меньше (от 6 до 35 тысяч рублей).
Бесплатные операции проводятся по квоте. Это вполне реальная возможность для пациентов, которые могут ждать от 6 месяцев до года. Травматолог выписывает направление на дополнительное обследование и прохождение медицинской комиссии (по месту жительства).
Отзывы пациентов об остеосинтезе, в основном, положительные. Конструкции не причиняют дискомфорта и боли – возможно лишь незначительное ограничение подвижности в области установки трансплантата.
Видео: интрамедуллярный остеосинтез перелома правой бедренной кости
Видео: остеосинтез надколенника спицами и проволочной петлей по Веберу
Источник
 11.05.2020
11.05.2020
Осложнения при накостном остеосинтезе у больных с переломами длинных трубчатых костей
Применение биоактивных имплантатов позволило сократить уровень неудовлетворительных результатов в 2 раза.
Использование пластин с КФ покрытием целесообразно при переломах типа С и у больных на фоне остеопороза.
ВВЕДЕНИЕ
Неоспоримые достоинства накостного остеосинтеза, благодаря возможности проведения точной репозиции отломков, жесткости фиксации, ставят его в число ведущих методов хирургического лечения переломов длинных трубчатых костей. Но даже технически грамотно выполненная операция качественным имплантатом не всегда предотвращает миграцию винтов или перелом пластины, а удовлетворительный исход лечения не гарантирован при консолидации в правильном положении [2, 3]. Совершенствование технологии остеосинтеза не позволяет избежать неудовлетворительных результатов, которые наблюдаются, по данным разных авторов, у 35-70 % оперированных больных [4, 9, 13].
В связи с этим, в качестве альтернативы стальным и титановым изделиям во всем мире проводятся работы по созданию биологически активных и биологически инертных материалов нового поколения [12]. На сегодняшний день у специалистов нет сомнения в том факте, что стабильность костных отломков напрямую связана с возможностью интеграции поверхности имплантируемой конструкции с костной тканью. Известно, что лучшую фиксацию обеспечивают пористые поверхности, содержащие в своем составе кальций-фосфатные (КФ) соединения [7].
Однако клинических исследований применения КФ покрытий на титановых имплантатах с анализом осложнений у больных со сходными травматическими повреждениями в доступных литературных источниках мы не нашли.
Цель исследования: проанализировать осложнения при накостном остеосинтезе биоинертными и биоактивными
конструкциями и разработать пути снижения их числа.
МАТЕРИАЛЫ И МЕТОДЫ
Работа основана на анализе оперативного лечения 1265 больных в травматологическом отделении ММЛПУ ГБ N1 города Томска, обоего пола, средний возраст которых составил 37,1±6,5 года, с закрытыми переломами бедренной (n=440), большеберцовой (n=532) и плечевой (293) костей. Переломы типа С со-ставили 44,7 %, В – 29,2 %, А – 26,1 %.Для накостного остеосинтеза использованы пла-стины DSP, разработанные в КНПО «Биотехника» совместно с Томским политехническим университетом.
Формирование КФ покрытия на титановых пластинах осуществлялось методом анодно-искрового оксидирования в электроимпульсном режиме в электролите из фосфорной кислоты [5].
Больные с переломами длинных трубчатых костей в зависимости от типа примененного имплантата для операции были разделены на две группы (табл. 1).
Остеосинтез у первой группы, состоящей из 672 пациентов, проводили биоинертными пластинами (БИП), у второй – 593 пострадавших — биоактивными (БАП), с КФ покрытием. Критериями включения являлись информированное согласие больных, закрытый перелом длинной трубчатой кости, показания для накостного остеосинтеза пластиной.
Из исследования исключались пациенты с политравмой, применением в качестве лечения аппарата внешней фиксации, имеющие противопоказания для операции накостными имплантатами. Состав обеих групп был однородным по возрасту, полу, количеству и характеру полученных повреждений. Распределение больных по группам носило случайный характер. Для анализа полученных осложнений были взяты случаи сращения перелома с грубой деформацией, контрактурами суставов, замедленными сращениями и формированием ложного сустава, переломом и смещением металлоконструкции, нагноениями мягких тканей с переходом в остеомиелит.
Обработку полученных при исследовании данных проводили с использованием программ Statistica 6,0 и SPSS 12,0.
Для описания качественных данных использовали абсолютные и относительные частоты. Сравнение качественных данных проводили критериями Фишера и Хи-квадрата с учетом условий их применения. Уровень статистически значимого различия считали при p<0,05.
РЕЗУЛЬТАТЫ
Полностью устранить смещения костных фрагментов во время операции не удалось у 27 (2,1 %) пострадавших. Это было связано не только с тяжестью травмы, сопутствующим остеопорозом, но и с техническими трудностями при проведении остеосинтеза.
Частыми неудовлетворительными результатами являлись стойкие контрактуры суставов. Они составили 8,6 % в группе больных с БАП и 15,8 % с БИП (табл. 2).
К ограничению подвижности приводили тяжелые внутрисуставные переломы, замедленная консолидация, позднее начало и невозможность заниматься восстановительным лечением, особенно у пожилых больных и лиц с излишним весом. На отдаленный результат лечения оказывало влияние ограниченное число реабилитационных центров, недостаточная преемственность работы стационара и амбулаторно-поликлинической сети. Из всех перечисленных факторов на функцию сустава наибольшее влияние оказывала тяжесть повреждения суставного отдела.
Общеизвестно, что внутрисуставные гематомы, кровоизлияния и отеки параартикулярных тканей, сопровождающие внутрисуставные или околосуставные переломы, являются пусковыми механизмами, приводящими к развитию посттравматической контрактуры и артроза [10, 11].
КФ покрытие, стимулируя значительный рост костной ткани вдоль пластины, формировало выраженную периостальную мозоль. Благодаря высокой биомеханической совместимости материала в области перелома исключались негативные реакции, происходящие на границе имплантат-кость.
Кроме того, данное покрытие, обеспечивая интеграционное взаимодействие КФ структуры пластины с костной тканью, существенно повышало прочность закрепления ее на кости [5, 7]. После операции с использованием БАП уменьшалась необходимость длительного назначения обезболивающих препаратов, появлялась возможность оказаться от дополнительной внешней иммобилизации и начать раннюю реабилитацию без риска возникновения вторичного смещения костных отломков или миграции конструкции. В ранние сроки наблюдения (до 6 месяцев) остеосинтез пластинами с КФ покрытиями приводил к полной консолидации переломов, достоверному уменьшению нейроваскулярных нарушений, болевого синдрома, улучшению подвижности в смежных суставах. Избыточную гетеротопическую оссификацию при внутрисуставных переломах можно было предотвратить при удалении металлоконструкций после сращения перелома (через 1-1,5 года после операции).
Замедленную консолидацию и формирование псевдоартроза чаще встречали при диафизарных повреждениях голени типа С (табл. 3), что согласуется с результатами других авторов [1, 6]. Основной причиной этих процессов у 11,0 % больных, оперированных пластинами с БИП и 5,1 % с БАП, явилась недостаточная адаптация костных отломков с наличием щели между фрагментами и неустраненным костным дефектом.
Полноценную регенерацию задерживало нарушение кровоснабжения поврежденного сегмента конечности вследствие обширной отслойки надкостницы, вызванной как самой травмой, так и неадекватной оперативной техникой, нестабильность остеосинтеза и развитие инфекции.
Наиболее важными факторами, помогающими избежать излишней травматизации при лечении переломов, является использование современных технологий остеосинтеза (пластины LSP, LS-LSP, LISS, штифты с блокированием) и малотравматичная техника операции.
Потеря стабильности была обусловлена механическим повреждением пластины при ранней функциональной нагрузке или уменьшением прочности костной ткани вследствие остеопороза (рис.1, 2).
Снизить число осложнений, таких как перелом металлоконструкции, возможно при использовании стальных пластин, покрытых гибридным КФ слоем, обладающих наряду с высокими механическими характеристиками хорошей биосовместимостью с костью.
Замедленная консолидация перелома сопровождалась болезненностью в области повреждения при пальпации и осевой нагрузке, отеком мягких тканей и синюшным оттенком кожи конечности. Определяющие диагностические критерии такого состояния были получены с помощью лучевых методов исследования. Всего такие осложнения отмечены у 104 (8,2 %) пациентов. Накостная пластина, перекрывая область перелома на значительном протяжении, не позволяла полностью оценить состояние костной мозоли.
Дополнительную информацию о темпах репаративных процессов мы получали с помощью ультразвукового исследования области перелома. Физические основы метода позволяют увидеть процесс формирования костной мозоли еще до появления ее кальцинации, что значительно дополняет стандартное рентгенологическое обследование. Эхографическая картина характеризовалась уменьшением диастаза между отломками и глубины щели перелома с увеличением количества тонких линейных эхопозитивных включений, продольно ориентированных по оси конечности. Возможность проведения ультразвукового мониторирования в условиях экономической доступности, быстроты процедуры, неинвазивности и отсутствия лучевой нагрузки делают это исследование незаменимым при контроле костной прочности при лечении переломов длинных трубчатых костей.
При остеосинтезе металлоконструкциями с БИП несращение перелома отмечено у 15 (2,2 %) человек. Этим пострадавшим приходилось выполнять повторные операции. Использование пластин с БАП позволило снизить количество этих осложнений до 4 (0,7%) случаев. Проведение комплексного обследования с применением ультразвукового исследования помогало в ранней диагностике формирования псевдоартроза и своевременном осуществлении коррекции лечения.
Инфекционные осложнения с переходом в посттравматический остеомиелит вносили серьезные трудности в процесс лечения и значительно увеличивали его продолжительность. Под нашим наблюдением находилось 17 таких больных, 11 (1,6 %) при использовании биоинертных имплантантов и 6 (1 %) – с КФ покрытием. При невозможности ликвидировать гнойный процесс, используя проточное промывание очага воспаления и массивную антибактериальную терапию, мы производили удаление металлоконструкции, расширенную некрэктомию с наложением аппарата внешней фиксации.
В своей практике мы наблюдали ряд больных, имеющих несколько проблем в послеоперационном периоде.
Замедленная консолидация часто сочеталась с контрактурой суставов. Перелом и миграция пластины приводили к ложному суставу и нередко — к нагноению мягких тканей и остеомиелиту. Своевременная коррекция лечения, улучшение преемственности работы стационара и поликлиники помогали повлиять на эту отрицательную статистику.
Оценивая результаты лечения двух групп пострадавших, можно сказать, что хороший клинический результат достигнут у 75,2 % с применением пластин с БАП и 61,2 % с БИП. Неудовлетворительные исходы составили 5,9 % и 14,0 % соответственно. Биоактивные имплантаты с КФ покрытием показали свою эффективность при переломах типа С, а также и у больных на фоне остеопороза. При их использовании удалось значительно сократить случаи нестабильности остеосинтеза после операции, несращений перелома, а также начать раньше активное восстановительное лечение.
ВЫВОДЫ
При накостном остеосинтезе самыми частыми осложнениями явились стойкие контрактуры суставов (15,8 %), замедленная консолидация переломов (11,0 %).Применение биоактивных титановых пластин с КФ покрытием позволило получить более хороший клинический эффект по сравнению с биоинертными имплантатами, снижая уровень неудовлетворительных результатов в виде формирования контрактур до 8,6 %, замедленного сращения переломов до 5,1 % и ложных суставов в 3 раза.
Сократить случаи перелома конструкций с сохранением хорошей биоинтеграции с костью возможно при внедрении стальных имплантатов с нанесенным на них КФ слоем, обладающих более высокими механическими характеристиками по сравнению с титаном.
Уменьшить осложнения остеосинтеза поможет использование современных технологий и минимально инвазивной техники операции, всесторонний контроль процесса консолидации, адекватная и правильная тактика реабилитации больных.
ЛИТЕРАТУРА
1.Барабаш А.П., Шпиняк С.П., Барабаш Ю.А. Сравнительная характеристика методов остеосинтеза у пациентов с оскольчатыми переломами диафиза бедренной кости. // Травматология и ортопедия России. 2013. No 2. С. 116-124.
2.Разрушение имплантатов при накостном остоесинтезе переломов длинных костей / A.В. Бондаренко, Е.А. Распопова, В.А. Пелеганчук, С.А. Печенин // Вестн. травматологии и ортопедии им. Н.Н. Приорова. 2004. No 2. С. 41-44.
3.Волна A.A., Владыкин А.Б. Переломы проксимального отдела плеча: возможность использования штифтов // Margo Anterior. 2001. No 5 — 6. С. 1-4.
4.Набоков А.Ю. Современный остеосинтез. М.: Изд-во Медицинское информационное агентство, 2007. 400 с.
Nabokov A.Iu. Sovremennyi osteosintez [Modern osteosynthesis]. M.: Izd-vo Meditsinskoe informatsionnoe agentstvo, 2007. 400 s.
5.Биоматериалы и имплантаты для травматологии и ортопедии / Т.С. Петровская, В.П. Шахов, В.И Верещагин, В.П. Игнатов. Томск: Изд-во Томского политехнического университета, 2011. 307 с.
6.Оценка результатов лечения различных типов диафизарных переломов костей голени при накостном и внутрикостном остеосинтезе / В.В. Писарев, А.В. Алейников, И.В Васин, Ю.А. Ошурков // Травматология и ортопедия России. 2013. No 3. С. 29-36.
7.Родионов И.В., Анников В.В. Исследование и разработка металллооксидных биосовместимых покрытий для медицинского применения // Новые технологии создания и применения биокерамики в восстановительной медицине: материалы междунар. науч.-практ. конф. Томск, 2010. С. 137-143.
8.Хэнч Л., Джонс Д. Биоматериалы, искусственные органы и инжиниринг тканей. М.: Техносфера, 2007. 304 с.
Khench L., Dzhons D. Biomaterialy, iskusstvennye organy i inzhiniring tkanei [Biomaterials, artificial organs, and tissueengineering]. M.: Tekhnosfera, 2007. 304 s.
9.Ульянов A.B., Зоря В.И., Щукин В.Н. Накостный компрессионно-динамический остеосинтез костей конечностей // Паллиативная медицина и реабилитация. 2002. No 2-3. С. 107.
10.Choi P.D., Melikian R., Skaggs D.L. Risk factors for vascular repair and compartment syndrome in the pulseless supracondylar humerus fracture in children // J. Pediatr. Orthop. 2010. Vol. 30, No 1. P. 50-56.
11.Prevention and treatment of elbow stiffness / P.J. Evans, S. Nandi, S. Maschke, H.A. Hoyen, J.N. Lawton // J. Hand Surg. Am. 2009.Vol. 34, No 4. P.769-778.
12.Evaluation by bone scintigraphy of osteogenic activity of commercial bioceramics (porous beta-TCP and HAp particles) subcutaneously implanted in rats / H. Nakayama, T. Kawase, H. Kogami, K. Okuda, H. Inoue, T. Oda, K. Hayama, M. Tsuchimochi, L.F. Wolff // J. Biomater. Appl. 2010. Vol. 24, No 8. P. 751-768.
13.Nork S.E. Femoral shaft fractures. In: Rockwood and Green’s Fractures in Adults / Eds.: R.W. Buchholz, J.D. Heckman, C.M. Court-Brown, P. Tornetta. 7th ed. Philadelphia: Lippincott Williams & Wilkins, 2010. P. 1655-1719.
Сведения об авторах:
1.Попов Владимир Петрович – ГОУВПО СибГМУ, г. Томск, кафедра травматологии, ортопедии и ВПХ, ассистент, к. м. н.;
2.Здрелько Валерий Петрович – Больница скорой медицинской помощи, г. Томск, врач-ординатор, отделение травматологии.
3.Трухачев Игорь Геннадьевич – Больница скорой медицинской помощи, г. Томск, врач-ординатор, отделение травматологии.
4.Попов Александр Владимирович – Городская больница скорой медицинской помощи, г Томск, врач-ординатор, отделение травматологии.
Теги: остеосинтез
234567
Начало активности (дата): 11.05.2020 19:48:00
234567
Кем создан (ID): 989
234567
Ключевые слова:
остеосинтез, переломы, биоинертные и биоактивные имплантаты, замедленная консолидация, псевдоартроз, контрактуры
12354567899
Источник