Перелом дистальной трети диафиза лучевой кости
Перелом диафиза лучевой кости. Диагностика и лечение
Перелом диафиза может произойти практически в любом отделе лучевой или локтевой кости, за исключением мест, окруженных суставной капсулой или связками. Эти переломы можно разделить на три отдельных класса: переломы классов А и Б — это переломы одной из костей, переломы класса В представляют собой комбинированные переломы.
Переломы лучевой кости в зависимости от прикрепления мышц и смещения фрагментов могут быть разделены на три группы. Первая группа включает переломы проксимальной трети диафиза лучевой кости дистальнее места прикрепления супинатора и двуглавой мышцы плеча. Обе эти мышцы обеспечивают супинацию или приводят к смещению проксимального отдела лучевой кости. Ко второй группе относятся переломы средней трети диафиза, где прикрепляющийся пронатор обеспечивает пронацию.
В третью группу входят переломы дистального отдела диафиза лучевой кости. В этом месте прикреплен квадратный пронатор, оказывающий пронирующее действие на костные фрагменты.
Переломы диафиза лучевой кости чаще происходят на границе средней и дистальной трети. Именно в этом месте кость окружена наиболее тонким мышечным слоем и, следовательно, более подвержена прямой травме.
Наиболее часто встречающийся механизм — это прямой удар по диафизу лучевой кости.
Над местом повреждения определяется усиливающаяся при прямой пальпации или продольной компрессии болезненность. В области дистального лучелоктевого сустава она может быть следствием подвывиха или вывиха.
Как правило, достаточно типичных переднезадней и боковой проекций. Переломы диафиза лучевой кости нередко сочетаются с серьезными, но часто скрытыми повреждениями локтевого и лучезапястного суставов.
Аксиома: переломы дистального отдела лучевой кости часто сочетаются с вывихами в дистальном лучелоктевом суставе.
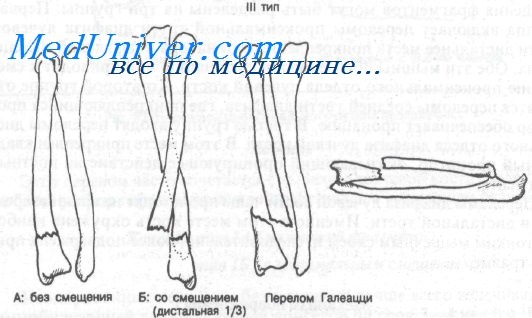
Перелом дистального отдела диафиза в сочетании с вывихом головки локтевой кости обычно называют переломом Галеации.
Лечение переломов диафиза лучевой кости
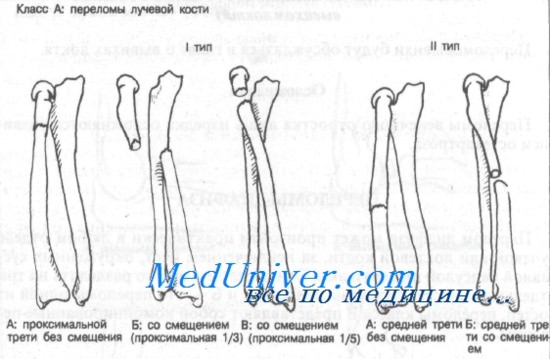
Класс А: тип IA (проксимальные без смещения). Эти переломы редко и требуют неотложного направления к ортопеду. Оказываемая неотложная помощь должна включать наложение большой гипсовой повязки или передней и задней лонгет (см. Приложение). Локтевой сустав фиксируют в положении сгибания под углом 90°, предплечье — в положении супинации. Необходима рентгенография для выявления смещения.
Класс А: тип IБ (смещение проксимальной трети). Показано неотложное направление к ортопеду, поскольку методом выбора является открытая репозиция и внутренняя фиксация. Неотложная помощь должна включать иммобилизацию длинной задней лонгетой с предплечьем в положении супинации и локтевым суставом в положении сгибания под углом 90°.
Класс А: тип IB (смещение проксимальной пятой части фрагмента лучевой кости). Показана консультация ортопеда, поскольку метод лечения этих переломов остается спорным. Из-за малого размера проксимального фрагмента внутренняя фиксация трудна. Большинство больных лечат путем закрытой репозиции с наложением длинной гипсовой повязки или переднезадней лонгеты. Локтевому суставу придают положение сгибания под углом 90°, а предплечье — в положении супинации.
Класс А: тип IIА (переломы средней трети без смещения). После иммобилизации длинной гипсовой повязкой или переднезадней лонгетой показано направление к специалисту. Локтевой сустав должен быть в положении сгибания под углом 90°, а предплечье — в положении умеренной супинации. Необходима последующая контрольная рентгенография.
Класс А: тип IIБ (переломы средней трети со смещением). Больного следует немедленно направить к специалисту, поскольку методом выбора является открытая репозиция и внутренняя фиксация.
Но сначала иммобилизуйте конечность в положении сгибания локтевого сустава 90° и с умеренной супинацией предплечья.
Класс А: тип IIIА (без смещения). Этот перелом может сочетаться с подвывихом в дистальном луче-локтевом суставе. После иммобилизации длинной гипсовой повязкой или переднезадней лонгетой (см. Приложение) показано направление к ортопеду. Локоть фиксируют под углом 90°, предплечье — в положении пронации.
Класс А: тип IIIБ (со смещением дистальной трети и перелом Галеацци). Переломы этого типа встречаются часто и требуют срочного направления к ортопеду, поскольку методом выбора является открытая репозиция с внутренней фиксацией. Линия перелома, как правило, поперечная или косая, без раздробления, с угловым смещением дистального фрагмента лучевой кости в дорсальном направлении.
Аксиома: перелом Галеацци обычно сочетается с подвывихом в дистальном луче-локтевом суставе (в остром или позднем периоде).
Осложнения переломов диафиза лучевой кости
Переломы диафиза лучевой кости часто сопровождаются осложнениями. Для профилактики последних следует учитывать ряд факторов.
1. Перелом без смещения может позже стать смещенным из-за мышечной тяги и расхождения фрагментов, несмотря на иммобилизацию. Необходима повторная рентгенография для контроля правильности стояния отломков.
2. В результате неадекватной репозиции или иммобилизации может наблюдаться неправильное сращение или несращение.
3. При лечении этих переломов необходимо своевременное выявление и лечение ротационных деформаций.
4. Переломам диафиза лучевой кости часто сопутствует подвывих или вывих в дистальном лучелоктевом суставе.
5. При переломах диафиза лучевой кости сосудисто-нервные повреждения редки.
— Также рекомендуем «Переломы диафиза локтевой кости. Диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Возникают чаще, чем изолированные диафизарные переломы локтевой кости.
Они принадлежат к более тяжелой травме.
Лучевая кость играет основную роль в ротационных движениях предплечья, потеря которых значительно нарушает функциональные возможности верхней конечности и работоспособность человека.
Анатомия

Предплечье образовано двумя костями – локтевой и лучевой.
Лучевая кость, как и локтевая, состоит из тела, проксимального и дистального концов.
Проксимальный конец участвует в образовании локтевого сустава, а дистальный – лучезапястного.
Тело кости разделяют на верхнюю треть, среднюю и нижнюю.
Причины переломов диафиза лучевой кости
Переломы возникают в результате падения на руку с опорой на кисть.
Предплечье при этом находится в положении пронации и вся травмирующая сила приходится на лучевую кость, которая в средней трети расширена и уплощена с изгибом под углом вперед и в локтевую сторону, что снижает ее сопротивляемость.
Поэтому чаще переломы лучевой кости возникают в средней и нижней трети. Механизм их косвенный.

Прямой механизм переломов диафиза лучевой кости возникает в результате непосредственного удара преимущественно на уровне средней и нижней трети.
Изолированные переломы диафиза лучевой кости в верхней трети встречаются редко.
Для изолированных переломов диафиза лучевой кости типичны смещения по ширине и под углом, тогда как по длине, благодаря четности костей и межкостной мембране, смещение почти отсутствует. Плоскость перелома чаще бывает поперечно-косой или приближается к винтообразной.

У детей изолированные переломы лучевой кости чаще всего возникают на границе средней и нижней трети. Смещение отломков в значительной степени зависит от нарушения физиологического равновесия мышц-антагонистов.
Симптомы

Боль, ограниченность функции и полное нарушение ротационных движений предплечья.
При переломах в верхней трети возникает дефигурация предплечья за счет припухлости на лучевой стороне, при переломах в средней и нижней трети – деформация предплечья с углом, открытым наружу или внутрь и к тылу или в ладонную сторону.
Кисть и дистальный отдел предплечья всегда в положении пронации.
Сжимание пальцев в кулак обостряет боль.
При пальпации острота боли локализуется в зоне припухлости или деформации, в средней и нижней трети пальпируются концы отломков, довольно часто в нижней трети они выступают под кожей.
Симптом патологической подвижности ощущается лишь в месте деформации лучевой кости, целая локтевая кость скрадывает четкость этого типичного симптома переломов костей.
При переломах без смещения осевое нажатие на предплечье обостряет боль в месте перелома, чего не бывает при ушибах.
Диагностика
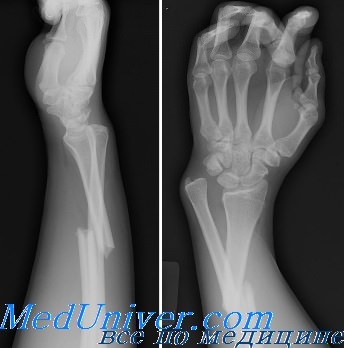
Рентгеновское исследование не только подтверждает клинический диагноз, но и дает врачу характеристику перелома, положение отломков для обоснования тактики и выбора метода лечения.
Направление типичных смещений отломков
Итак, чтобы правильно определить показания к выбору метода лечения и успешно провести закрытую одномоментную репозицию отломков, необходимо знать направление типичных смещений отломков в зависимости от уровня перелома.
Верхняя треть диафиза лучевой кости
Если плоскость перелома в верхней трети диафиза лучевой кости проходит между мышцей-супинатором и круглой мышцей-пронатором, то проксимальный отломок под тягой двуглавой мышцы плеча и мышцы-супинатора занимает положение максимальной супинации и несколько отведен в лучевую сторону, то есть наружу. Дистальный отломок под действием круглой, квадратной мышц-пронаторов не только полностью пронируется, но и во многом смещается вперед и внутрь.
Перелом в нижней трети
При переломах лучевой кости в нижней трети, когда плоскость перелома проходит между местами прикрепления круглой и квадратной мышц-пронаторов и мышцами-супинаторами, сила которых больше, чем сила одной круглой мышцы-пронатора, то проксимальный отломок занимает положение супинации, но не полной, как это бывает при переломах в верхней трети, и дополнительно смещается вперед. Дистальный отломок под действием квадратной мышцы-пронатора занимает полное пронационное положение с отклонением внутрь.
Лечение
Без смещения

Переломы без смещения, по типу зеленой ветки лечат консервативно: накладывают гипсовую иммобилизацию средней трети плеча до головок пястных костей. Время иммобилизации у взрослых пострадавших – 6 недель, у детей – 2,5-3 месяца.
Со смещением в нижней трети
В подавляющем большинстве случаев подлежат оперативному лечению, поскольку не удается устранить смещение дистального отломка, а настойчивые попытки достичь закрытым путем сопоставления отломков приводят к дополнительному травмированию прилегающих мягких тканей.
Переломы в верхней и средней трети
При переломах в верхней и средней трети, когда плоскость перелома поперечно-косая или зазубрена, показано закрытое одномоментное сопоставление отломков.
После обезболивания (наркоз или введения в гематому 30-40 см. куб. 1% раствора новокаина или лидокаина) врач отводит руку, под локоть подкладывает мешок с песком и помощник фиксирует участок локтевого сустава в положении супинации предплечья.
Переломы с радиально открытым углом

При переломах с углом, открытым радиально, хирург берет ладонь потерпевшего, как для рукопожатия, и осуществляет полную супинацию ладони и предплечья, сгибая предплечье до прямого угла в локтевом суставе при умеренной тракции по оси.
Затем, не меняя положения и тяги, передает руку второму помощнику, а сам на высоте деформации с нарастанием силы нажимает на отломки, устраняя угловое смещение к восстановлению оси предплечья, предотвращая гиперкорекции.
При этом кисть выводится в тыльную флексию с умеренным радиальным отводом. Радиальное отведение кисти приводит к напряжению тыльных и наружных связок, что способствует сопоставлению отломков.
На место перелома кладут ватно-марлевый пелот и накладывают гипсовую иммобилизацию от верхней трети плеча до головок пястных костей.
Переломы с углом, открытым внутрь и вперед

При переломах с углом, открытым внутрь и вперед, помощник фиксирует локоть и верхнюю треть предплечья в положении полной супинации, врач захватывает кисть как для рукопожатия, сгибает предплечье до прямого угла, а кисть переводит в ульнарное отклонение.
При этом напрягается связочно-сумочный аппарат луче-запястного сустава и дистальный отломок лучевой кости отводится от локтевой кости, устраняется угловое смещение, кисть переводят в положение ладонного сгибания, не меняя ее ульнарного отклонения.
Врач передает руку второму помощнику, а сам пальцами давит на высоте деформации на отломки сверху вниз, устраняя смещение с углом, открытым в ладонную сторону, восстанавливая ось предплечья.
Накладывают ватно-марлевый пелот на место перелома, иммобилизацию проводят гипсовой повязкой от верхней трети плеча до головок пястных костей при супинированном, согнутом под прямым углом предплечье.
Кисть фиксируют в положении умеренной ладонной флексии с локтевым отводом. После затвердевания гипса делают рентгеновский снимок. Если добиться сопоставления отломков не удается, пострадавшего направляют на оперативное лечение.
У пострадавших на 7-9-й день после сопоставления отломков вследствие падения реактивного отека повязка становится свободной, необходимо ее подтянуть и сделать контрольный рентгеновский снимок.
Убедившись, что вторичное смещение не наступило, продолжают амбулаторное лечение в течение 7-8 недель. Трудоспособность восстанавливается через 9-10 недель.
В случаях, когда возникло вторичное смещение, пострадавшего направляют на оперативное лечение. Таким образом, оперативное лечение показано в случае невозможности достичь сиюминутного сопоставления отломков, при вторичных смещениях отломков в гипсовой повязке, косых и винтовых плоскостях перелома, интерпозиции, при осколочных и двойных переломах.
Оперативное лечение
Оперативное лечение состоит в открытом сопоставлении отломков и остеосинтезе их. Остеосинтез должен быть стабильным, что позволяет проводить раннее функциональное лечение.
Переломы диафиза лучевой кости требуют обязательного полного устранения смещений отломков, как залога восстановления ротационных движений предплечья, работоспособности.
Реабилитация
Движения пальцами кисти начинают через 5-7 дней после оперативного вмешательства. ЛФК локтевого сустава разрешается через три месяца с момента травмы, не зависимо от метода лечения. Если стабильность фиксации фрагментов при остеосинтезе сомнительная, тогда дистальное или проксимальное радиоульнарное сочленение фиксируют спицами Киршнера на 3-6 недель, для предотвращения ротационных смещений и нарушения репаративного остеогенеза.
Источник
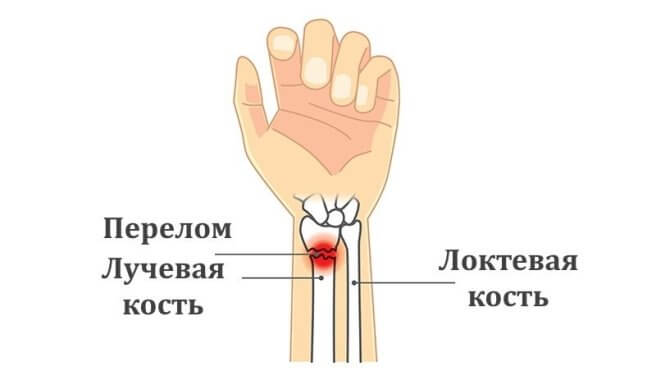
Если пациент после неудачного падения травмировал руку около запястья, но боль терпимая и пальцами с трудом, но двигать можно, то человек часто решает подождать и не спешит в больницу. Однако это может быть перелом лучевой кости — и если его не лечить, то он может обернуться серьезными последствиями, вплоть до потери трудоспособности.
Легкомысленное отношение к этому виду травм довольно распространено, их считают нетяжелыми. Пациенты думают, что гипс — это все, что нужно для лечения, и пренебрегают рекомендациями врача относительно разработки руки упражнениями, тратят время больничного листа на отдых и ничегонеделание. Они не подозревают о последствиях такой, вроде бы легкой травмы.Лучше заранее узнать о том, как проявляется этот перелом, какие методы лечения применяются в современной практике, и как необходимо разрабатывать руку после освобождения ее от гипса.
Травма распространенная, ее доля достигает 16% всех случаев бытового травматизма. Чаще страдают лица с развившимся остеопорозом, в первую очередь женщины в возрасте менопаузы. Именно эта категория населения должна избегать ситуаций с повышенным риском падения.
Немного об анатомии
Лучевая кость входит в состав предплечья, продолжается от локтя до запястья. Верхняя (проксимальная) часть этой кости сочленяется с локтем и является более массивной, чем нижняя (дистальная) часть. Именно поэтому нижняя треть лучевой кости около запястья более хрупкая.
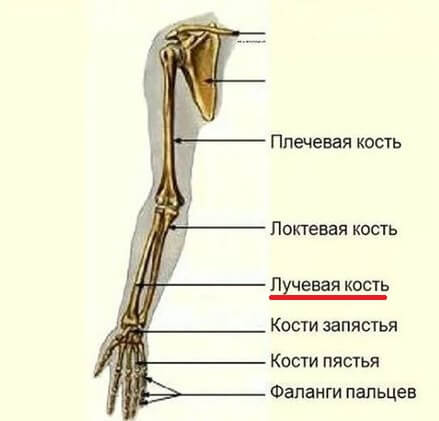
Вместе с лучевой предплечье образует еще одна кость — локтевая. Она более массивная и потому реже подвергается переломам.
Какими бывают переломы
Механизм получения травмы — это падение (в основном с высоты собственного роста) на руки, вытянутые вперед для опоры. Поскольку большинство людей — правши, то при падении они пытаются опереться на правую руку. Следовательно, травм правой лучевой кости регистрируется намного больше, чем левой.
В зависимости от причины такие переломы бывают:
- патологические — в них виновато даже не воздействие механической силы (в ситуации падения), а остеопороз — состояние хрупкости костей, наступающее по мере старения или при некоторых заболеваниях; если человек опирается, падая, на пораженную лучевую кость, перелом практически гарантирован;
- травматические — итог воздействия слишком большой физической нагрузки, удара, скручивания.
При закрытом переломе лучевой кости разъединяется на фрагменты лишь кость, но не мышцы и кожа над ней. Они могут быть отечными или с кровоизлиянием, но не разорваны. При чрезмерном или резком воздействии причинного фактора наступает открытый перелом — к нарушению целостности кости присоединяется разрыв мышц и кожи на ней; получается рана, в которой видны концы кости.
С анатомической точки зрения, подразделение переломов луча выглядит так:
- внутрисуставные — ломается часть, входящая в лучезапястный сустав, а также шиловидный отросток (часть луча, сочленяющаяся с локтевым суставом);
- вне сустава — на протяжении трубчатой части кости.
Тело кости, собственно сама «трубка», в 75% случаев переламывается в нижней трети, почти около кисти. Это классифицируется как перелом лучевой кости в типичном месте. Намного реже луч переламывается в среднем и верхнем сегменте.
Линия разлома может быть разной и давать поперечные, косые, продольные, Т-образные, винтообразные; оскольчатые (более двух фрагментов) переломы. Нередкое явление — вколоченные переломы (обломки лучевой кости как бы заходят друг в друга, «вколачиваются» будто молотком).
Каждому типу травмы может сопутствовать смещение отломков, наступающее вследствие непроизвольных подергиваний мышц конечности.
Перелом лучевой кости в типичном месте
Пациент, падая, инстинктивно пытается смягчить удар о землю и выпрямляет перед собой руку — согнутую в запястье либо разогнутую в нем (то есть опирается на основание ладони). В зависимости от этого нижняя треть лучевой кости получает повреждение по разному типу:
- Сгибательный, носящий название по фамилии травматолога Смита. Наступает при опоре падающего на согнутую кисть, она развернута к тыльной стороне конечности. Тогда образовавшийся костный отломок движется к наружной поверхности предплечья.
- Разгибательный, названный в честь ирландского хирурга Коллиса. Случается, если падающий при падении опирается на ладонь. В итоге рука переразгибается в запястном суставе и обломанный конец отклоняется к тыльной стороне.
Перелом лучевой кости со смещением
Под этим понимают сдвиг обломков, причиной которого становятся сокращения мышц конечности. Смещение острых фрагментов кости наносит дополнительную травму — ранит окружающие сосуды, нервные пучки, кожу.
Сдвигаться отломки могут поперечно и в продольном направлении. В последнем случае они двигаются вдоль и вверх кости. При поперечном смещении один из двух отломков идет либо в правую, либо в левую сторону.
Травма, сопровождаемая смещением отломков, часто соседствует с переломом лучевой кости без смещения.
Перелом лучевой кости без смещения
Поскольку мышцы вблизи запястья слабее, чем те, что работают в сегменте предплечья, то сдвига отломков может не произойти. Тогда перелом луча без смещения ограничивается трещиной в кости, без расхождения отломков — что намного безопаснее для пациента. Трещина располагается на поверхностном участке кости, даже без проникновения в глубину. Это характерно для спортивного типа людей, моложе 40 лет.
Диагностика
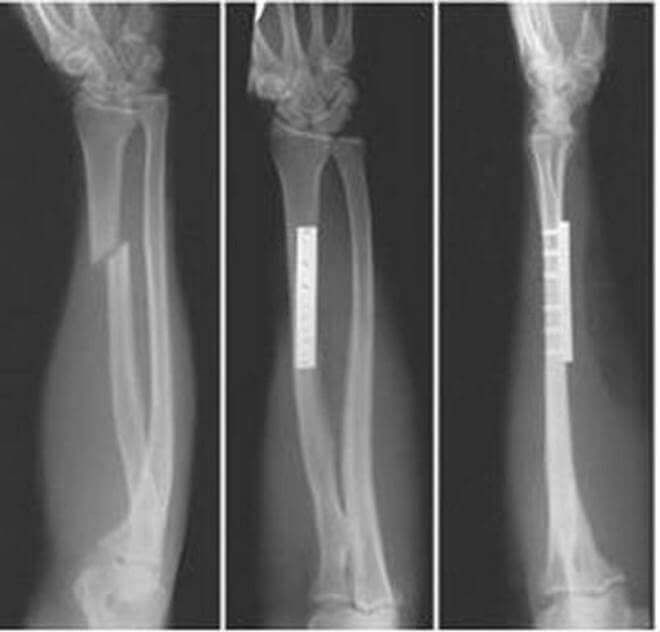
Традиционным способом выявления перелома лучевой кости служит рентген. Не потерял он значения и теперь — признан «золотым стандартом» в диагностической практике подобных травм.
Рентгенографию верхней конечности проводят в двух проекциях. На снимке врач увидит не только наличие перелома, но и сможет установить его характер, количество и состояние отломков. Все эти сведения определяют, какое лечение понадобится больному.
С подозрением на перелом лучше обращаться в травмопункт или крупную больницу. Они в обязательном порядке имеют рентгеновскую установку. Этого не скажешь обо всех частных медицинских центрах: разрешение поставить рентгеновский аппарат выдается далеко не каждой клинике.
В некоторых сложных случаях или для выявления осложнений прибегают к компьютерной томографии или МРТ. Снимки, полученные этими методами, более подробные, поскольку содержат изображения не только костных структур, но и мягких — связок, мышц, сосудов.
Симптомы
Признаки или, как говорят медики, симптомы перелома лучевой кости делятся на две группы.
Относительные признаки — боль, отек, невозможность движения, деформация руки — указывают, скорее, на вероятность перелома, но не являются стопроцентными.
Когда человек ломает лучевую кость, то испытывает сильную боль. Она становится интенсивнее при попытках движения рукой. В случае травмы открытого типа боль особенно остра. Однако люди по-разному переносят боль — у одного малейшее движение вызывает сильный болевой приступ, другой испытывает умеренную болезненность. Ограничение объема движений пальцами и сгибаний, вращений в запястье — тоже признак его травмирования.
Если перелом нижнего конца лучевой кости закрытый, без смещения или вовсе простая трещина, то боль может быть минимальной. Тогда травмированный часто игнорирует необходимость обращаться за медицинской помощью — а это чревато вторичными осложнениями.
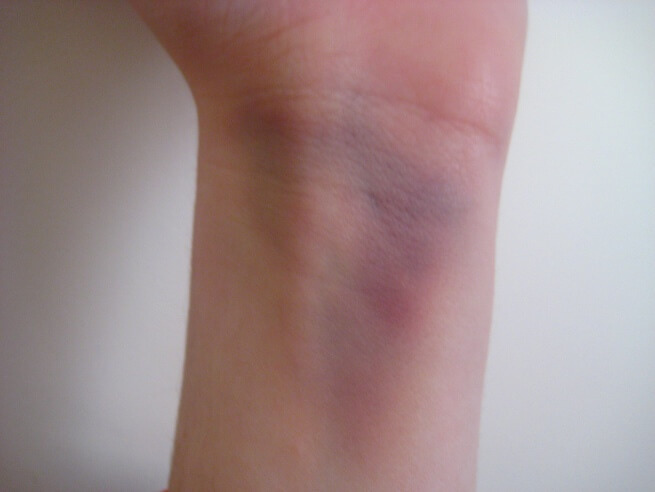
Отек в области запястья — еще один относительный признак, результат воспалительной реакции и расширения сосудов в месте травмы. Сюда же относится и гематома — излитие крови из нарушенных сосудов под кожу.
Деформация руки в месте травмы происходит из-за отека и смещения отломков.
Относительные признаки могут наблюдаться не только при переломах, но и при ушибах, растяжении связок в этой области, вывихах.
Абсолютные признаки переломов, или фрактур, — ненормальная подвижность в месте травмы, хруст костных отломков. Такие признаки достоверно указывают на наличие перелома.
Патологическая (ненормальная) подвижность руки в этом месте — это, например, когда рука стала разгибаться в запястье сильнее положенного. Проверять наличие такого признака должен только врач. Неумелая проверка кости на патологическую подвижность способна дополнительно травмировать руку.
Крепитация — попросту хруст отломков. Если человек в момент травмы слышит такой звук, значит, случился перелом. После наступления травмы убеждаться в наличии крепитации имеет право только врач. Это может доставить дополнительные повреждения осколками кости.
Если при травме произошло смещение костных фракций по длине, то можно увидеть, что рука стала короче.
Первая помощь при переломе лучевой кости руки
На месте получения травмы пострадавшему как можно скорее оказывают первую помощь . Важны 3 слагаемых первой помощи: покой, обезболивание, холод.
Покой, то есть ограничение движений в месте травмы (по-научному — иммобилизация) — самое первое, что нужно обеспечить пациенту. Если перелом закрытого типа, то накладывают шину. Вместо шины можно взять доску и любой другой твердый и желательно плоский предмет. Шину прибинтовывают к руке (приматывают подручными средствами — галстуком, шарфом) от середины плеча и до верхней трети ладони.
Если случился открытый перелом, из раны идет кровотечение, то сначала занимают им. Накладывают жгут (подойдет ремень, свернутая ткань). И только после этого обездвиживают руку шиной.
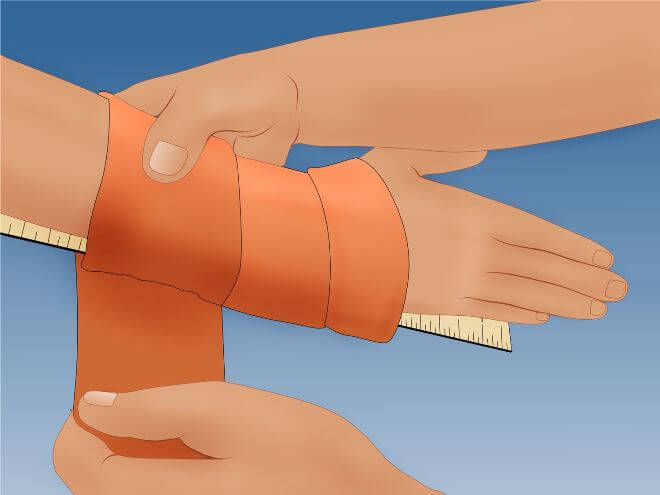
Фиксация руки снижает боль, предотвращает дополнительное перемещение отломков, тем самым снижая травмирование мягких тканей.
При травме рука отекает, поэтому важно позаботиться, чтоб ничто не пережимало нервные пучки и сосуды конечности. Для этого с поврежденной руки снимают все браслеты и часовые ремешки (даже если они не тугие, при появлении отека станут таковыми). Пальцы освобождают от колец.
Для уменьшения боли и недопущения болевого шока (редко развивается при таких переломах) пациенту дает таблетку типа дексалгина, ибупрофена, кетонала. Если есть возможность, лучше ввести их в инъекциях.
Холод (лед, замороженное мясо, грелка со льдом) тоже хорошо снимает боль и, главное, отек. Однако нужно обернуть источник холода в ткань, прежде чем прикладывать. Иначе можно устроить пациенту обморожение мягких тканей.
Чем быстрее и лучше пациенту окажут первую доврачебную помощь, тем благоприятнее пойдет сращение луча.
Лечение переломов лучевой кости
Такие повреждения подлежат как консервативному лечению (гипс), так и оперативному. Конкретные лечебные мероприятия продиктованы исключительно характером перелома.
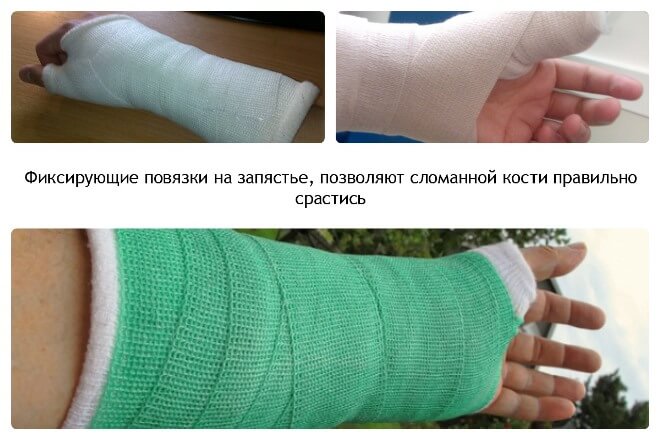
Закрытую травму, не вызвавшую смещения фрагментов, обычно лечат амбулаторно. В травмопункте накладывают гипс или более современный вариант — полимерную повязку, если к этому нет противопоказаний. Наложенная повязка обеспечивает неподвижность руки от нижней трети плеча, на протяжении всего предплечья и до основания пальцев. Из гипса формируют либо спиральную глухую повязку, либо лонгету («незамкнутая» повязка, после спадения отека примерно через 5 дней ее дополнительно стягивают).
Полимерная повязка, во-первых, более легкая, а, во-вторых, с ней не запрещается мыться.
После гипсования пациента отпускают на домашнее лечение. Он должен:
- следить, не нарастает ли отек под гипсом (он может сдавливать руку больше, чем надо, — тогда необходимо исправление повязки);
- на 5–7-е сутки повторно прийти на рентген (примерно в эти сроки спадает первичная отечность и отломки способны снова прийти в движение).
Не поможет консервативное лечение в более тяжелых случаях — при открытом, оскольчатом переломе, вызвавшем смещение отломков. Лечение при переломе лучевой кости со смещением — это оперативное вмешательство.
Суть операции при травме, сопровождаемой смещением, — сопоставление костных фрагментов (репозиция) в нормальном положении и фиксация в нем.
Такая репозиция бывает консервативной манипуляцией, если производится по закрытому типу, то есть без прямого доступа, через кожу. Травматолог вручную составляет обломки, складывает их, как в кубике Рубика. От точности репозиции всех обломков при осколочных переломах зависит их успешное срастание.
Открытая репозиция начинается с разреза и обеспечения доступа к сломанной кости. Далее манипулируют отломками, составляя их в правильном положении. После этого их нужно надежно закрепить.
Фиксаторами отломков лучевой кости выступают:
- спицы (их применение сокращается);
- пластины с винтами;
- изредка дистракционные аппараты.
Осложнения и возможные последствия
Сюда можно отнести инфекционные осложнения операций. Инфекция способна проникнуть через спицы, а также открытый доступ к ране во время вмешательства. Во избежание таких последствий пациентам с профилактической целью назначают курс антибиотиков.
Еще один минус хирургического лечения, например с закреплением обломков спицами, — удлинение периода реабилитации.
Чем опасен перелом лучевой кости в детском возрасте
Они объясняются иным строением и функционированием костной ткани детей. В момент нанесения травмы толстая надкостница детей действует как фиксатор — не дает отломкам разойтись. Перелом получается по типу «зеленой ветки»: кость сломана, а обломки не смещены. Костная ткань ребенка заживет намного скорее, чем у взрослого.
Однако такие переломы, полученные в детском возрасте, несут существенную опасность. Они способны вызвать раннее закрытие ростковой зоны (располагается у трубчатых костей вблизи суставных сочленений). Костная основа прекращает расти и впоследствии руки окажутся разной длины.
Сроки восстановления
Под восстановлением понимают не только сращение луча, но и возвращение полной работоспособности кисти и руки в целом.
Восстановление займет примерно 6–8 недель. На это влияет состояние здоровья пациента, характер перелома, вид операции.
Не стоит нарушать рекомендации врача относительно длительности ношения гипса. Это может повлечь за собой вторичные осложнения.
Сколько времени предстоит носить гипс
Примерно 1-1,5 месяца — вот сколько придется носить гипс, если человек получил травму лучевой кости. Получается, что пациенты довольно долго вынуждены ограничивать себя в мытье, в спортивной и других видах привычной активности.
Гипс носят до появления крепкой костной мозоли — она свидетельствует об успешном сращении отломков. Перед снятием повязки требуется пройти контрольный рентген, чтобы убедиться в образовании мозоли.
Реабилитация, и как разработать сломанную руку
После снятия гипсовой или полимерной повязки не нужно ожидать, что рука будет сразу действовать как раньше. Мышцы быстро ослабевают после нескольких недель в гипсе, и приходится долго работать, чтобы возвратить конечности полную функцию.
Реабилитация, то есть полное восстановление функции руки, проводится комплексно. Это массаж, ЛФК, физиотерапевтические воздействия. Реабилитация как таковая начинается уже при ношении гипсовой повязки — больной должен делать движения в незагипсованных сегментах руки (шевелить пальцами, двигать плечом).
Результат реабилитации зависит не только от врачей и инструкторов, но и от самого пациента, его упорства в выполнении всех предписанных упражнений.
Массаж
Массаж — это первое, с чего начинают реабилитацию. Он обеспечивает пассивные (с помощью массажиста) движения в руке. Процедуру проводят сверху вниз — сначала работают с плечом, затем с локтевым суставом, потом осторожно разминают место травмы, в конце массируют кисть. Длительность массажа — 15 минут.
Грамотно выполненный массаж ускоряет восстановление, возвращает тонус мышцам.
Методы физиотерапии
Из физиотерапевтических процедур наиболее действенными являются:
- электрофорез с кальцием;
- токи УВЧ;
- ультрафиолетовое облучение;
- низкочастотная магнитотерапия.
Все эти методы снижают сроки консолидации (сращения) костных фрагментов, оказывают противовоспалительное, противоотечное действие, способствуют укреплению костной ткани.
Занятия ЛФК
В отличие от массажа, где мышцы пациента совершают пассивные движения, ЛФК — это активные движения (выполняемые самим пациентом) в руке. Важно как можно быстрее начать ЛФК, чтобы предотвратить ослабление мышц.

Сперва ограничиваются простыми движениями — сгибанием пальцев по очереди. Затем объем движений расширяется — это делается под контролем и по рекомендациям врача ЛФК.
Лечебной физкультурой пациенты занимаются уже в домашних условиях.
Последствия перелома и возможные осложнения
Осложнения подобной травмы делятся на непосредственные (полученные в момент травмирования или немного позже) и отдаленные.
Первый вид осложнений:
- повреждение нервов конечности, опасное дальнейшим нарушением чувствительности тканей или более серьезным расстройством иннервации;
- травма ближайших кровеносных сосудов, формирование гематомы;
- разрыв мышц (частичный или полный);
- разрыв сухожилий пальцев, они могут перестать сгибаться или, наоборот, разгибаться;
- инфекционно-воспалительные осложнения (при открытом типе).
Отдаленные последствия такой травмы наблюдаются намного реже. Это изменение формы руки из-за того, что кость неправильно срасталась, тугоподвижная кисть (контрактура)