Перелом костей средней зоны лица
Переломы костей лица появляются по ряду причин, чаще всего связанных со спортом. Они могут быть следствием контакта между спортсменами (удары головой, кулаком, локтем), контакта со снаряжением и оборудованием (мяч, шайба, руль, гимнастическое оборудование) или контакта с окружающей средой или препятствиями (деревья, стены). В некоторых видах спорта (футбол, бейсбол, хоккей) отмечается высокий процент травм лица.
Переломы костей лица
Лицевой отдел черепа имеет сложную структуру. Он состоит из лобной кости, скуловых, орбитальных костей, носовых, верхнечелюстных и нижнечелюстных и других костей. Часть из них располагается глубже в лицевой структуре. К этим костям прикрепляются мышцы, обеспечивающие процессы жевания, глотания и речи.
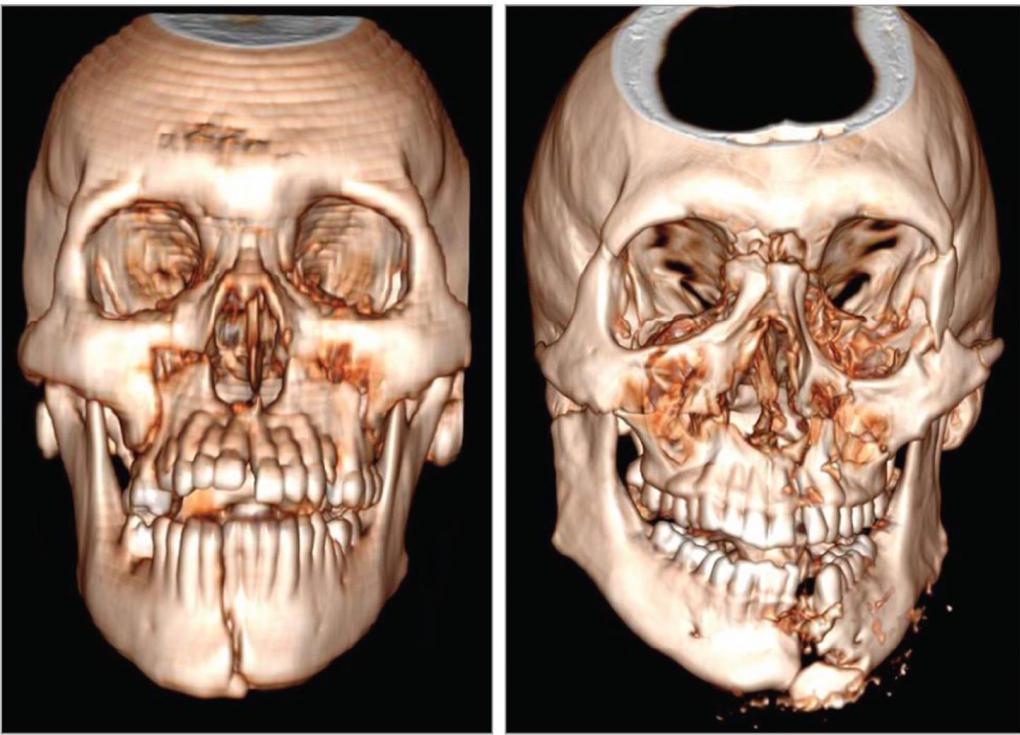
Одним из самых распространенных переломов лицевых костей является перелом носа. Также может произойти травмирование других костей. Может оказаться сломана как одна кость, так и несколько. Множественные переломы чаще возникают в результате автомобильной или другой аварии. Переломы могут быть односторонними (встречаются с одной стороны лица) или двусторонними (с обеих сторон лица). Ниже можно увидеть на фото переломы лицевых костей.
Является ли такая травма серьезной проблемой
Некоторые типы переломов костей лицевого скелета относительно незначительны, другие же могут нанести серьезный вред и даже быть опасными для жизни. Вот почему важно проводить правильную диагностику и лечение, прежде чем могут возникнуть серьезные осложнения.
Лицевые нервы и мышцы, ответственные за ощущения, мимику и движения глаз, расположены вблизи костей лица. В непосредственной близости находится мозг и центральная нервная система (ЦНС). Переломы лицевых костей могут привести к повреждению черепных нервов в зависимости от конкретного типа и местоположения перелома. Переломы орбитальной кости (глазницы) могут привести к проблемам со зрением. Переломы носа могут затруднить дыхание или восприятие запахов. Кроме того, переломы челюстных костей могут вызывать проблемы с дыханием или затруднять прием пищи и речь.
При возникновении травмы лицевых костей пострадавший должен немедленно обратиться за медицинской помощью.
Виды переломов
Существует несколько основных типов переломов костей лицевого отдела черепа. Их классифицируют по разным основаниям, в частности по их локализации. Для переломов костей лицевого скелета МКБ 10 включает рубрикаторы, которые определяют характер повреждения в зависимости от типа травмы: он может быть закрытым, открытым или неопределенного типа.
По степени тяжести переломы лицевых костей делят на 4 группы:
- при переломе первой степени кожа повреждается осколком изнутри;
- при переломе второй степени отмечается наличие поверхностной раны кожи и мягких тканей, небольшое засорение раны;
- при переломе третьей степени наблюдаются массивные мягкотканые травмы, которые могут сопровождать травмы магистральных сосудов и периферических нервов;
- при переломе четвертой степени отмечается субтотальная или тотальная ампутация сегментов.
Переломы носовой кости
Этот тип является наиболее распространенным. Носовая кость состоит из двух тонких костей. Для того чтобы сломать носовые кости, требуется меньше усилий, чем при переломе других костей, так как они достаточно тонкие. При переломе нос, как правило, выглядит деформированным, появляются болевые ощущения. Отек может затруднить оценку повреждения. Носовые кровотечения и кровоподтеки вокруг носа являются распространенными симптомами при этой травме.
Переломы лобной кости
Лобная кость — основная кость в области лба. Перелом чаще всего встречается в середине лба. Именно там кости самые тонкие и самые слабые. Повреждение может привести к тому, что кость будет вдавлена внутрь. Для того чтобы сломать лобную кость, требуется значительная сила, поэтому часто эта травма может сопровождаться другими травмами лица, черепа или неврологическими повреждениями. Это может вызвать ликворею (истечение спинномозговой жидкости), травмы глаз и повреждение носового канала.
Переломы скуловых костей
Скулы прикрепляются в нескольких точках к верхней челюсти и костям черепа. При их переломах возможны также травмы близлежащих костей, в частности, повреждение пазух верхней челюсти. В результате травмы может сломаться скуловая кость, скуловая луга, или то, и другое одновременно.
По отзывам самих пациентов, такие переломы часто вызывают асимметрию лица. Переломы скуловой кости составляют большую часть переломов челюстно-лицевых костей.
Орбитальные переломы
Существует три основных типа таких травм:
- Перелом орбитального обода (внешнего края), самой толстой части глазницы. Потребуется большая сила, чтобы сломать эту кость. Такой перелом может сопровождаться повреждением зрительного нерва.
- Перелом обода, распространяющийся на нижний край и дно орбиты. В этом случае наблюдается перелом лицевой кости под глазом.
- Перелом самой тонкой, нижней части глазницы. В этом случае орбитальный обод остается неповрежденным. Глазные мышцы и другие структуры могут быть травмированы. При такой травме возможно ограничение подвижности глазного яблока.

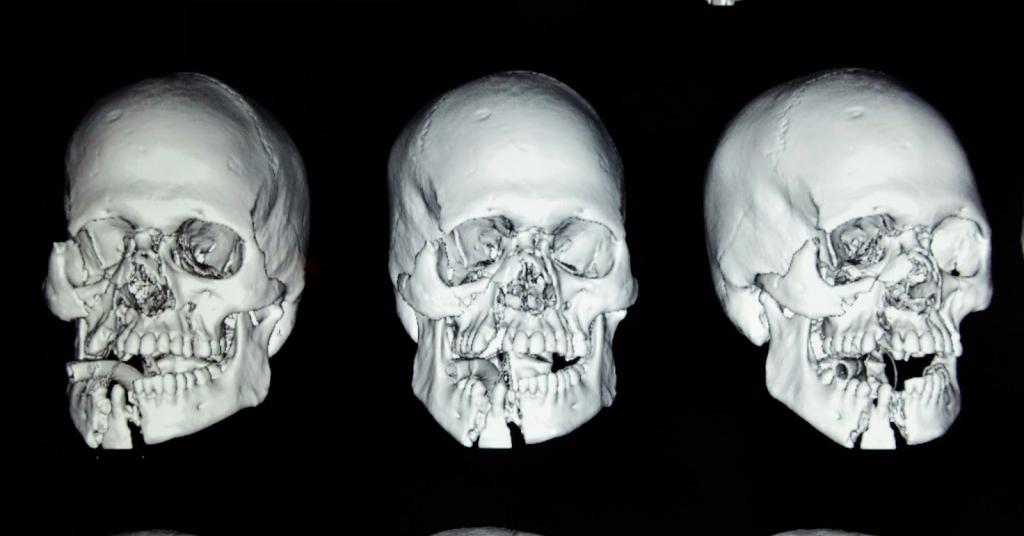
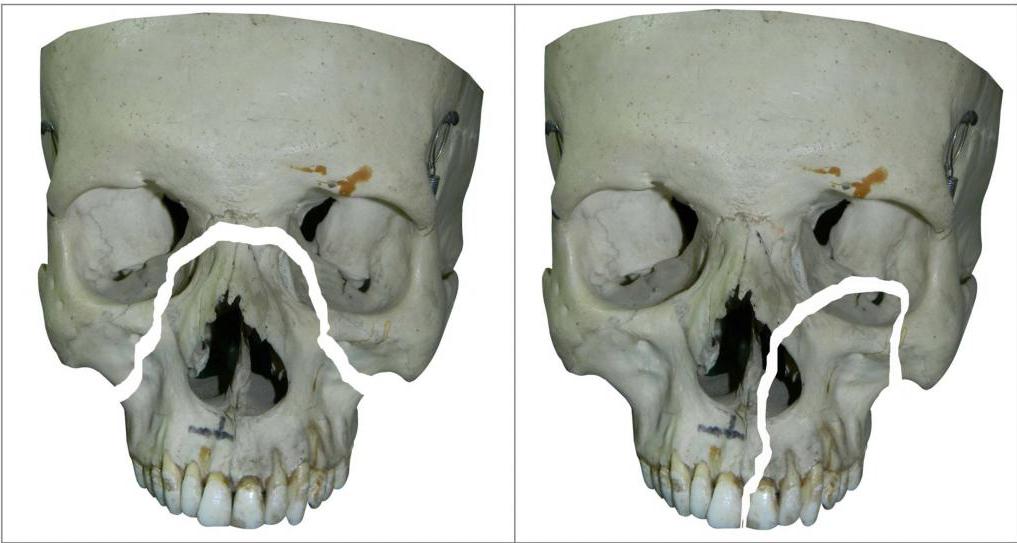
Переломы костей средней зоны лица
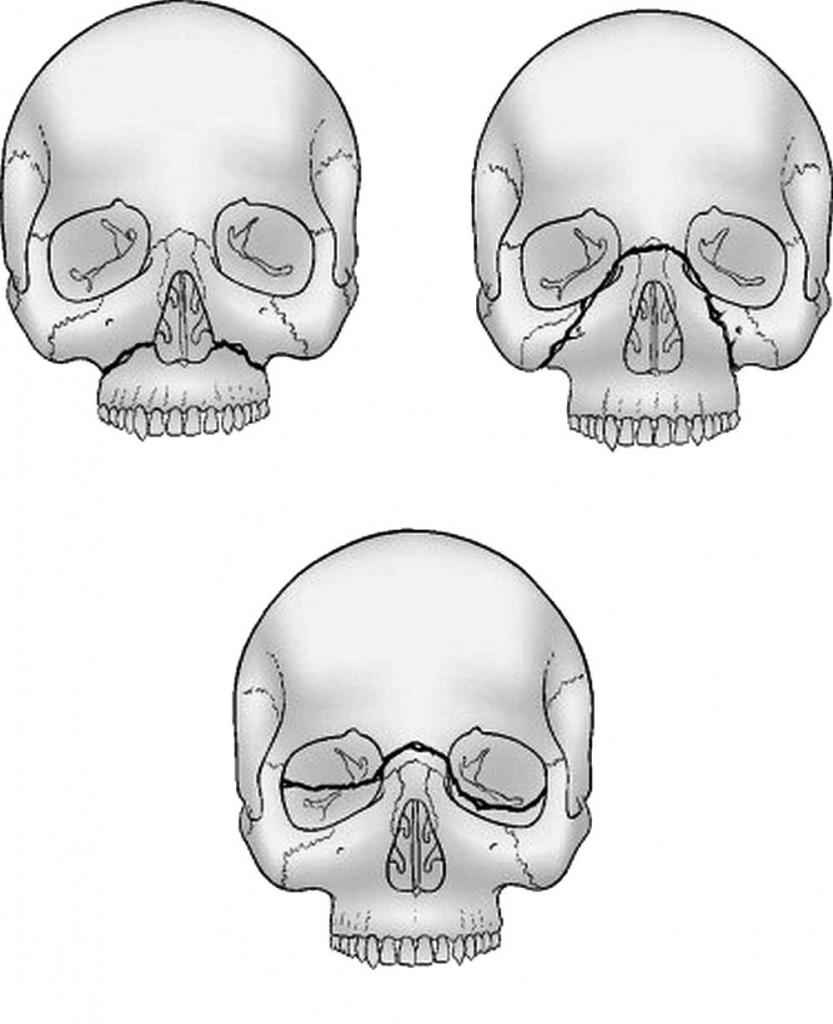
При тупых травмах часто возникают переломы вдоль трех линий, проходящих по стыкам костей, в наиболее тонких и слабых местах, а также там, где располагаются физиологические отверстия. Согласно классификации Ле Фор, выделяют три основных типа переломов, но могут встречаться и их вариации:
— Перелом Ле Фор I. При такой травме ломается скуловая кость и верхняя челюсть, они полностью разъединяются с другими костями черепа. Часто сопровождается переломом основания черепа.
— Перелом Ле Фор II. Линия разлома проходит от нижней части одной щеки, под глазом, через нос и к нижней части другой щеки.
— Перелом Ле Фор III. В этом случае отламывается альвеолярный отросток, Линия разлома проходит через носовое дно и верхнечелюстные пазухи. При такой травме повреждается верхнечелюстной нервный узел.
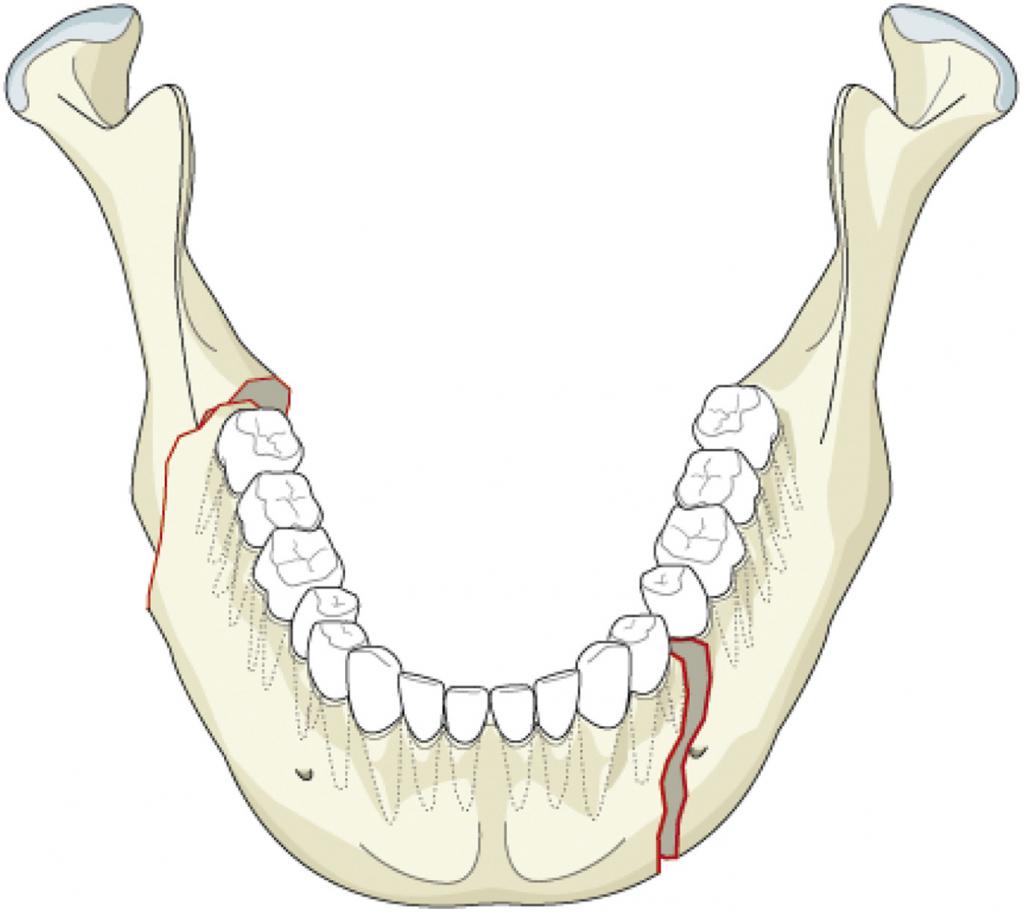
Травмы нижней челюсти
При переломах нижней челюсти чаще всего повреждаются угол нижней челюсти, мыщелковый и суставной отростки, подбородочный отдел. По локализации выделяют переломы тела и ветви нижней челюсти.
Причины
Переломы костей лица возникают по самым разным причинам:
- дорожно-транспортные происшествия;
- спортивные травмы;
- несчастные случаи, в том числе на рабочем месте;
- падения с высоты;
- падения со стоящего или движущегося транспортного средства;
- увечья, нанесенные каким-либо предметом или другим человеком;
- огнестрельные ранения.
Симптоматика
При любом переломе появляются боль, синяки и отеки. Большая же часть симптомов зависит от места перелома.
При переломе нижней челюсти наблюдаются:
- обильное слюноотделение;
- проблемы с глотанием;
- изменение прикуса;
- изменение цвета кожных покровов;
- смещение челюсти.
При переломе верхней челюсти возможны:
- носовое кровотечение;
- отеки под глазами и на веках;
- вытягивание лица.
Симптомы перелома носа могут включать:
- обесцвечивание под глазами;
- блокировку одной или обеих ноздрей или смещение перегородки;
- искривление носа.
Симптомы орбитального перелома:
- размытое, ухудшенное или двойное зрение (диплопия);
- затруднения при перемещении глаз влево, вправо, вверх или вниз;
- распухший лоб или щека или опухоль под глазами;
- впалые или выпуклые глазные яблоки;
- покраснение белков глаз.
Оказание первой помощи
До того как пострадавший будет отправлен к врачу, ему необходимо оказать первую медицинскую помощь. На место травмы необходимо положить холод. Нельзя самостоятельно вправлять смещенные фрагменты костей. В этом случае можно наложить повязку и доставить пострадавшего в медицинское учреждение.
Диагностика
Прежде всего определяется наличие каких-либо опасных для жизни травм. Врач должен проверить, блокирует ли что-либо дыхательные пути или носовые проходы, оценить размер и реакцию зрачка, определить, есть ли какие-либо повреждения центральной нервной системы.
Затем врач выясняет, как и когда произошла травма. Пациент или его представитель должен предоставить информацию о том, есть ли какие-то другие медицинские проблемы, например, хронические заболевания, предыдущие травмы лица или операции. После этого проводится физический осмотр лица на наличие признаков асимметрии и повреждения двигательных функций.
Для диагностики может потребоваться КТ-сканирование.
При переломе носа рентген может не потребоваться, если отек ограничен мостом носа, пациент может дышать через каждую ноздрю, нос прямой, и на перегородке нет сгустка крови. В противном случае проводится рентгенография.
Также врач может направить на компьютерную томографию (КТ), чтобы определить точное местоположение и тип перелома или переломов.
Лечение
Тип лечения будет зависеть от места и степени повреждения. Целью лечения переломов лица является восстановление нормального внешнего вида и функции пострадавших областей.
Перелом лица может заживать без вмешательства врача, если сломанная кость осталась в нормальном положении. Тяжелые переломы, как правило, приходится лечить. Лечебные процедуры включают следующее.
Врач ставит сломанные кости в нормальное положение без выполнения каких-либо разрезов. Как привило, этим способом пользуются при переломе носа.
Эндоскопия: при помощи эндоскопа (длинной трубки с камерой и лампочкой), помещаемого внутрь через небольшой разрез, врач рассматривает повреждения изнутри. Во время эндоскопии могут быть удалены небольшие фрагменты сломанной кости.
Медикаменты:
- противозастойные препараты, которые помогают уменьшить отек в носу и пазухах;
- обезболивающие средства;
- стероидные противовоспалительные препараты для уменьшения отека;
- антибиотики в случае риска заражения.
Ортодонтическое лечение проводится при поврежденных или сломанных зубах.
Оперативное вмешательство: врач использует проволоку, винты или пластины для соединения сломанных костей лица.
Реконструктивная хирургия может потребоваться для исправления частей лица, которые деформированы травмой. Иногда приходится удалять части сломанных костей лица и заменить их на трансплантаты.
Реабилитация
После хирургической операции пациент находится в стационаре не менее десяти суток. На сроки выздоровления влияют такие факторы, как время обращения за помощью с момента получения травмы, место и характер перелома. Полное выздоровление после перелома костей лицевого скелета наступает в среднем через месяц. В этот период должны быть исключены повышенные нагрузки, пациенту назначают кальцинированную диету. После выздоровления пациент по назначению врача некоторое время может принимать сосудосуживающие назальные препараты.
Риски
Лечение перелома лицевой кости может привести к появлению отека, боли, кровоподтекам, кровотечениям и инфекции. После операции могут остаться рубцы. В ходе лечения могут быть повреждены близлежащая ткань и нервы, что приведет к онемению. При проведении операции могут быть повреждены носовые пазухи. Даже при хирургическом вмешательстве возможно сохранение асимметрии лица, изменения зрения. Костные и тканевые трансплантаты могут сдвинуться с места, и тогда потребуется еще одна операция. Пластины и винты, используемые для фиксации костей, могут стать источником заражения или нуждаться в замене. Существует также риск образования тромбов.
Последствиями переломов лицевой кости без лечения могут стать асимметрия лица, боли в лице, глазах или слепота. Кровотечение может блокировать дыхательные пути, затрудняя дыхание. Также возможно кровоизлияние в мозг, что может привести к судорогам и быть опасным для жизни.
Превентивные меры
Невозможно полностью предотвратить переломы костей лицевого черепа. Однако существует ряд мер, которые могут уменьшить степень травматизма:
- ношение шлема при езде на велосипеде или мотоцикле;
- использование ремня безопасности в автомобиле;
- использование во время занятий спортом защитного снаряжения (шлемы, маски);
- соблюдение правил техники безопасности при работе.
Источник
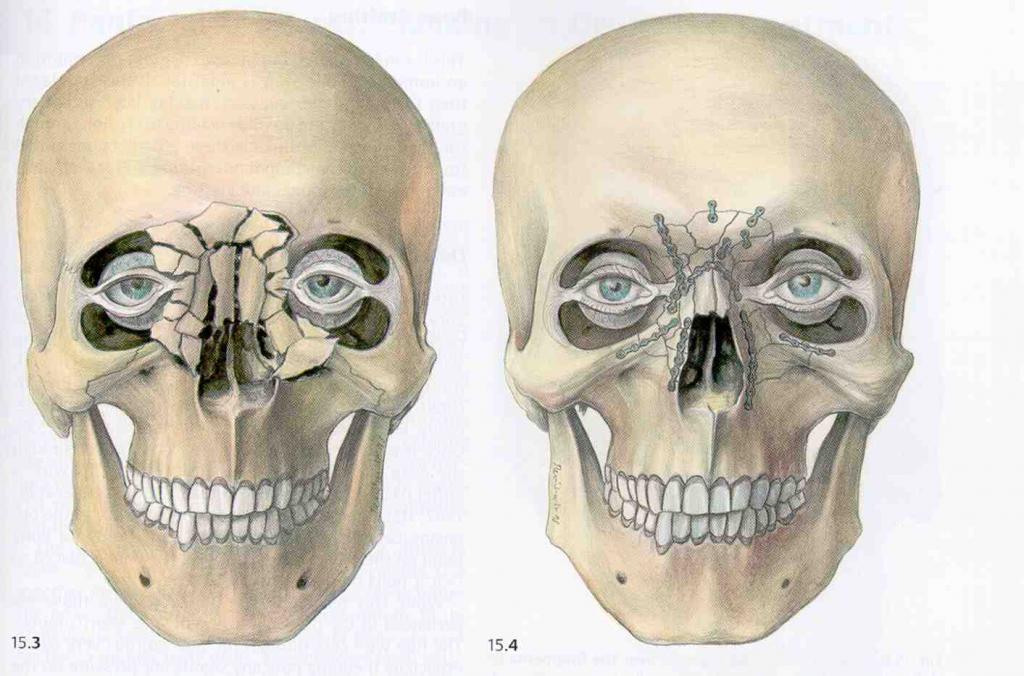
Очередность выполнения лечебных мероприятий при переломах костей средней зоны лица: 1) реанимационные мероприятия (обеспечения дыхания, сердечно-сосудистой деятельности, операции в брюшной полости, если нужно — трахеотомия) 2) нейрохирургические оперативные вмешательства (трепанация черепа, декомпрессия мозга, другие вмешательства); 3) операции на костях лицевого черепа (репозиция и фиксация фрагментов костей) 4) патогенетическое, симптоматическое медикаментозное лечение и наблюдение.
Цель лечения при переломах верхней челюсти — восстановление утраченной формы и функций как можно раньше. Для этого нужно: 1) сопоставить смешений отломки; 2) закрепить их в правильном положении; 3) проконтролировать состояние нарушенных функций (дыхание, зрение и т.д.); 4) предотвратить возможные осложнения (остеомиелит, синусит, флегмоны, абсцессы, контрактуры жевательных мышц, неврологические расстройства и т.д.); 5) оптимизировать условия для регенерации костной ткани в области перелома.
Специализированную помощь следует оказывать как можно раньше, потому что ранняя репозиция и закрепления отломков является не только противошоковыми мерами, но и обеспечивают благоприятные условия для заживления мягких тканей и консолидации перелома, а также предотвращают развитие осложнений воспалительного характера. В первые часы после травмы обломки подвижные и легко управляются; если же с момента перелома прошло некоторое время, то развитие отека значительно усложняет репозицию отломков верхней челюсти (13, цветная вклейка).
При таких переломах почти все пострадавшие находятся в состоянии травматического шока, имеют закрытые или открытые черепно-мозговые травмы различной степени тяжести (сотрясение или ушиб мозга, переломы основания черепа с кровоизлияниями в полость черепа), поэтому во время оказания им помощи следует учитывать их общее состояние . Лечение их часто проводят вместе с нейрохирургом, анестезиологом, реаниматологом, оториноларингологом, окулистом, иногда — психиатром.
Выделяют хирургические, хирургически-ортопедические и ортопедические средства закрепления отломков костей средней зоны лица, которые можно сочетать со скелетным вытягиванием. В зависимости от выбранного способа лечения под эндотрахеальным наркозом или под проводниковой анестезией выполняют оптимальный в каждом конкретном случае способ репозиции и фиксации отломков.
Ортопедические методы показаны при наличии относительно легких переломов средней зоны лица, без смещения или с незначительным смещением фрагментов, которое можно легко устранить, без дефектов кости, относительно удовлетворительном состоянии пострадавшего. Для этого используют назубные шины и аппараты, от которых отходят зовнишньоротови стержни, которые соединяют стандартными комплектами с опорной главной повязкой, шапочкой, осуществляют коррекцию положения отломков. Однако они сложны по конструкции, большие, создают неудобства для больных во время сна и не всегда могут быть использованы при сочетанной травме.
Аппарат Я.М. Збаржа, который выпускался промышленностью, состоит из стандартной шины-дуги, опорной главной повязки и соединительных стержней (29). Закрепление отломков осуществляется жестко, при сохранении возможности контролировать и регулировать их положение. Процесс наложения аппарата облегченный и ускоренный благодаря наличию стандартных деталей. Аппарат предназначен для вправления и закрепления отломков верхней челюсти при тяжелых множественных и осколочных переломах, при частичных дефектах кости. При отсутствии полного комплекта можно применить шину-дугу в комбинации с гипсовой опорной главной повязкой.
Хирургический метод. Он является показанным при переломах со смещением отломков, осколочных переломах, разрушении дна глазницы. Методы оперативной фиксации костей средней зоны лица при переломах разные, среди них выделяют следующие:
1) внутренняя скелетная (по Фальтиним-Адамсом и др.);
2) черепно-нижнечелюстная;
3) черепно-верхнечелюстная.
Оперативные доступы, которые применяют при переломах средней зоны лица — венечный и напиввинцевий, супраорбитальний, Трансконъюнктивальная, ресничный, подглазничный, назо- етмоидальний, внутриротовой, через имеющиеся на лице раны и рубцы.
Распространенными хирургическими методами закрепления отломков считают проволочный шов кости, лобно-шелепний остеосинтез с Чернятина-Свистуновым, остеосинтез спицами Киршнера по М.О. Макиенко, фиксацию минипластинами с винтами.
Учитывая особенности биомеханики средней зоны лица и верхней челюсти, остеосинтез ее отломков нужно проводить, по крайней мере, в 2-3 местах с каждой стороны. Основные места остеосинтеза — скуло-лобовой шов, скуловая дуга, скуло-альвеолярный гребень и затем, при необходимости, нижний край глазницы, боковые стенки носа. При субочноямковому переломе проводят остеосинтез в области нижнего края глазницы и в области скуло-альвеолярного или носо-лобового контрфорса. При суббазальних переломах основные фиксаторы накладывают у внешней стороны глазницы и по скуловой дуге.
Лобно-челюстной остеосинтез по методу Чернятина-Свистунова: сквозь отверстия скуло-альвеолярного гребня иглой Кергера проводят проволочную петлю к внешней стороне глазницы, подтягивают кость вверх и фиксируют ее проведенным через отверстие в скуловой отростка лобной кости проволокой. Этот метод применяют при тугорухомих отломков, которые требуют вытягивания, смещении челюсти назад и вниз, при переломах в сочетании с травмой головного мозга, при которых нежелательно или невозможно наложения опорной главной повязки из-за состояния больного и Межчелюстной вытягивания в связи с опасностью аспирации рвотными массами.
Остеосинтез спицами Киршнера по методу Н.А. Макиенко. Этот метод является показанным преимущественно при наличии моноблочного перелома костей средней зоны лица. Сопротивления спиц Киршнера осуществляют на неповрежденные участки прилегающих к отломанных фрагментов костей. При переломах по Фор III (верхний тип) спицы вводят с двух сторон параллельно с опорой каждой спицы на обе скулы дуги или спицы располагают под углом друг к другу также с опорой на скуловые дуги (31, а, б).
При переломах по Фор II (средний тип) спицы вводят параллельно с опорой на скуловые кости (31 в). При переломах по Фор I (нижний тип) две спицы вводят под углом друг к другу с опорой на недвижимые отделы верхней челюсти (31 г). К фиксации проводят репозицию отломков и сопоставления прикуса.
Этот способ остеосинтеза является внутритканевым и не вызывает больному лишних рисков, связанных с фиксацией, поскольку спицы обрезают до уровня кожи и поэтому они не мешают двигать головой. Однако, такая фиксация отломков спицами не обеспечивает сопоставление мелких обломков, особенно в местах тонких фрагментов костей и не способствует полному восстановлению формы средней трети лица. Кроме того, не всегда можно точно провести спицы через кости, особенно при переломах верхнего типа. Преимущество метода заключается в более раннем восстановлении открывании рта, чем при ортопедическом лечении, легком снятии этой фиксации и тому подобное.
Компрессионной внеочаговый остеосинтез костей средней зоны лица обеспечивает более надежный контакт поверхностей перелома костей. Этот метод осуществляется с помощью специальных устройств. Один из них — металлическая пружина, которую располагают в пластмассовой трубке и растягивают между двумя металлическими проводами, один из которых фиксируют к назубной металлической шины в области верхних моляров, а второй — к неподвижному виличного отростка лобной кости. Пружина стремится сократиться и перемещает верхнюю челюсть вверх, к контакту с неподвижными костями основания черепа (32, а).
Другой способ предполагает управляемое перемещение костей средней зоны лица вверх с помощью двух опорных винтов, которые вводят в лобно-скуловые контрфорсы, на каждом опорном винте расположена соединена с ним резьбовым креплением натяжной гайка, а на ней закреплено проволока, второй конец которого фиксировано к назубной шины в области верхних моляров. При викручувани натяжного гайки натягивается и перемещается вверх проволока, с которым соединена шина верхней челюсти, в результате кости средней зоны лица также перемешиваются вверх на нужную величину (32, б). Этот метод позволяет проводить коррекцию положения отломков средней зоны лица, он удобен в использовании (В. Мелкий, 1978 -1980).
Минипластинами и винты применяют для надежного остеосинтеза различных переломов средней зоны лица (14, 15, цветная вклейка). После формирования сверлом отверстий в кости закрепляют пластину винтами, при необходимости специальными компрессионными пластинками создают компрессию отломков. Основные участки фиксации — лобовой отросток скуловой кости, скуловая дуга, носовая ость, нижньоочноямковий край, скуло-альвеолярный гребень, очередность сопоставления отломков зависит от особенностей повреждения (33).
Первыми сопоставляют и фиксируют отломки (скуловые кости), которые находятся близко (высоко расположенные) до неповрежденных костей черепа (до лобной кости), затем к уже зафиксированных отломков репонируют и фиксируют прилегающие к ним обломки костей и завершают восстановление лицевого черепа восстановлением прикуса (34) .
Хирургически-ортопедические методы. Эти методы предусматривают фиксацию назубной шины верхней челюсти к главной опорной повязки или к неповрежденных костей лицевого черепа. Так, по Федершпиль отломки верхней челюсти фиксируют с назубные шины к гипсовой шапки тонкой проволокой, которые проводят через мягкие ткани щек (35).
В основе группы других методов лежит принцип подвешивания верхней челюсти к неповрежденных костей лицевого черепа: вокруг скуловой дуги, к внешней стороне глазницы, нижнему и верхньоочноямкового стороны, винта в лобной кости, к передней носовой ости.
В 1916 p. Р. Фальтин подвешивал верхнюю челюсть к скуловой дуги — внешним доступом в вышеупомянутых опорных участках бором делают отверстия и через них проводят проволочную петлю, концы которой сквозь мягкие ткани лица выводят в преддверие полости рта и фиксируют к зубной шины на уровне больших коренных зубов. Аналогично делал Adams (1942) — через разрезы в области наружного края бровей делают отверстия через супраочноямкови участки лобной кости, сквозь отверстия специальной иглой проводят лигатурный проволока, который проходит ретротуберально, позади скуловой кости, и выводят в преддверие полости рта позади скуло-альвеолярного гребня. Этими проводами фиксируют верхнюю челюсть, на которую предварительно накладывают проволочную шину с зацепными крючками (36).
Если нейрохирурги проводят декомпрессионную трепанацию черепа, то края трепанационного отверстий кости можно использовать как опору для фиксации S-образного крючка, к которому крепят проволочные лигатуры, идущие к верхнечелюстной назубной шины (37).
Brown (1940) предложил подвешивать верхнюю челюсть к опорной главной повязки, вводя спицы трансмаксилярно. Концы спиц загибают и оставляют над поверхностью кожи и за них подтягивают смещены кости вверх. Для точного ввода металлических спиц Е. Дерябин использует направляющие с двумя направляющими трубками для правильного введения спицы в ткани. Когда спица вышла из другой направляющей трубки, направляющие снимают, концы спицы загибают, фрагменты костей перемещают вверх и фиксируют к главной опоры (гипсовой шапочки) или проводят под кожей темя проволочные лигатуры, которые связывают между собой. Метод позволяет корректировать положение костей средней зоны лица, достигать более точной репозиции и обеспечивать определенную компрессию отломков. Можно также два лигатурных провода, которые идут от назубной шин вне скуловой костью, провести иглой Кергера под апоневротический шлемом, вывести через разрез кожи по средней линии в область темени и связать их между собой.
При сагиттальных переломах верхней челюсти трансмаксилярно, в области первых моляров проводят спицу Киршнера, концы ее в преддверии полости рта загибают, что удерживает половины верхней челюсти от смещения в обе стороны и дает опору для двустороннего подвешивания челюсти к лобной и скуловой кости, или для подвешивания к кости или специального винта в области переносицы. Для этого металлическую лигатуру фиксируют к спице по средней линии неба, проводят ее иглой через щель перелома твердого неба и полость носа, выводят на кожу переносицы и фиксируют к кости или натяжного винта.
Иногда гибкую металлическую лигатуру фиксируют к назубной верхнечелюстной шины (или трансмаксилярнои спицы — при сагиттальном переломе) с одной стороны, потом лигатуру проводят в область лобно-скулового шва, затем — под кожей лба к другому лобно-скулового шва, после этого вводят ее через подвисочную участок в полость рта и фиксируют к той же назубной верхнечелюстной шины (спицы), но уже с другой стороны. Следовательно, при подкрутить лигатуры вся верхняя челюсть перемещается вверх.
Впрочем, в большинстве случаев для регуляции прикуса все эти методы следует дополнять двухчелюстные шинированием и межчелюстной фиксацией. Если верхняя челюсть не имеет зубов или их количество недостаточно для наложения шин, то вместе с пидвиилуванням применяют съемный протез.
Осложнения при переломах костей средней зоны лица достаточно серьезные — вторичное смещение фрагментов, травматический гайморит и остеомиелит, нарушение консолидации отломков, дефекты и деформации костей (16 цветная вклейка), контрактура нижней челюсти, глазные нарушения (диплопия, потеря зрения, косоглазие, изменение положения глазного яблока), искривление глазной щели и смещение кантальних связь, птоз верхнего века, нарушения черепно-мозговых нервов, нарушения сльозовидведення, рубцовая деформация кожи лица, длительная назальная или ушная ликворея и др.
Угрожающей непосредственными осложнениями являются инфекционно-воспалительные процессы — травматический гайморит, остеомиелит, базальный менингит. Развитие менингита обусловлен тем, что при этих переломах иногда повреждается дырчатая пластинка решетчатой кости, которая отделяет полость черепа от инфицированной носовой полости.
После выздоровления больного часто остаются нарушения со стороны органа зрения, болевые синдромы, изменения иннервации лица и сльозовидведення, травматический дакриоцистит и гайморит, посттравматические деформации и дефекты костей лица, деформируемых рубцы кожи, которые вызывают значительные косметические и психологические проблемы.
При развитии травматического остеомиелита лечение его осуществляется в соответствии с известными принципами, изложенными в специальной литературе. В случае травматического гайморита санацию верхнечелюстной пазухи проводят различными методами — пункции и промывания пазухи, гайморотомия.
Посттравматические деформации и дефекты костей средней зоны лица (особенно контрфорсов), офтальмологические и неврологические проблемы, нарушения функции сльозовидвидного аппарата требуют сложного этапного лечения в специализированных хирургических центрах.
Профилактика инфекционно-воспалительных (и других) осложнений является важной составляющей комплексной терапии, особенно у больных с переломами костей средней зоны лица по среднему и верхнему типу. Она заключается в ранней точной репозиции и надежной фиксации отломков, восстановлении всех важных в анатомическом и функциональном плане разрушенных костных структур, проведении антибактериальной терапии (полоскание полости рта антисептическими растворами, закапывание их в полость носа, назначение антибиотиков) и принятия мер по активации иммунологических реакций организма .
Продолжительность лечения больных с переломами костей средней зоны лица длится разные сроки, в зависимости от тяжести травмы, вида перелома, своевременности и качества оказания специализированной медицинской помощи и многих других факторов. Так, линейные субназальни и субальвеолярни переломы (по нижним типом) нуждаются в лечении в течение 4-5 нед., А переломы по верхнему типу, которые сопровождаются различными осложнениями, дефектами кости, могут потребовать длительного лечения, даже в течение нескольких месяцев.
Источник