Перелом правой гайморовой кости
Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
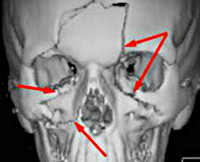
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Источник
Ведущие специалисты в области отоларингологии:

Волков Александр Григорьевич
Волков Александр Григорьевич, Профессор, Доктор медицинских наук, Заведующий кафедрой оториноларингологии Ростовского государственного медицинского университета, Заслуженный врач РФ, I Действительный член Российской Академии Естествознания, Член Европейского общества ринологов.
Прочитать о докторе подробнее
Запись на консультацию к специалисту

Бойко Наталья Владимировна
Бойко Наталья Владимировна, Профессор, Доктор медицинских наук.
Прочитать о докторе подробнее
Запись на консультацию к специалисту

Золотова Татьяна Викторовна
Золотова Татьяна Викторовна, профессор кафедры оториноларингологии Ростовского государственного медицинского университета, Доктор медицинских наук, Член-корреспондент РАЕ, Лучший изобретатель Дона (2003г.), Награждена: медалью В. Вернадского (2006г), Медалью А. Нобеля за заслуги в развитии изобретательства (2007г.).
Прочитать о докторе подробнее…
Запись на консультацию к специалисту

Карюк Юрий Алексеевич
Карюк Юрий Алексеевич — врач отоларинголог (ЛОР) высшей квалификационной категории, кандидат медицинских наук
Прочитать о докторе подробнее…
Запись на консультацию к специалисту
 Редактор страницы: Кутенко Владимир Сергеевич
Редактор страницы: Кутенко Владимир Сергеевич

Кондрашев Павел Александрович
Лектор: Кондрашев Павел Александрович — Кандидат медицинских наук, врач — лор высшей категории, ассистент кафедры болезней уха,горла и носа
Лекция № 26. Тема: Травмы придаточных пазух носа (переломы костей синусов).
Травмы придаточных пазух
Наиболее часто травмируется фронтальные синусы, реже – верхнечелюстные, решетчатые, сфеноидальные.
Травмы лобных пазух.
Чаще всего травмируется передняя и/или нижняя стенка (из-за прямого или нисходящего удара), реже – внутренняя.
Клиническая картина травм фронтального синуса:
• Боль,
• Деформация лобной кости,
• Гипосмия (из-за отека слизистой),
• Носовые кровотечение.

КТ перелома фронтального синуса
Так как лобная пазуха открывается в полость носа узким каналом, а не отверстием, в отличие от других пазух, очень быстро развивается фронтит – усиливается болевой синдром, возникает гиперемия в проекции синуса.
Диагностика проводится по клинической картине, результатам КТ.
Лечебная тактика:
1. Сперва определяют проходимость лобно-носового канала,
2. Восстанавливают лобно-носовой канал, если в этом есть необходимость.
3. Оценивают состояние внутренней мозговой стенки.
4. Производят пластику кости различными материалами.
Если кость с сохраненной надкостницей, то производят репозицию отломков; если надкостница не сохранена – кость удаляют, а на ее место ставят экофлон или деминерализованный костный трансплантат (преимущество данного материала в том, что он со временем замещается собственной костной тканью организма).
Травмы синуса решетчатой кости.
Чаще всего травмируется бумажная пластинка орбиты. В связи с этим появляется специфический симптом: появляется носовое кровотечение, высмаркивание ведет к развитию эмфиземы век (при пальпации века возможна крепитация).
Травмы верхнечелюстной пазухи.
Чаще всего травмируется передняя стенка.
Симптомы перелома передней стенки верхнечелюстной пазухи:
• Боль
• Отечность тканей щеки,
• Эмфизема щеки – при наличии смещения костных отломков.
• Носовые кровотечения. Появляются отсрочено – из-за того, что выводное отверстие пазухи находится вверху и крови необходимо скопиться в достаточном количестве, чтобы достичь его. В среднем пазуха заполняется за 2 часа.
Симптомы перелома верхней стенки верхнечелюстной пазухи:
• Экзофтальм (осложняется в скором времени дегенеративными нарушениями зрительного нерва, т.к. изменение его положения в орбите нарушает питание)
Диагностика перелома стенки верхнечелюстной пазухи:
- Рентгенограмма в носоподбородочной проекции сидя – виден уровень жидкости в верхнечелюстной пазухе (почти всегда гемосинус).
- КТ
- МРТ

МРТ перелома передней стенки верхнечелюстной пазухи справа
Лечение переломов стенок верхнечелюстной пазухи:
• Проводится пункция иглой Куликовского через нижний носовой ход.
• Аспирация жидкости вакуум-отсосом.
• Введение антибиотиков.
Травмы клиновидной пазухи
Встречаются очень редко, отличаются своей тяжестью.
Главная опасность: рядом располагается кавернозный синус, сонная артерия, хиазма и турецкое седло!
Вы можете записаться на прием к специалисту по телефону 8-863-322-03-16 или воспользоваться электронной записью на консультацию.
Редактор страницы — Кутенко Владимир
Статьи на тему:
- Синусит, гайморит, этмоидит, фронтит, сфеноидит (Воспаление придаточных пазух носа)
- Острый и хронический отит
- Боль при ЛОР-заболеваниях
- Отоларингология
Источник
Травмы околоносовых пазух представлены ушибами, трещинами и переломами. Различают переломы стенок глазницы и так называемые фронтобазальные переломы — переломы мозговых стенок лобной пазухи, решетчатого лабиринта неосновной кости. По существу они являются частным случаем переломов основания черепа и нередко сопровождаются другими повреждениями его свода или лицевого черепа.
Ушибы околоносовых пазух обычно сопровождаются кровоизлияниями как в мягкие ткани соответствующего отдела лица, так и в пазуху с образованием гемосинуса. В таких случаях может наблюдаться кровотечение из носа при отсутствии кровоточащего участка в его полости.
Различают определенные типы переломов стенок пазух в зависимости от особенностей травмирующего воздействия. Н. G. Boenninghaus (1980) приводит следующие их виды.
1. Переломы верхнечелюстной пазухи и скуловой кости:
а) латеральный перелом от удара в область скулы сбоку, при котором возникает вдавление в сторону просвета верхнечелюстной пазухи;
б) вдавленный перелом от удара спереди в область глаза, при котором происходит перелом орбитальной стенки верхнечелюстной пазухи в самом тонком ее месте и глазничная жировая клетчатка вместе с участком костного дна глазницы опускается в верхнечелюстную пазуху, передний же, более толстый, край стенки глазницы остается неповрежденным;
в) изолированный перелом скуловой кости при ударах сбоку, при котором контур лица в области скулы уплощается, западание на месте скуловой кости после травмы быстро исчезает за счет отека мягких тканей, отломки обычно смещаются кнутри, иногда книзу.
2. Переломы верхних околоносовых пазух. При воздействии силы на верхние отделы лобной кости «лучи» перелома (трещины) спускаются сверху в околоносовые пазухи, при травме передней стенки лобной пазухи она ломается и вдавливается. В случае воздействия силы на среднюю часть лица (среднелицевые переломы, поперечные переломы верхней челюсти) трещины могут распространяться при переломах Ле Фора II и III снизу вверх на основание черепа. При третьем типе переломов происходит отрыв средней части лицевого черепа от основания черепа. Если сила действует преимущественно сбоку и спереди, то происходят переломы крыши глазницы и лобной пазухи — латероорбитальные и фронтобазальные переломы.
Помимо приведенных выше, следует различать открытые незакрытые переломы основания черепа, понимая под открытыми те, при которых нарушается целость твердой мозговой оболочки в области мозговых стенок околоносовых пазух. При обнаружении у пострадавшего гематомы носоглотки и глотки возникает подозрение, что у него произошел перелом основания черепа в зоне основной кости. При фронтобазальных переломах могут возникать нарушения функции I—VI черепных нервов. Одностороннее нарушение обоняния может указывать и на место перелома, и на локализацию ликворной фистулы [Seiferth L. В. et al., 1977]. У пострадавших с фронтобазальными переломами одновременно могут быть обнаружены повреждения мозга, внутричерепные гематомы, посттравматические мозговые реакции и т. п.
Даже при отсутствии видимых внешних проявлений и интактной коже могут быть выявлены переломы задней стенки лобной пазухи, крыши решетчатого лабиринта и основной пазухи с разрывом твердой мозговой оболочки и истечением цереброспинальной жидкости. «Очковая» гематома с одной или обеих сторон при отсутствии перелома костей носа всегда весьма подозрительна в отношении существования переломов переднего основания черепа. При переломе глазничной пластинки (глазничной стенки решетчатой кости) во время сморкания возникает эмфизема глазницы.
Как правило, при травмах околоносовых пазух, сопровождающихся образованием трещин или переломов их стенок, возникает кровотечение из носа и изо рта, может также внезапно наступить аносмия вследствие отрыва обонятельных нитей, иногда происходит разрыв твердой мозговой оболочки. Признаком ее разрыва является ликворея: цереброспинальная жидкость вытекает из носа при наклоне головы вперед. Другой симптом разрыва твердой мозговой оболочки — пневмоцефалия: при рентгенологическом исследовании черепа обнаруживают воздух в ликворных путях, например в желудочках мозга.
Носовая ликворея в первый период после травмы характеризуется примесью крови к цереброспинальной жидкости, что затрудняет ее идентификацию. Диагностическим признаком в таких случаях служит появление двухконтурного пятна на повязке или белье. Диагностировать носовую ликворею можно с помощью пробы носового платка. При ликворее ткань носового платка после высыхания остается мягкой, в то время как при высыхании даже серозного отделяемого из носа ткань становится жесткой, как бы подкрахмаленной.
В диагностике помогает биохимическое исследование отделяемого из носа: в обычном носовом секрете сахара нет, в цереброспинальной же жидкости он содержится в количестве от 2,22 до 4,88 ммоль/л. В носовой слизи имеются мукополисахариды, а в цереброспинальной жидкости их нет. Если диагноз носовой ликвореи все же сомнителен, то можно ввести флюоресцеин в спинномозговой канал. Эффективным методом является также радиометрия отделяемого из носа, которую проводят через час после введения в подпаутинное пространство радиоактивного фосфора.
Рентгенологическое исследование черепа является весьма важным и нередко решающим методом диагностики. Его производят в нескольких проекциях. Н. G. Boenninghaus (1980) рекомендует три задние проекции: окципитофронтальную, окципитоназальную и окципитоментальную, а также боковую и аксиальную. При подозрении на вовлечение в перелом глазницы выполняют снимок по Резе. Для оценки состояния задней стенки лобной пазухи, крыши решетчатой кости и верхней стенки основной кости особенно важны боковой снимок (переднее основание черепа) и выполняемый в проекции Велдина. (задняя стенка лобной пазухи). Если не удается точно установить ход линии переломов и трещин, то дополнительно производят томограммы. Однако следует иметь в виду, что нельзя исключить перелом основания черепа в случае отсутствия его рентгенологических признаков.
Рентгенография является основным способом диагностики переломов скуловой кости. С этой целью целесообразнее применять аксиальную проекцию. Переломы глазницы выявляются на обзорном снимке черепа, однако переломы (трещины) ее внутренней стенки нередко остаются незамеченными. Переломы верхней челюсти обнаруживаются на прямой и боковых обзорных рентгенограммах черепа и внутриротовом снимке. Кроме того, для определения состояния верхней челюсти показана рентгенография в передней аксиальной проекции. На такой рентгенограмме в норме отчетливо виден перекрест Гинзбурга, образуемый линией края большого крыла основной кости и контуром плоскости задненаружной стенки верхнечелюстной пазухи. При переломе верхней челюсти нарушается перекрест этих линий.
В неясных случаях помощь оказывает компьютерная томография. Она позволяет выявить костные повреждения, инородные тела, смещение мягких тканей, внедрение осколков в глазницу, определить состояние клеток решетчатой кости, соотношение костных отломков со зрительным нервом, абсцессы мозга, источник ликвореи.
Для уточнения локализации инородных тел и костных отломков наряду с многоосевыми снимками используют томографию. Для расширения ее возможностей производят контрастирование естественных полостей и каналов, расположенных вблизи инородного тела, — околоносовых пазух, слезного мешка и носослезного канала, глотки, преддверия рта, слюнных желез и их протоков; помогает также ангиография [Крылов Б. С, 1983].
Особенностью «очковых» и монокулярных гематом при фронтобазальных переломах является то, что они видны и с внутренней стороны верхнего века. При переломах верхней или медиальной стенки глазницы часто образуются внутриглазничные гематомы. Еще большее значение имеют внутричерепные кровоизлияния и гематомы. Они могут проявляться брадикардией в сочетании с гомолатеральным расширением зрачка и отсутствием его реакции на свет. Немного позднее то же происходит и со зрачком другого глаза.
В.О. Калина, Ф.И. Чумаков
Опубликовал Константин Моканов
Источник