Ранние осложнения переломов костей
Общие осложнения при переломах (кровопотеря, шок, жировая эмболия, дыхательная и сердечная недостаточности и прочие) описаны в отдельных статьях на сайте — рекомендуем пользоваться формой поиска выше.
Местные осложнения можно разделить на ранние (те, которые возникают в первые недели после травмы) и поздние.
Ранние осложнения могут развиваться при повреждении или появиться только через несколько недель.

а) Повреждения внутренних органов. Переломы в области туловища часто сопровождаются повреждением внутренних органов, наиболее важные — это повреждение легкого с развитием жизнеугрожающего пневмоторакса из-за перелома ребер и разрыв мочевого пузыря или уретры при переломах костей таза. Эти осложнения требуют немедленной помощи.
б) Повреждение сосудов. Переломы часто сопровождаются повреждением магистральных артерий, особенно часто в области коленного и локтевого сустава, а также диафиза плечевой и бедренной кости. Артерия может разорваться полностью или частично, оказаться сдавленной или контуженной как непосредственно после травмы, так и вследствие выступа острого края костных фрагментов.
Даже если внешний вид сосуда удовлетворительный, возможно повреждение интимы сосуда с последующим образованием тромба или стойкого спазма сосуда. Эффект варьирует от транзиторного уменьшения кровотока до серьезной ишемии, омертвения тканей и развития периферической гангрены.
Клиническая картина. Пациент может жаловаться на наличие парастезий или чувство онемения пальцев. Пораженная конечность холодная и бледная или имеет легкий цианотичный оттенок, а пульс нитевидный или отсутствует.
Лечение. Необходимо снять фиксирующие повязки. Выполняют повторную рентгенографию места перелома, и если положение костей позволяет предположить перегиб или компрессию артерии, то необходимо сразу выполнять репозицию. Далее оценивают наличие циркуляторных расстройств постоянно в течение 30 минут. При отсутствии улучшений необходимо исследовать сосуд оперативным путем желательно с проведением ангиографии перед и во время операции.
Поврежденный сосуд необходимо ушить или заменить часть артерии трансплантатом из вены. При наличии признаков тромбоза с помощью эндоартериоэктомии можно восстановить кровоток. Если попытка восстановления сосудов была предпринята, необходима стабильная фиксация и если возможно, с помощью погружного остеосинтеза.

Повреждение сосудов. Этот пациент был доставлен в больницу с переломом бедренной кости и признаками сосудистой недостаточности:
(а) На рентгенограммах предположительно повреждение подколенной артерии проксимальным отломком.
(б) На ангиограммах эти подозрения подтвердились. (в) Несмотря на лечение развилась периферическая гангрена.
в) Повреждение нервов. Практически при всех переломах плеча или в области локтевого и коленного суставов повреждаются нервы. Данные регистрирующего устройства необходимо получить как во время первичного осмотра, так и после репозиции перелома.
Показания для раннего выявления неврологического дефицита:
— Повреждение нерва при открытом переломе
— Повреждение нерва при переломе, требующем применения погружного остеосинтеза
— Наличие сопутствующей сосудистой травмы
— Повреждение нерва диагностированное после манипуляции

г) Закрытые повреждения. При закрытом повреждении нервы редко серьезно травмированы и возможно спонтанное заживление, которое происходит в 90% случаев через четыре месяца. При отсутствии восстановления в указанные сроки и неудовлетворительных показателях ЭМГ (электромиографии) свидетельствующих о восстановлении нервных волокон необходимо исследование этого участка нерва.
д) Открытые повреждения. При открытых переломах вероятность полного повреждения нерва значительна. В данных случаях нерв должен быть исследован во время ПХО и восстановлен во время закрытия раны.
е) Острое сдавление. Сдавление нерва, в отличии от его прямого повреждения, иногда происходит при переломах или вывихах в области лучезапястного сустава. Жалобы на парас тезии и чувство онемения в зоне иннервации срединного или локтевого нервов необходимо тщательно оценить и установить мониторинг. При отсутствии ответа через 48 часов после репозиции перелома или ослабления гипсовой повязки вокруг сегмента пораженный нерв необходимо исследовать и выполнить его декомпрессию.
ж) Синдром сдавления (компартмент-синдром). Переломы верхней или нижней конечности могут вызвать появление ишемии, даже при отсутствии повреждения крупного сосуда. Кровотечение, отек или воспаление (инфекция) могут увеличивать давление внутри фасциальных футляров. Ишемия мышц в результате снижения капиллярного кровотока приводит к развитию отека, в дальнейшем еще большему давлению и еще более глубокой ишемии. Этот порочный круг завершается примерно через 12 часов или раньше и приводит к некрозу мышц и нервов внутри фасциального футляра. Нерв еще способен к регенерации, а вот мышцы, однажды подвергнувшись инфаркту, не восстанавливаются никогда и замещаются неэластичной фиброзной тканью (ишемическая контрактура Фолъкмана). Подобная череда событий может быть вызвана отеком конечности в результате сдавления гипсовой повязкой.
Клиническая картина. Высокий риск повреждения нервов наблюдается при переломах в области локтевого сустава, предплечья, нижней трети голени, а также при множественных переломах кисти, стопы, синдроме длительного раздавливания и циркулярных ожогах. Другими предрасполагающими факторами считают оперативное вмешательство (обычно погружной остеосинтез) или инфекция. Классические признаки ишемии: боль, парастазия, бледность, паралич, отсутствие пульса.
Однако при синдроме сдавления ишемия развивается на уровне капилляров и поэтому пульс может быть наполненным и кожа может не быть бледной! Самый ранний классический признак — боль (или гиперчувствительность), повышенная болезненность или парестезии (или, что обычно, слабость при активных движениях). Необходимо тщательно и постоянно проверять кожную чувствительность.
Мышцы, подвергшиеся ишемии, высоко чувствительны к натяжению. Если конечность чрезмерно болезненна, отечна или напряжена, то мышцы (которые могут быть напряжены) следует протестировать на натяжение. При пассивном переразгибании пальцев увеличивается боль в голени или предплечье.
Подтверждение диагноза производится измерением давления внутри фасциального футляра. Важность ранней диагностики настолько велика, что многие хирурги поддерживают идею постоянного мониторинга давления в футлярах конечности при повреждениях с высоким риском развития синдрома сдавления (переломы большеберцовой и малоберцовой костей) и особенно при переломах костей предплечья или голени у пациентов без сознания. Катетер вводится в фасциальное пространство и измеряется давление как можно ближе у места перелома. Разница давления (АР) —разница между диастолическим давлением и давлением в фасциальном футляре — меньше чем 30 мм рт.ст. (4,0 кП) является показанием к немедленной декомпрессии фасциальных пространств.
Лечение. Декомпрессия фасциального футляра (или футляров) находящегося в угрожаемом положении должна быть проведена немедленно. Любая фиксирующая повязка должна быть снята полностью — просто разрезать повязку никуда не годится — конечность необходимо поместить в широкую неглубокую шину (поднимание конечности приведет в дальнейшем к понижению давления в концевых отделах капилляров и усугубит ишемию мышц). Величина АР должна быть точно измерена и при показателях ниже 30 мм рт.ст. необходимо выполнить фасциотомию. В случае с голенью под фасциотомией подразумевается вскрытие всех четырех фасциальных пространств через медиальный и латеральный разрезы. Раны оставляют открытыми для обзора на два дня: если имеет место некроз мышц, проводят хирургическую обработку, если ткани остаются невредимыми, то рану ушивают наглухо без натяжения краев или выполняют кожную пластику трансплантатом.
Внимание! Если условия для измерения давления в фасциальных футлярах недоступны, то решение об оперативном лечении принимают на основании трех или более клинических симптомов, что свидетельствует о точном диагнозе (Ulmer). Если клинические проявления умеренные, то конечность необходимо осматривать каждые 30 минут в течение двух часов, при отсутствии улучшения необходимо выполнить фасциотомию. Гибель мышечных волокон от тотальной ишемии наступит через четыре-шесть часов — нельзя терять время!
Синдром сдавления (компартмент-синдром). Перелом на этом уровне всегда опасен.
Этого пациента лечили с помощью гипсовой лонгеты. Появились интенсивные боли и повязка была снята немедленно (сразу после наложения).
Определялся выраженный отек и лоснящаяся кожа. Необходимо проведение декомпрессии — фасциотомии всех отделов.
з) Гемартроз. Внутрисуставной перелом может стать причиной гемартроза. Контуры сустава сглажены, он напряжен, и пациент не может совершать активных движений. Перед обследованием сустава необходимо выполнить аспирацию крови.
и) Инфекция. Открытые переломы могут инфицироваться, закрытые реже — пока не прооперированы. Посттравматическая раневая инфекция на сегодняшний день наиболее частая причина хронического остеита. Принципы лечения освещены в разделе «последствия открытых переломов».
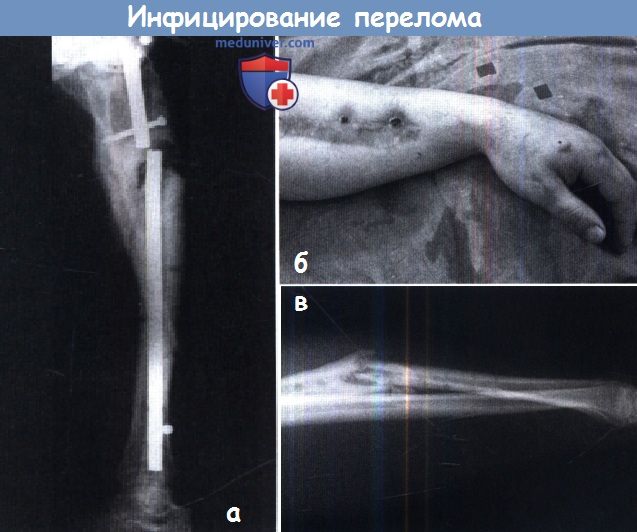
Инфицирование после лечения перелома.
Это одно из наиболее частых осложнений при лечении погружным металлоостеосинтезом закрытых переломов.
(а) Усталость металла неизбежна при наличии инфекции.
(б, в) Инфекция глубоколежащих тканей располагает к развитию свищей.
к) Газовая гангрена. Это угрожающее жизни состояние вызывается клостридиальной инфекцией (особенно Clostridium welchii). Это анаэробные организмы, которые выживают и размножаются только в среде с низким содержанием кислорода, поэтому первично эти микроорганизмы можно обнаружить в загрязненной ране с наличием омертвевших мышц, где проведенная ПХО оказалась неудовлетворительной. Токсины, вырабатываемые этими микроорганизмами, разрушают клеточную стенку и быстро приводят к некрозу тканей, таким образом, обеспечивая распространение болезни.
Клинические признаки появляются через 24 часа после травмы. Пациент жалуется на интенсивную боль и отек в области раны, коричневатое отделяемое из раны. Образование газа не выражено. Повышение температуры может быть незначительным или вовсе отсутствовать, но частота пульса увеличивается и становится очевидным специфический запах (однажды почувствовав его невозможно забыть). Пациент быстро впадает в токсемическую кому и умирает.
Необходимо уметь отличать газовую гангрену, при которой происходит некроз мышц от анаэробного целлюлита, при котором вырабатывается специфический запах, а токсемия развивается менее интенсивно. Ошибка в диагностике может привести к ненужной ампутации конечности при целлюлите, который не приводит к летальному исходу.
Профилактика. Глубоко проникающая в мышечный слой рана опасна. Она должна быть доступна для осмотра, все мертвые ткани должны быть полностью иссечены и при наличии сомнения в жизнеспособности тканей необходимо оставить рану открытой. К несчастью не существует эффективного анатоксина против С. welchii.
Лечение. Ключ к спасению жизни — ранняя диагностика. Начинают немедленно согласно общепринятым принципам: инфузионная терапия и внутривенное введение антибиотиков. Гипербарическая оксигенация используется как мера предотвращения размножения инфекции. Однако основное в лечении это срочная декомпрессия раны и элиминация нежизнеспособных тканей. В тяжелых случаях необходимо выполнить ампутацию.
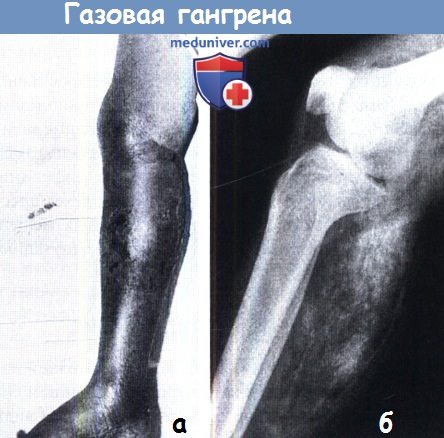
Газовая гангрена:
(а) Клиническая картина. (б) Рентгенография при которой хорошо определяется наличие газа.
л) Посттравматический эпидермолиз. Различают два вида пузырей, которые можно наблюдать после переломов: пузыри с прозрачным содержимым и содержащие элементы крови. Оба вида пузырей возникают по время отека конечности при отслойке эпидермального слоя кожи от дермы (Giordano). Нет необходимости их прокалывать (это может привести к их инфицированию) и иссекать пузыри хирургическим путем можно только когда отек конечности нарастает.
м) Пролежни от гипсовых повязок. Такого вида пролежни возникают в тех местах, где кожа прижимается непосредственно к костному выступу. Необходимо предупреждать их появление, прокладывая мягкую ткань в этих местах и моделировать еще не застывший гипс так, чтобы давление гипсовой повязкой не было столь значительным. При развитии данного состояния пациент почувствует жгучую боль. Необходимо немедленно вырезать окно в повязке или быстро обезболить и оставить до формирования некроза кожи. Даже использование шины Томаса требует определенных навыков по уходу, правильный подбор диаметра колец, степень фиксации для создания баланса во время тракции и игнорирование этих правил может привести к развитию пролежней вокруг паха и подвздошного гребня.
н) Повреждение зоны роста. У детей повреждение пластинки роста может привести к ее патологическому закрытию. Поперечный перелом через зону роста не всегда губителен. Линия перелома проходит не только через нее, но и через плотные слои кости, что помогает ее точно репонировать без какого-либо разрушения.
Однако переломы эпифиза неминуемо, хотя бы частично, проходят через зону роста, что в дальнейшем приводит к асимметричному росту и угловым деформациям. Если эпифиз поврежден целиком, может развиться медленная или полная остановка роста.
о) Пролежни. Пролежни возникают у пожилых парализованных пациентов. Кожа над крестцом или пятками особенно уязвима. Тщательный уход и ранняя активность обычно могут предотвратить пролежни, но если они появились, то вылечить их бывает тяжело — возможно потребуется их иссечение с последующей пластикой кожным трансплантатом. Последние годы используются вакуумные повязки (вариант повязки с отрицательным давлением) в лечении пролежней крестца у лежачих пациентов.
Пролежни у пожилых пациентов, которые по долгу находятся в больницах на постельном режиме.
— Читать далее «Замедление срастания кости (нарушение консолидации перелома) — причины, лечение»
Оглавление темы «Осложнения переломов»:
- Местные ранние осложнения переломов — выявление, лечение
- Замедление срастания кости (нарушение консолидации перелома) — причины, лечение
- Причины несращения перелома и его лечение
- Причины неправильного сращения перелома и его лечение
- Причины аваскулярного некроза кости и его лечение
- Другие местные поздние осложнения переломов — выявление, лечение
- Причины стресс перелома и его диагностика, лечение
- Причины патологического перелома и его диагностика, лечение
- Причины повреждения зоны роста кости и его диагностика, лечение
- Причины дисторзии, разрыва связок и их диагностика, лечение
Источник

Перелом – это полное или частичное нарушение целостности кости, возникшее в результате воздействия, превышающего прочностные характеристики костной ткани. Признаками перелома являются патологическая подвижность, крепитация (костный хруст), внешняя деформация, отек, ограничение функции и резкая болезненность, при этом один или несколько симптомов могут отсутствовать. Диагноз выставляется на основании анамнеза, жалоб, данных осмотра и результатов рентгенографии. Лечение может быть консервативным или оперативным, предполагает иммобилизацию с использованием гипсовых повязок или скелетного вытяжения либо фиксацию путем установки металлоконструкций.
Общие сведения
Перелом – нарушение целостности кости в результате травмирующего воздействия. Является широко распространенным повреждением. На протяжении жизни большинству людей приходится переносить один или несколько переломов. Около 80% от общего числа повреждений составляют переломы трубчатых костей. Наряду с костью во время травмы страдают и окружающие ткани. Чаще наблюдается нарушение целостности близлежащих мышц, реже возникает сдавление или разрыв нервов и сосудов.
Переломы могут быть одиночными или множественными, осложняться или не осложняться повреждением различных анатомических структур и внутренних органов. Существуют определенные часто встречающиеся в клинической травматологии сочетания травм. Так, при переломах ребер нередко наблюдается повреждение плевры и легких с развитием гемоторакса или пневмоторакса, при нарушении целостности костей черепа возможно образование внутримозговой гематомы, повреждение мозговых оболочек и вещества мозга и т. д. Лечение переломов осуществляют травматологи-ортопеды.
Перелом
Причины перелома
Нарушение целостности кости возникает при интенсивном прямом или непрямом воздействии. Непосредственной причиной перелома может стать прямой удар, падение, автомобильная авария, несчастный случай на производстве, криминальный инцидент и пр. Существуют типичные механизмы переломов различных костей, обуславливающие возникновение тех или иных травм.
Классификация
В зависимости от исходной структуры кости все переломы делят на две большие группы: травматические и патологические. Травматические переломы возникают на здоровой неизмененной кости, патологические – на кости, пораженной каким-то патологическим процессом и вследствие этого частично утратившей свою прочность. Для образования травматического перелома необходимо значительное воздействие: сильный удар, падение с достаточно большой высоты и т. д. Патологические переломы развиваются при незначительных воздействиях: небольшом ударе, падении с высоты собственного роста, напряжении мышц или даже перевороте в постели.
С учетом наличия или отсутствия сообщения между областью повреждения и внешней средой все переломы подразделяются на закрытые (без повреждения кожных покровов и слизистых оболочек) и открытые (с нарушением целостности кожи или слизистых). Проще говоря, при открытых переломах на коже или слизистой оболочке есть рана, а при закрытых рана отсутствует. Открытые переломы, в свою очередь, делят на первично открытые, при которых рана возникает в момент травматического воздействия и вторично открытые, при которых рана образуется через некоторое время после травмы в результате вторичного смещения и повреждения кожи одним из отломков.
В зависимости от уровня повреждения выделяют следующие переломы:
- Эпифизарные (внутрисуставные) – сопровождаются повреждением суставных поверхностей, разрывом капсулы и связок сустава. Иногда сочетаются с вывихом или подвывихом – в этом случае говорят о переломовывихе.
- Метафизарные (околосуставные) – возникают в зоне между эпифизом и диафизом. Часто бывают вколоченными (дистальный отломок внедряется в проксимальный). Смещение фрагментов, как правило, отсутствует.
- Диафизарные – образуются в средней части кости. Самые распространенные. Отличаются наибольшим многообразием – от относительно несложных до тяжелых многооскольчатых повреждений. Обычно сопровождаются смещением отломков. Направление и степень смещения определяются вектором травмирующего воздействия, тягой прикрепленных к отломкам мышц, весом периферической части конечности и некоторыми другими факторами.
С учетом характера излома различают поперечные, косые, продольные, винтообразные, оскольчатые, полифокальные, раздробленные, компрессионные, вколоченные и отрывные переломы. В метафизарной и эпифизарной зоне чаще возникают V- и Т-образные повреждения. При нарушении целостности губчатой кости обычно наблюдается внедрение одного фрагмента в другой и компрессия костной ткани, при которой вещество кости разрушается и сминается. При простых переломах кость разделяется на два фрагмента: дистальный (периферический) и проксимальный (центральный). При полифокальных (двойных, тройных и т. д.) повреждениях на протяжении кости образуется два или более крупных отломка.
Для оскольчатых переломов также характерно образование нескольких отломков, но расположенных «более тесно», в одной зоне кости (различие между полифокальными и оскольчатыми повреждениями достаточно условно, поэтому в клинической практике для их обозначения обычно используют общий термин «оскольчатые» переломы). В случае, когда кость разрушается и превращается в массу отломков на значительном протяжении, переломы называют раздробленными.
С учетом механизма травмы выделяют переломы от сжатия или сдавления, скручивания и сгибания, повреждения в результате сдвига и отрывные переломы. Повреждения от сжатия или сдавления образуются в области метафизов трубчатых костей и тел позвонков. Переломы от сгибания могут возникать под действием непрямой или прямой сил; для таких повреждений характерно образование поперечного разрыва кости с одной стороны и треугольного фрагмента с другой.
Повреждения от скручивания образуются при попытке форсированного поворота кости вокруг ее продольной оси (характерный пример – «полицейский перелом» плеча при выкручивании руки); линия излома проходит спирально или винтообразно. Причиной отрывных переломов является сильное мышечное напряжение, вследствие которого от кости отрывается небольшой отломок в области прикрепления мышц; такие травмы могут возникать в области лодыжек, надколенника и надмыщелков плеча. Повреждения от сдвига наблюдаются при воздействии прямой силы; для них характерна поперечная плоскость излома.
В зависимости от степени повреждения кости выделяют полные и неполные переломы. К неполным относят нарушения целостности кости по типу надлома (излом распространяется менее чем на половину диаметра кости), трещины (излом занимает более половины диаметра), растрескивания или вдавления. При неполных повреждениях кости смещения отломков не наблюдается. При полных переломах возможно смещение (перелом со смещением) по длине, под углом, по периферии, по ширине и по оси (ротационное).
Различают также множественные и изолированные переломы. При изолированных наблюдается нарушение целостности одного анатомо-функционального образования (перелом диафиза бедра, перелом лодыжек), при множественных – повреждение нескольких костей или одной кости в нескольких местах (одновременный перелом диафиза и шейки бедра; перелом обеих голеней; перелом плеча и предплечья). Если отломок кости наносит повреждение внутренним органам, говорят об осложненном переломе (например, перелом позвоночника с повреждением спинного мозга).
Все переломы сопровождаются более или менее выраженным разрушением мягких тканей, что обусловлено как непосредственно травмирующим воздействием, так и смещением костных фрагментов. Обычно в зоне травмы возникают кровоизлияния, ушиб мягких тканей, локальные разрывы мышц и разрывы мелких сосудов. Все перечисленное в сочетании с кровотечением из отломков кости становится причиной формирования гематомы. В отдельных случаях сместившиеся костные фрагменты повреждают нервы и магистральные сосуды. Возможно также сдавление нервов, сосудов и мышц между отломками.
Симптомы перелома
Выделяют абсолютные и относительные признаки нарушения целостности кости. Абсолютными признаками являются деформация конечности, крепитация (костный хруст, который может различаться ухом или определяться под пальцами врача при пальпации), патологическая подвижность, а при открытых повреждениях – видимые в ране костные отломки. К числу относительных признаков относится боль, отек, гематома, нарушение функции и гемартроз (только при внутрисуставных переломах). Боль усиливается при попытке движений и осевой нагрузке. Отек и гематома обычно возникают через некоторое время после травмы и постепенно нарастают. Нарушение функции выражается в ограничении подвижности, невозможности или затруднении опоры. В зависимости от локализации и вида повреждения некоторые из абсолютных или относительных признаков могут отсутствовать.
Наряду с местными симптомами, для крупных и множественных переломов, характерны общие проявления, обусловленные травматическим шоком и кровопотерей вследствие кровотечения из отломков кости и поврежденных близлежащих сосудов. На начальном этапе наблюдается возбуждение, недооценка тяжести собственного состояния, тахикардия, тахипноэ, бледность, холодный липкий пот. В зависимости от преобладания тех или иных факторов АД может быть снижено, реже – незначительно повышено. В последующем пациент становится вялым, заторможенным, АД снижается, количество выделяемой мочи уменьшается, наблюдается жажда и сухость во рту, в тяжелых случаях возможна потеря сознания и дыхательные нарушения.
Осложнения
К ранним осложнениям относят некроз кожи из-за прямого повреждения или давления костных фрагментов изнутри. При скоплении крови в субфасциальном пространстве возникает субфасциальный гипертензионный синдром, обусловленный сдавлением сосудисто-нервного пучка и сопровождающийся нарушением кровоснабжения и иннервации периферических отделов конечности. В отдельных случаях вследствие этого синдрома или сопутствующего повреждения магистральной артерии может развиваться недостаточность кровоснабжения конечности, гангрена конечности, тромбоз артерий и вен. Повреждение или сдавление нерва чревато развитием пареза или паралича. Очень редко закрытые повреждения костей осложняются нагноением гематомы. Наиболее распространенными ранними осложнениями открытых переломов является нагноение раны и остеомиелит. При множественных и сочетанных травмах возможна жировая эмболия.
Поздними осложнениями переломов являются неправильное и замедленное сращение отломков, отсутствие сращения и ложные суставы. При внутрисуставных и околосуставных повреждениях часто образуются гетеротопические параартикулярные оссификаты, развивается посттравматический артроз. Посттравматические контрактуры могут формироваться при всех видах переломов, как внутри- так и внесуставных. Их причиной является продолжительная иммобилизация конечности либо неконгруэнтность суставных поверхностей вследствие неправильного сращения отломков.
Диагностика
Поскольку клиника при таких травмах весьма разнообразна, а некоторые признаки в ряде случаев отсутствуют, при постановке диагноза большое внимание уделяется не только клинической картине, но и выяснению обстоятельств травмирующего воздействия. Для большинства переломов характерен типичный механизм, так, при падении с упором на ладонь часто возникает перелом луча в типичном месте, при подворачивании ноги – перелом лодыжек, при падении на ноги или ягодицы с высоты – компрессионный перелом позвонков.
Обследование пациента включает в себя тщательный осмотр на предмет возможных осложнений. При повреждении костей конечностей обязательно проверяют пульс и чувствительность в дистальных отделах, при переломах позвоночника и черепа оценивают рефлексы и кожную чувствительность, при повреждении ребер выполняют аускультацию легких и т. д. Особое внимание уделяют пациентам, находящимся в бессознательном состоянии либо в состоянии выраженного алкогольного опьянения. При подозрении на осложненный перелом назначают консультации соответствующих специалистов (нейрохирурга, сосудистого хирурга) и дополнительные исследования (например, ангиографию или ЭхоЭГ).
Окончательный диагноз устанавливают на основании рентгенографии. К числу рентгенологических признаков перелома относят линию просветления в области повреждения, смещение отломков, перерыв коркового слоя, деформации кости и изменение костной структуры (просветление при смещении фрагментов плоских костей, уплотнение при компрессионных и вколоченных переломах). У детей, кроме перечисленных рентгенологических симптомов, при эпифизеолизах может наблюдаться деформация хрящевой пластинки ростковой зоны, а при переломах по типу зеленой ветки – ограниченное выстояние коркового слоя.
Лечение перелома
Лечение может осуществляться в травмпункте или в условиях травматологического отделения, быть консервативным или оперативным. Целью лечения является максимально точное сопоставление отломков для последующего адекватного сращения и восстановления функции поврежденного сегмента. Наряду с этим, при шоке проводятся мероприятия по нормализации деятельности всех органов и систем, при повреждениях внутренних органов или важных анатомических образований – операции или манипуляции по восстановлению их целостности и нормальной функции.
На этапе первой помощи осуществляют обезболивание и временную иммобилизацию с использованием специальных шин или подручных предметов (например, досок). При открытых переломах по возможности удаляют загрязнения вокруг раны, рану закрывают стерильной повязкой. При интенсивном кровотечении накладывают жгут. Проводят мероприятия по борьбе с шоком и кровопотерей. При поступлении в стационар выполняют блокаду места повреждения, осуществляют репозицию под местной анестезией или общим наркозом. Репозиция может быть закрытой или открытой, то есть, через операционный разрез. Затем отломки фиксируют, используя гипсовые повязки, скелетное вытяжение, а также наружные или внутренние металлоконструкции: пластины, штифты, винты, спицы, скобы и компрессионно-дистракционные аппараты.
Консервативные методы лечения подразделяются на иммобилизационные, функциональные и тракционные. Иммобилизационные методики (гипсовые повязки) обычно применяют при переломах без смещения или с небольшим смещением. В ряде случаев гипс также используют при сложных повреждениях на заключительном этапе, после снятия скелетного вытяжения или оперативного лечения. Функциональные методики показаны, в основном, при компрессионных переломах позвонков. Скелетное вытяжение обычно используют при лечении нестабильных переломов: оскольчатых, винтообразных, косых и т. д.
Наряду с консервативными методиками, существует огромное количество хирургических методов лечения переломов. Абсолютными показаниями к операции являются значительное расхождение между отломками, исключающее возможность сращения (например, перелом надколенника или локтевого отростка); повреждение нервов и магистральных сосудов; интерпозиция отломка в полость сустава при внутрисуставных переломах; угроза возникновения вторичного открытого перелома при закрытых повреждениях. К числу относительных показаний относится интерпозиция мягких тканей, вторичное смещение фрагментов кости, возможность ранней активизации больного, сокращение сроков лечения и облегчение ухода за пациентом.
В качестве дополнительных методов лечения широко используют ЛФК и физиотерапию. На начальном этапе для борьбы с болью, улучшения кровообращения и уменьшения отека назначают УВЧ, индуктотермию и ультразвук. В дальнейшем применяют электростимуляцию мышц, УФ-облучение, электрофорез или фонофорез. Для стимуляции сращения используют лазеротерапию, дистанционную и аппликационную магнитотерапию, переменные и постоянные токи.
Лечебная физкультура является одним из важнейших компонентов лечения и реабилитации при переломах. На начальном этапе используют упражнения для предупреждения гипостатических осложнений, в последующем основной задачей ЛФК становится стимуляция репаративных обменных процессов, а также профилактика контрактур. Программу упражнений врачи ЛФК или реабилитологи составляют индивидуально, с учетом характера и периода травмы, возраста и общего состояния больного. На ранних стадиях применяют дыхательные упражнения, упражнения на изометрическое напряжение мышц и активные движения в здоровых сегментах конечности. Затем больного обучают ходить на костылях (без нагрузки или с нагрузкой на поврежденную конечность), в последующем нагрузку постепенно увеличивают. После снятия гипсовой повязки проводят мероприятия по восстановлению сложнокоординированных движений, силы мышц и подвижности суставов.
При использовании функциональных методов (например, при компрессионных переломах позвоночника) ЛФК является ведущей лечебной методикой. Пациента обучают специальным упражнениям, направленным на укрепление мышечного корсета, декомпрессию позвоночника и выработку двигательных стереотипов, исключающих усугубление травмы. Вначале упражнения выполняют лежа, затем – стоя на коленях, а потом – и в положении стоя.
Кроме того, при всех видах переломов применяют массаж, позволяющий улучшить кровообращение и активизировать обменные процессы в области повреждения. На заключительном этапе пациентов направляют на санаторно-курортное лечение, назначают йодобромные, радоновые, хлоридно-натриевые, хвойно-соляные и хвойные лечебные ванны, а также осуществляют восстановительные мероприятия в условиях специализированных реабилитационных центров.
Источник