Задержка мочи при переломе позвоночника
Статья посвящена проблеме нейрогенных расстройств мочеиспускания при травме позвоночника и спинного мозга
Путь пациента с осложненной травмой позвоночника, т. е. сопровождающейся повреждением спинного мозга, начинается с нейрохирургического оперативного вмешательства и продолжается многоэтапной реабилитацией, направленной на коррекцию сопутствующих осложнений и восстановление утраченных функций организма [1]. Для таких больных есть специфический термин – «спинальные».
Одним из тяжелейших последствий травмы спинного мозга является расстройство произвольного мочеиспускания, обусловленное нарушением проводимости спинномозговых путей. По данным М.Р. Касаткина, подобное осложнение встречается в 92,1% случаев закрытых повреждений спинного мозга [2]. Патогенез изменений функции нижних мочевых путей при травме спинного мозга, проявляющийся в утрате рефлекторной деятельности, сложен и многообразен [3].
Механизм нормального мочеиспускания и характер его расстройства у спинальных пациентов напрямую связаны с особенностями физиологии этой области. Периферическую иннервацию нижних мочевых путей осуществляют тазовый нерв, представляющий парасимпатическую нервную систему, гипогастральный нерв, реализующий симпатическую регуляцию, и пудендальный соматический нерв. Афферентную информацию несут волокна всех трех нервов – вегетативных от детрузора (гладкой мышцы мочевого пузыря) и уретры и полового нерва от тканей промежности. Первичным анализатором для парасимпатического тазового нерва являются нейроны сакрального центра мочеиспускания, расположенного на уровне S2‒S4 сегментов спинного мозга. Здесь же, в анатомическом соседстве, находится ядро Онуфа, представляющее собой скопление нервных клеток, аксоны которых образуют пудендальный нерв [4]. Симпатическая афферентная иннервация, опосредованная гипогастральным нервом, являющимся частью подчревного и поясничного сплетения, осуществляется через пограничный симпатический ствол и вставочные интернейроны боковых рогов спинного мозга на уровне его Th10‒L2 сегментов. Эти же нервы несут и эфферентные сигналы к иннервируемым органам. Регулирующие структуры спинного мозга связаны с вышерасположенными центрами иннервации проекционно, а также с помощью нейрогуморальных и рефлекторных механизмов [5]. Однако следует отметить, что концепции регуляции функции нижних мочевых путей в норме и патологии являются в большей степени эмпирическими, и единого понимания этого вопроса на сегодняшний день нет.
Клиническая картина
Врачу-неврологу, курирующему пациента с осложненной травмой позвоночника, необходимо оценить уровень и степень повреждения спинного мозга и учесть посттравматические сроки. Клиническая картина в острый и ранний периоды после получения травмы обусловлена спинальным шоком, что проявляется арефлексией и задержкой мочи. По мере восстановления можно наблюдать активизацию рефлекторной деятельности и формирование «в сухом остатке» нейрогенного расстройства мочеиспускания. При повреждении спинного мозга на уровне сакрального центра мочеиспускания и периферических нервных волокон развивается атония или гипотония детрузора, при этом за счет интактности симпатических структур иннервации внутренний уретральный сфинктер сохраняет сократительную способность. Таким образом, нарушается взаимосвязь симпатических и парасимпатических влияний [6]. Клинически наблюдается нейрогенная задержка мочеиспускания с элементами парадоксальной ишурии (выделения мочи по каплям на фоне переполненного мочевого пузыря). При локализации травмы выше сакрального центра и ядра Онуфа повреждаются проводниковые нервные волокна, осуществляющие взаимосвязь регулирующих структур, однако сами центры иннервации могут быть интактны. В этом случае и детрузор, и внутренний сфинктер уретры способны к циклическому сокращению и расслаблению, но рассогласованность в работе приводит не к нормальному акту мочеиспускания, а к детрузорно-сфинктерной диссинергии. Поражение на уровне нижнегрудного и верхнепоясничного отделов позвоночника, вовлекающее симпатические регулирующие структуры, вызывает нарушение сократительной способности внутреннего сфинктера уретры и недержание мочи. Травма спинного мозга на уровне шейного и верхнегрудного отделов позвоночника ведет к прерыванию взаимосвязи спинальных и стволовых, а также кортикальных структур регуляции. В ситуации, когда центры иннервации спинного мозга и нервные проводники между ними сохраняют свою анатомическую целостность, клинически может сформироваться автономный процесс мочеиспускания, а также гиперактивность мочевого пузыря. В этом случае накопление и выделение мочи происходят рефлекторно, в т. ч. с участием аксон-рефлексов, без контроля центров, отвечающих за произвольную составляющую физиологического процесса [7].
Описанные клинические нарушения достаточно вариабельны и зависят от характера и тяжести повреждения, а также сроков, прошедших с момента травмы, поэтому можно наблюдать переход одной формы нейрогенного расстройства мочеиспускания в другую.
Невролог, понимая обусловленность клинической картины уровнем поражения спинного мозга, определяет тактику ведения спинального пациента и дальнейший прогноз. Осуществление адекватной коррекции урологических осложнений лежит, несомненно, в междисциплинарной плоскости. В связи с этим нейроурологическая практика, а вернее, четкое и скоординированное взаимодействие невролога и уролога способно обеспечить квалифицированную и своевременную помощь. И если врач-невролог сосредоточен на повреждении спинного мозга и нарушении иннервации, то уролог контролирует непосредственное функциональное состояние нижних мочевых путей и коррекцию сопутствующих воспалительных и нефротических осложнений. Отсюда вытекает необходимость тесной взаимосвязи специалистов для полноценной коррекции нейрогенных расстройств мочеиспускания.
В представлении уролога, оказывающего специализированную помощь пациентам с неврологическими расстройствами, процесс мочеиспускания выглядит несколько сложнее, чем простой циклический акт, состоящий из чередования фаз накопления и выведения мочи, обеспеченный двумя основными функциями мочевого пузыря: резервуарной и эвакуаторной. Функционально этот процесс определяется синергией детрузора с гладкомышечным сфинктером уретры и мышцами тазового дна, включающими наружный уретральный сфинктер.
Физиологически мочевой пузырь, природой созданный резервуар для сбора мочи, обладает способностью к полному опорожнению в подходящее время и в удобном для совершения акта мочеиспускания месте согласно социально-поведенческим нормам. Эта крайне важная способность реализуется в результате сложной регуляции с участием центральной и периферической нервных систем. Фундаментально акт мочеиспускания – это спинальный рефлекс, обеспечиваемый работой центров головного мозга, реализация и подавление этого рефлекса находятся под волевым контролем. Возможность произвольного управления делает функцию нижних мочевых путей уникальной по сравнению, например, с сердечно-сосудистой системой, и в то же время более уязвимой при неврологических заболеваниях [8]. Таким образом, основными функциями нижних мочевых путей являются накопление мочи в мочевом пузыре, длящееся относительно продолжительное время, и мочеиспускание, занимающее в норме несколько секунд. Реципрокные отношения – расслабление/напряжение детрузора, закрытие уретрального сфинктера и сокращение/расслабление детрузора, открытие уретрального сфинктера – обеспечивают скоординированность процессов накопления и удаления мочи и находятся под нейромедиаторным контролем [9].
Нейрогенная дисфункция нижних мочевых путей является следствием патологии центральной нервной системы или периферических нервных окончаний ‒ отделов нервной системы, выполняющих контроль над актом мочеиспускания. В этом состоит главное отличие рассматриваемого нарушения от нарушений нижних мочевых путей ненейрогенной этиологии, развивающихся вследствие поражения непосредственно мочеполовой системы.
В урологическом сообществе длительное время основной опорой для определения формы нейрогенного расстройства мочеиспускания являлась классификация, предложенная профессором Г. Мадерсбахером в 1980 г. и рекомендуемая Европейской ассоциацией урологов (рис. 1) [10]. В ней автор выделяет 8 основных форм нейрогенных расстройств мочеиспускания в зависимости от состояния детрузора и внутреннего сфинктера уретры. Подразумевается, что указанные структуры могут быть в гипертонусе, гипотонусе и в нормальном состоянии. Однако сложность в постановке диагноза и категоричность в выборе одной из 8 форм нарушений мочеиспускания сегодня заставляют говорить о пересмотре форм расстройств мочеиспускания. С клинической точки зрения все возможные виды нарушений мочеиспускания рассмотреть в рамках одной из существующих классификаций невозможно. В определении поражения у пациента наиболее часто специалисты основываются на преобладающем нарушении эвакуаторной или резервуарной функции мочевого пузыря, различных видах детрузорно-сфинктерной диссинергии и уродинамических показателях максимального детрузорного давления в точке утечки. При этом важность знания о максимальном детрузорном давлении и максимальном давлении в точке утечки делает необходимым проведение специализированного уродинамического исследования практически каждому пациенту с нарушениями мочеиспускания на фоне неврологического заболевания.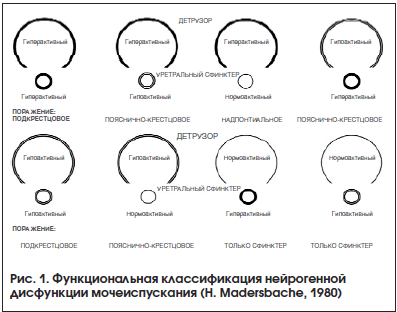
Лечение
Основными задачами урологической помощи на всех этапах нейрореабилитации являются:
1) сохранение и обеспечение функции верхних мочевыводящих путей;
2) независимость регуляции функции нижних мочевыводящих путей;
3) улучшение качества жизни.
С практической точки зрения важны борьба с вторичными осложнениями нейрогенной дисфункции мочеиспускания, а также их профилактика. К таким осложнениям относятся манифестация инфекции мочевыводящих путей (исключая бессимптомную бактериурию), уролитиаз, микроцистис, гидронефротическая трансформация и почечная недостаточность, стриктура уретры и т. д. [11].
Наименьшего риска осложнений со стороны верхних мочевыводящих путей следует ожидать при сохранении резервуарной функции мочевого пузыря с низким внутрипузырным давлением, например при гипотонии детрузора, его достаточной функциональной емкости и нормальном состоянии поперечно-полосатого сфинктера уретры или его гипотонии. В этом случае к хорошим результатам коррекции, в т. ч. улучшению качества жизни спинального пациента, приводит адекватное дренирование нижних мочевых путей, при этом следует руководствоваться международными стандартами и отечественными клиническими рекомендациями. При нарушении функции опорожнения мочевого пузыря вследствие повреждения позвоночника и спинного мозга методом выбора является асептическая периодическая катетеризация. Она подразумевает использование одноразового стерильного лубрицированного катетера. Процедура выполняется самостоятельно или с посторонней помощью каждые 4‒6 ч [12].
Иные методы дренирования мочевого пузыря, такие как приемы Креде или Вальсальвы, длительное использование постоянного мочевого катетера, должны быть строго обоснованы, т. к. несут значительные риски развития вторичных нейрогенных осложнений работы мочевого пузыря, достигающих 34% [13].
Периодическая катетеризация 4‒6 раз в сутки при условии отсутствия выраженных нарушений со стороны верхних мочевыводящих путей, шокового состояния, гнойно-инфекционных процессов в уретре и мочевом пузыре может быть назначена любым специалистом, курирующим пациента. Вопрос о том, когда переводить пациента на периодическую катетеризацию для постоянного уретрального дренажа, находится в стадии обсуждения сообщества специалистов по нейроурологии [14]. Формальных ограничений и четких рекомендаций по срокам нет, однако считается, что при отсутствии противопоказаний и достаточной укомплектованности отделения средним и младшим медицинским персоналом следует избавлять пациента от постоянных дренажей как можно раньше.
Гиперактивный мочевой пузырь, встречающийся на фоне детрузорно-сфинктерной диссинергии и без нее, является другой формой нейрогенного расстройства мочеиспускания вследствие травмы позвоночника и спинного мозга. Если такой тип нарушения клинически проявляется недержанием мочи, то он не несет значительного риска осложнений со стороны верхних мочевыводящих путей. К проблемам нейрогенного гиперактивного мочевого пузыря следует отнести снижение качества жизни.
Детрузорно-сфинктерная диссинергия характеризуется тем, что в момент напряжения мочевого пузыря для его опорожнения происходят различные по силе и продолжительности сокращения внутреннего и наружного сфинктеров уретры, обеспечивающих функцию удержания. В норме сокращения детрузора синхронны с расслаблением этих сфинктеров, что способствует свободному выведению мочи по уретре. Нарушение функции опорожнения в сочетании с высоким внутрипузырным давлением ‒ наиболее опасная форма нейрогенной дисфункции мочеиспускания из-за развития пузырно-мочеточникового рефлюкса, а также возможности структурных повреждений самого мочевого пузыря. В этом случае перед урологом стоят две основные задачи: 1) подавление высокого внутрипузырного давления, 2) обеспечение оттока мочи по уретре.
Для подавления детрузорной гиперактивности в качестве первой линии терапии применяются антихолинергические средства, в дополнение к которым можно назначать препараты из группы бета-3-адреномиметиков [15]. Вторая линия лечения включает инъекционное введение в стенку мочевого пузыря 200 ЕД ботулинического нейропептида. Надо понимать, что терапия направлена на создание низкого внутрипузырного давления в мочевом пузыре, необходимого для нормальной работы верхних мочевых путей. Одним из результатов купирования гиперактивности, особенно при сохранении нормального или повышенного тонуса поперечно-полосатого сфинктера уретры, будет увеличение количества остаточной мочи или отсутствие мочевыделения. Поэтому крайне важно объяснить пациенту необходимость проведения указанной терапии с назначением периодической катетеризации мочевого пузыря.
При своевременной коррекции нарушений мочеиспускания у спинальных пациентов, применении рекомендованного метода отведения мочи, компенсации избыточного внутрипузырного давления вследствие гиперактивности детрузора или детрузорно-сфинктерной диссинергии удается избежать многих вторичных осложнений.
В комплексной программе реабилитационного лечения пациентов с травмой позвоночника и спинного мозга используются методики немедикаментозной коррекции, показавшие различный терапевтический потенциал в ходе исследований. В частности, применение электростимуляции мочевого пузыря с помощью имплантируемых электродов в работе А.В. Лившица и соавт. показало, что создать управляемый акт мочеиспускания невозможно, т. к. возбуждение детрузора распространяется на внутренний сфинктер уретры, моделируя детрузорно-сфинктерную диссинергию [16]. Несмотря на то что исследователи представили некоторые положительные результаты, методика не нашла клинического применения в связи с высокой инвазивностью и риском вторичных осложнений.
Применение электростимуляции переменным пульсирующим током по лонно-сакральной методике и электрофореза с прозерином на передней брюшной стенке в проекции мочевого пузыря в настоящий момент представляется несостоятельным вследствие особенностей физиологии нижних мочевых путей и неучастия мышц живота в акте мочеиспускания.
Перспективно использование современных методик: сакральной инвазивной электронейростимуляции с помощью имплантируемых электродов и ритмической периферической магнитной стимуляции в области сакрального центра мочеиспускания и крестцовых корешков [17, 18]. В настоящее время механизм действия магнитной стимуляции на физиологию нижних мочевых путей остается неясным. Многоступенчатость и сложность нервной регуляции процесса удержания мочи и акта мочеиспускания предполагают возможность вовлечения различных структур в ответ на внешнее воздействие. Клинические и уродинамические эффекты магнитной стимуляции, вероятно, связаны с восстановлением интеграции регуляторных рефлексов, при этом наблюдается эффект нейромодуляции, когда происходит изменение активности (торможение или возбуждение) структур центральной, периферической и вегетативной нервных систем [19, 20].
Нейрогенное нарушение мочеиспускания, обусловленное травмой позвоночника и спинного мозга, клинически чрезвычайно гетерогенно вследствие вариабельности уровня и степени тяжести поражения [21, 22]. Этот аспект диктует необходимость индивидуального диагностического подхода, выбора адекватного метода коррекции работы нижних мочевых путей. Реабилитационный путь спинального пациента в настоящее время невозможно представить без тесного сотрудничества невролога и уролога. Совместный современный подход специалистов к проблеме урологических осложнений травмы спинного мозга обеспечивает пациенту верное понимание собственного состояния и адекватную прогностическую оценку, а также возможность социальной адаптации и повышения качества жизни [23, 24].
Источник
[читать] (или скачать)
статью в формате PDF
При первичном осмотре и обследовании пострадавшего важно определить наличие повреждений сосудисто-нервных структур позвоночника. Из всех диагностических методов для определения поражения спинного мозга при травме позвоночника наиболее важным и достоверным методом остается детальное врачебное клинико-неврологическое исследование пострадавшего.
Первичный осмотр пострадавшего должен быть проведен как можно раньше после травмы и повторно тем же самым врачом несколько раз в последующие 48 ч. Сразу после травмы трудно окончательно диагностировать повреждение спинного мозга. Наличие спинального шока в первые 24–48 ч может маскировать поражение верхних мотонейронов или давать проявление потери чувствительных и двигательных функций в дерматомах, которые позже могут оказаться неповрежденными. Повреждения крестцовых корешков или конуса спинного мозга могут быть пропущены при первичном поверхностном осмотре нижних конечностей.
Повреждения верхнегрудного отдела спинного мозга сопровождаются параличом или парезом дыхательной мускулатуры грудной клетки, что приводит к резкому ослаблению дыхания. Повреждение на уровне Th2–Th3 сегментов, в боковых рогах которых находятся вегетативные клетки, осуществляющие иннервацию сердца, может сопровождаться нарушением сердечной деятельности в виде аритмий, ослабления сердечных сокращений.
Повреждение на уровне Th7–Th12 приводит к параличу мышц брюшного пресса. Повреждение на уровне верхнего и среднего грудного отделов спинного мозга сопровождается параличом мышц спины. Острый период позвоночно-спинномозговой травмы на грудном уровне характеризуется вялым параличом или парезом мышц ног с выпадением брюшных и сухожильных рефлексов на нижних конечностях. Вялый характер паралича или пареза является следствием спинального шока дистально от уровня повреждения спинного мозга. Одновременно возникает нарушение чувствительности по проводниковому типу и нарушение функции тазовых органов в виде задержки мочи и кала. Двигательный паралич с сохранением чувствительности обычно бывает при неполном повреждении спинного мозга. В этом случае моторная функция может восстановиться полностью или частично в спинномозговых сегментах с ненарушенной чувствительностью. Неполные повреждения спинного мозга восстанавливаются по меньшей мере на одну степень по шкале ASIA/IMSOP. D.C. Burke D. Murray (1976), E.S. Stauffer (1984) и другие показали, что 70–80 % пациентов с неполным повреждением спинного мозга имели существенное улучшение неврологической симптоматики, в то время как при полных повреждениях восстановление бывает незначительным или совершенно отсутствует.
ШКАЛА ТЯЖЕСТИ ПОВРЕЖДЕНИЯ СПИННОГО МОЗГА ASIA/IMSOP (разработана Американской ассоциацией спинальной травмы [American Spinal Injury Association — ASIA] и Международным медицинским обществом параплегии, [International Medical Society of Paraplegia — IMSOP]):
| степень А | полное поражение спинного мозга и отсутствие двигательных и сенсорных функций в сегментах S4 – S5; |
| степень В | неполное поражение спинного мозга и сохранность сенсорных (но не моторных) функций ниже уровня поражения вплоть до сегментов S4 – S5; |
| степень С | неполное поражение спинного мозга, моторные функции ниже уровня поражения относительно сохранны, но сила большинства ключевых мышц ниже уровня поражения не достигает 3 баллов; |
| степень D | неполное поражение спинного мозга, сила большинства ключевых мышц ниже уровня поражения равна или превышает 3 балла; |
| степень Е | нормальное функционирование спинного мозга, моторные и сенсорные функции сохранены |
При полном повреждении спинного мозга в позднем периоде постепенно отмечается переход вялого паралича ног в спастический, с резким повышением тонуса мышц возникновением их сокращений и высоких рефлексов с мышц ног, появлением патологических рефлексов флексорного и экстензорного типов. Нарушения чувствительности остаются в виде анестезии по проводниковому типу, верхняя граница которой соответствует уровню поврежденных сегментов. Задержка мочи и кала сменяется автоматизмом тазовых органов с непроизвольным их опорожнением. В дальнейшем никакого восстановления проводниковых функций спинного мозга не отмечается.
Повреждение пояснично-крестцового отдела спинного мозга возникает при переломах, переломовывихах Th12–L1–L2 позвонков. При этих повреждениях развивается вялый паралич всех мышц или только дистальных отделов ног, нарушаются все виды чувствительности ниже уровня повреждения. Одновременно выпадают рефлексы кремастерные, подошвенные, ахилловые, а при более высоких поражениях и коленные, при сохранности брюшных рефлексов. Нарушается функция тазовых органов, проявляющаяся задержкой мочи и кала.
При изолированном повреждении спинного мозга на уровне L4–L5–S1–S2 сегментов возникает синдром эпиконуса, который заключается в периферическом параличе или парезе стоп, выпадении ахилловых рефлексов при сохранности коленных рефлексов, нарушении чувствительности в зоне пораженных сегментов по задненаружной поверхности бедра, голени, наружному краю стопы и нарушении функции тазовых органов.
При изолированном повреждении конуса спинного мозга на уровне S3–S5 сегментов возникает нарушение функции тазовых органов по периферическому типу с истинным недержанием мочи и кала, а также нарушение чувствительности в анальногенитальной зоне с исчезновением анального рефлекса при сохранности движений в ногах. В дальнейшем при частичном повреждении спинного мозга и его корешков отмечается постепенное восстановление нарушенных функций, а при грубом повреждении нарушения движений и чувствительности остаются без изменений. Задержка мочи и кала нередко сменяется паралитическим состоянием мочевого пузыря и прямой кишки.
Для оценки функционального состояния спинного мозга и периферических нервов производится электромиография и электронейромиография мышц туловища и конечностей. Контроль за двигательными и чувствительными функциями, осуществляемый по изменениям проводимости спинного мозга, особенно во время операции, определяется по методике соматосенсорных вызванных потенциалов [►].
Закрытые повреждения конского хвоста возникают при переломо-вывихах L2–L5 поясничных позвонков, острых травматических грыжах межпозвонковых дисков на этом уровне и (крайне редко) переломах крестца. Развивающиеся вслед за травмой клинические симптомы обусловлены локализацией и тяжестью повреждения конского хвоста. Характерными являются вялые параличи или парезы дистальных отделов нижних конечностей, интенсивные изнуряющие боли в ногах и промежности, расстройства чувствительности корешкового типа с анестезией в анальногенитальной области, задержка или недержание мочи. Неврологические нарушения, как правило, асимметричны. При закрытых повреждениях полный анатомический перерыв конского хвоста не наблюдается. Чаще всего имеет место радикулярная компрессия, растяжение, ушиб и разрыв отдельных корешков. Компрессия конского хвоста костно-хрящевыми элементами позвоночника, обрывками связок, грыжей межпозвонкового диска и сгустками крови приводит к локальным расстройствам кровообращения вследствие сдавления или спазма корешковых артерий. Реже при этом развиваются дистантные нарушения спинальной гемодинамики.
Источник