Физиотерапия при переломах таранной кости
Таранная кость — одна из самых малоизвестных обычному обывателю костей человеческого скелета, однако, очень знакомая в медицинских кругах, особенно среди хирургов-ортопедов и спортивных врачей. Эта маленькая косточка сложной формы выполняет просто колоссальную функцию. Она является как бы основой голеностопного сустава. С её помощью происходит согласование костей голени с костями голеностопа, ведь соединяется таранная кость с малоберцовой, большеберцовой, ладьевидной и пяточной костями.
Что такое перелом таранной кости и чем он опасен
Перелом таранной кости — это достаточно редкое явление, которое присуще, в большей степени, профессиональным спортсменам, особенно футболистам. Случаются такие переломы в результате сильного удара, либо в результате чрезмерных нагрузок на голеностоп. Для современных травматологов перелом таранной кости — это настоящая проблема. Несмотря на высокий уровень развития медицины, данная травма не долечивается до конца и в последствии делает невозможным возврат к нормальному образу жизни. Примерно 30% людей, которые перенесли такой перелом, становятся инвалидами. Такое положение вещей связанно с тем, что в силу своей локации таранная кость находится в области плохого кровоснабжения и любые её травмы заживают очень долго и с большой вероятностью всевозможных осложнений. Одно из самых опасных осложнений — это некроз костной ткани.
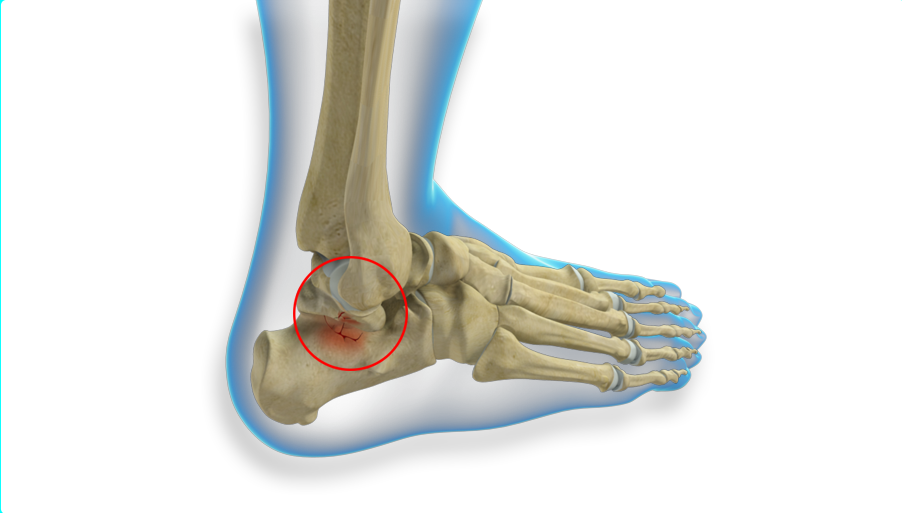
Основные симптомы перелома таранной кости полностью совпадают с симптомами переломов любых других костей верхних и нижних конечностей, а именно: сильная боль, отёк, нарушение двигательной функции. Точный диагноз в данном случае возможно поставить только на основании рентгеновского обследования. При этом снимки делаются в обязательном порядке в трёх проекциях. Даже опытный врач-травматолог не всегда возьмёт на себя ответственность постановки диагноза исключительно на основании осмотра больного. Когда всё подтвердилось и установлено, что пострадала именно таранная кость, больному назначается лечение. Очень часто оно носит оперативный характер. Далее наступает период реабилитации.
Реабилитация после перелома таранной кости
Всем пациентам с переломом таранной кости в обязательном порядке на первом этапе накладывается гипс, или жёсткий ортез. В последствии, когда кость уже срослась, следует значительно ограничить физические нагрузки на неё. Для этого исключаются занятия спортом, а человеку рекомендуется ещё какое-то время ходить в гибком ортезе.
Второй реабилитационный момент — это массаж. Как известно, благодаря массажу происходит улучшение кровообращения, а это в данном случае является просто необходимым фактором. Очень важно проводить процедуру массажа в специализированных медицинских кабинетах. Самостоятельно осуществлять эту манипуляцию нельзя, так как можно нанести вред всему суставу.
Физиотерапия — ещё один из вариантов восстановления после перелома таранной кости. Не смотря на всё многообразие физиопроцедур, при переломе таранной кости наиболее часто назначают электрофорез, ударно-волновую терапию, ультрафиолетовое облучение всего сустава и магнитотерапию.
Завершающим этапом реабилитации можно считать специальную гимнастику для голеностопного сустава. Заниматься ей можно только после разрешения врача и под присмотром специалистов. Основная её задача — это вернуть суставу прежнюю подвижность, выносливость и силу. Реабилитационная гимнастика — это одно из самых длительных восстановительных мероприятий. Заниматься ей следует начинать сразу после срастания кости и до полного восстановления нормального функционирования сустава, а это может занять от нескольких месяцев и до 2-х лет.
Источник

Переломом голеностопного сустава называют изолированные переломы большеберцовой, малоберцовой или таранной кости. Повреждения берцовых костей в большинстве случаев сочетаются с подвывихом стопы. Самым тяжелым считается перелом таранной кости.
Голеностопный сустав образован таранной костью и дистальными эпифизами большеберцовой и малоберцовой костей. Участки примыкающих друг к другу костей покрыты хрящевой тканью, а сам сустав укреплен связками.
Клиническая картина

При возникшем переломе пациента беспокоит сильная болезненность в области голеностопного сустава.
При визуальном осмотре в области сустава видны выраженный отек и деформация, в некоторых случаях – гематома и нарушение целостности кожного покрова с возможной визуализацией костной ткани.
Пациент не может встать на поврежденную ногу, в суставе определяется резкое ограничение активных движений и патологическая подвижность, иногда – крепитация костных отломков.
Диагностика
Для верификации диагноза используется рентгенологическое исследование в двух проекциях: передней и боковой. Оно позволяет определить наличие нарушения целостности кости, точную локализацию и характер перелома.
В качестве вспомогательных методов диагностики можно использовать ультразвуковое исследование голеностопного сустава и компьютерную томографию. Последняя является более тонким методом и позволяет оценить состояние сустава в трехмерном виде.
Помимо этих исследований существуют другие вспомогательные методы диагностики, позволяющие оценить состояние мышечной и нервной ткани.
Осложнения перелома
- неправильное срастание костей в области перелома;
- повреждение нервов;
- формирование ложного сустава;
- разрыв связок;
- повреждение сосудов;
- формирование деформирующего артроза.
Лечение

Переломы лечатся консервативно или оперативно. Консервативное лечение сводится к наложению на область повреждения гипсовой повязки с каблуком или стременем.
Консервативное лечение показано:
- При изолированном переломе внутренней или наружной лодыжки без смещения. В данном случае гипсовую повязку накладывают до уровня коленного сустава сроком до 4 недель.
- При переломах со смещением отломков и сопутствующим вывихом стопы в первую очередь производится вправление вывиха и сопоставление отломков, а затем происходит гипсование. Иммобилизация осуществляется до 2 месяцев.
- При возникновении отрыва заднего края большеберцовой кости сроки иммобилизации удлиняются до 12 недель.
Если не удается сопоставить костные отломки ручным способом, необходимо оперативное лечение: отломки соединяют и фиксируют спицами или болтами.
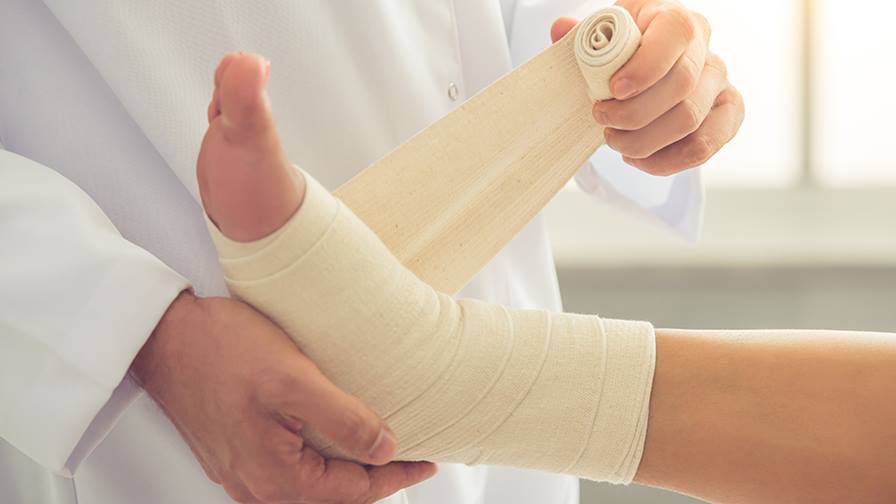
После операции для предотвращения нарушений со стороны сосудистой системы рекомендуется использовать эластическое бинтование конечности.
Реабилитация после перелома
Нагрузка сустава
- При изолированном переломе без смещения костных отломков нагрузка на голеностопный сустав разрешается через 1 неделю.
- При наличии смещения отломков — через 2 недели.
- После оперативного лечения — через 3 недели.
- При отрыве заднего края большеберцовой кости — через 1,5—2 месяца.
Первый этап: дозированная нагрузка на голеностопный сустав
Иммобилизация
Первые двое суток рекомендуется соблюдение постельного режима. Периодически необходимо опускать ногу с кровати.
Если пациенту не накладывается гипсовая повязка (используется ортез), со 2—3 дня после перелома назначается массаж для улучшения кровоснабжения. Если гипсовая повязка наложена, целесообразно назначение массажа здоровой ноги в симметричном перелому отделе и сегментарно-рефлекторного отдела позвоночника (поясница).
Физиотерапия
- С третьего дня от момента перелома можно начинать физиолечение.
- Применяется электрическое поле УВЧ в непрерывном режиме по 10—15 минут до 12-го дня с момента перелома.
- Магнитотерапия низкочастотная в импульсном режиме по 30 минут, 10 процедур.
- Ультрафиолетовое облучение места перелома или сегментарных отделов, 5 процедур.
- Лазеротерапия назначается практически сразу после травмы. Если на область перелома наложен гипс, воздействуют либо инфракрасным спектром излучения непосредственно через гипсовую лонгету, либо красным через прорезанные в гипсе окошки.
- С 12 дня от момента перелома:
- Электрофорез кальция на область перелома и сегментарные отделы по 20—30 мин, 10—12 процедур.
- УВЧ-терапия в импульсном режиме по 12 минут, 10 процедур.
- Хорошо зарекомендовала себя магнитная стимуляция мышц и нервов (высокоинтенсивное магнитное поле) по 15 мин, 10 процедур.
- Электростимуляция мышц и нервов в области поражения по 10—15 минут, до 15 процедур.
- Инфракрасное импульсное лазерное облучение области перелома по 8—10 минут, 10 процедур.
- Общее ультрафиолетовое облучение для нормализации обменных процессов в тканях, до 20 процедур.
- Ударно-волновая терапия при замедленном формировании костной мозоли.
Необходимо учитывать противопоказания для назначения физиотерапевтического лечения, о которых написано ниже.
При выборе конкретной схемы лечения следует учитывать совместимость физиотерапевтических процедур.
Лечебная гимнастика
Сводится к упражнениям на суставы пораженной конечности, не фиксированные гипсом. Также выполняются общеукрепляющие комплексы лечебной физкультуры. При отсутствии противопоказаний и после получения разрешения от доктора можно добавить механотерапию.
Второй период: от момента снятия гипса до частичного восстановления двигательной функции голеностопного сустава
Физиотерапия
Направлена на восстановление функции голеностопного сустава.
- Ультрафонофорез лидазы или йодистого кальция на сустав по 10 минут, 10 процедур.
- Тепловые аппликации (парафин, озокерит, грязи) по 20-30 минут, 10 процедур.
- Электромиостимуляция тетанизирующим током до 20 мин суммарно, 10 процедур.
- Подводный душ-массаж пораженной конечности до 20 минут, 10 процедур.
- Обязательным дополнением является лечебный массаж пораженной конечности с акцентом на голеностопном суставе.
Лечебная гимнастика
На этом этапе добавляются упражнения на сам голеностопный сустав. Они должны быть направлены на увеличение амплитуды движений и силы мышц.
Выполняются движения в суставе во всех направлениях.
Третий период: расширенный двигательный режим
Физиотерапия
На этом этапе используются вышеуказанные методы по показаниям.
Лечебная гимнастика
 В восстановительный период после перелома голеностопа полезны занятия лечебной физкультурой.
В восстановительный период после перелома голеностопа полезны занятия лечебной физкультурой.
К комплексу ЛФК добавляется ходьба на мысках и пятках, наружном и внутреннем краях стоп, назад, в стороны, перекрестным шагом, из полуприседа, а также ходьба по лестнице.
Для увеличения амплитуды движений и силы в области сустава необходимо использовать механотерапию: велотренажер, перекатывание палки или цилиндра, занятия с качалкой для голеностопа, с гимнастической палкой и прочее. Оправдано назначение занятий в бассейне, т. к. вода снимает лишнюю нагрузку на пораженную область и позволяет производить больший объем движений.
Необходимо восстановить правильный механизм ходьбы. В начале этого периода пациент передвигается на костылях, затем меняет их на трость и в итоге возвращается к нормальному режиму ходьбы. Возможно применение беговой дорожки в режиме спокойной ходьбы, но только под контролем инструктора.
Стоит помнить о том, что при выполнении всех упражнений голеностопный сустав необходимо бинтовать или укреплять специальным ортезом.
При отсутствии противопоказаний можно вводить в программу тренировок бег и прыжки, а также ходьбу с препятствиями.
Противопоказания для назначения физиотерапии, лечебной гимнастики и массажа
- Нельзя назначать электрическое поле УВЧ на еще не высохший гипс, а также если пациент в мокрой одежде или использует влажные войлочные прокладки.
- При установленном аппарате компрессионно-дистракционного остеосинтеза (Илизарова), наличии металлических элементов остеосинтеза, а также кардиостимулятора противопоказано выполнение процедур УВЧ-терапии и электротерапии.
- Наличие металлических элементов в области перелома не является противопоказанием для магнитотерапии и ударно-волновой терапии.
- Общее тяжелое состояние пациента.
- Гипертермия.
- Декомпенсация хронических патологий.
- Склонность к кровотечениям.
- Психические патологии.
- Активный туберкулез легких.
- Наличие новообразований.
- Индивидуальная непереносимость метода.
- Беременность и лактация (для аппаратной физиотерапии).
Необходимо напомнить о том, что комплексный подход к лечению позволяет сократить период реабилитации и ускорить процессы репарации и регенерации тканей, а четкое соблюдение пациентом указаний врачей поможет избежать ухудшения состояния.
Источник
Случаи перелома таранной кости составляют менее одной сотой от общей статистики переломов и менее пятой части от числа переломов костей стопы.
Тем не менее, это одна из тяжелейших травм, сложная в диагностике и лечении. Крайне редко наблюдается отдельное травмирование таранной кости, как правило, оно в 65% случаев сочетается с переломами: пяточной кости(10%), медиальной лодыжки (20-29%), других костей бедра и стопы, а также разрывами межберцового синдесмоза.
Анатомия и значение таранной кости
Таранная кость — не из тех костей, которые можно изъять из скелета, пустить на создание, например, Евы и продолжить вполне комфортную жизнь.
Значение этой небольшой, на 70% покрытой хрящевой тканью и не прикреплённой ни к одной мышце косточки, переоценить невозможно.
Располагаясь между берцовыми костями и голеностопом, она практически принимает на себя всю статическую и динамическую нагрузку от тела, перераспределяя её на ступни.
В таранной кости выделяются такие функциональные зоны, как:
- Тело;
- Головка;
- Шейка;
- Задний отросток.
Чаще других диагностируется перелом шейки или тела, значительно реже случается перелом заднего отростка таранной кости.
Головкой таранная кость входит в контакт с ладьевидной костью, нижняя её часть соединяется с пяточной костью, а тело с двух сторон обхватывают большеберцовая и малоберцовая кости. На заднем отростке выдаются два бугорка — латеральный и медиальный, разделённые сухожилием.
Вопреки мнению некоторых специалистов, таранная кость довольно хорошо снабжается кровью, благодаря трём артериям: задней большеберцовой, передней большеберцовой и малоберцовой.
Механизмы и причины переломов
Причиной такой серьёзной травмы являются чрезмерные резкие нагрузки в области голеностопа, которые провоцируются:
- Неловким движением во время занятий спортом, балетом и подобными упражнениями.
- Падением с высоты;
- Воздействием тяжёлого предмета на нижнюю часть ноги.
Сильный выгиб стопы в подъёме (как в балетной позиции на носках) может привести к перелому шейки, а обратное сгибание, превышающее запас прочности — заднего отростка. Если же такой перегиб сопровождается подворотом, то возможен разлом наружного отростка.
При вертикальном ударе, кость защемляется между берцовыми и пяточной костями, и происходит компрессионный перелом таранной кости с образованием осколков.
Кроме того, резкое тыльное разгибание плюс осевая нагрузка или сильное подошвенное сгибание часто заканчиваются вывихом или смещением тела таранной кости.
Формы и классификация
Независимо от локализации перелома (шейка, тело, головка), выделяют четыре основные их типа:
- Перелом таранной кости без смещения;
- Перелом таранной кости со смещением, с сопутствующим подвывихом в подтаранном суставе;
- Вывих в таранно-ладьевидном суставе;
- Вывих тела таранной кости в голеностопе.
Как и другие переломы, перелом таранной кости бывает закрытой и открытой формы.
Симптомы и другие способы диагностики
Симптоматика переломов таранной кости часто схожа с другими травмами в этой области, например, растяжением связок:
- Отёчность и боль в области голеностопа;
- Сильная боль при попытке встать или движении большого пальца;
- При наличии смещения, визуальная деформация голеностопа;
- Заклинивание и крепитация (хруст) отломков при пальпации.
Если наружный осмотр не дал достоверной картины нарушений внутренних структур кости, необходимо провести рентгенографию в прямой, боковой, косой Broden и Canale проекциях, сделать КТ или МРТ поражённой области для постановки точного диагноза.
Последствия перелома таранной кости стопы
И без того сложная травма тарной кости, зачастую осложняется трещинами костей лодыжки, пяточной кости или разрывом межберцового синдесмоза, что влечёт за собой:
- Повреждение хрящей, нервных волокон и кровеносных сосудов;
- Остеомелит;
- Асептический некроз кости;
- Деформирующий артороз;
- Функциональные нарушения голеностопа;
- Устойчивый болевой синдром.
Впоследствии такие травмы могут привести к утрате трудоспособности и полной инвалидизации.
Первая помощь
Неотложная помощь при подозрении на перелом таранной кости ничем не отличается от таких же мер при любом другом переломе:
- Дать пострадавшему обезболивание: Анальгин, Ибупрофен, Кеторол, Нимесил (таблетированные или в инъекциях).
- Уложить или усадить так, чтобы повреждённая конечность не подвергалась дальнейшей нагрузке.
- Вызвать скорую помощь.
- Если характер травмы позволяет, снять обувь, носки и наложить фиксирующую повязку.
- При обнаружении открытых ран, перед наложением повязки, обработать их антисептиком.
- Прикладывать холод к травмированной области, контролируя время (если это лёд, накрошенный в пластиковый пакет, через каждые 10 минут, снимать на 2-3 минуты), чтобы избежать обморожения.
- При необходимости, самостоятельно, как можно быстрее и бережнее доставить больного в ближайшее медучреждение.
Следует знать, что в случае запоздалого обращения к врачу при переломе таранной кости, последствия могут быть самыми нежелательными от продолжительного лечения и реабилитации, до ампутации части ноги.
Методы лечения
При подозрении на перелом таранной кости, следует незамедлительно обратиться к ортопеду или хирургу.
Он проведёт обследование, поставит диагноз и назначит соответствующее лечение. В зависимости от характера перелома, могут применяться следующие методы лечения:
Иммобилизация
Когда таранная кость стопы получила перелом лёгкой степени, без смещения, в качестве лечения применяется полимерная или гипсовая повязка с супинатором в подошве «сапожка», которая остаётся на ноге пациента минимум 6 недель, без осевой нагрузки, с последующей ЛФК.
При этом необходимо принимать обезболивающие и обеспечивать травмированной ноге приподнятое положение, во избежание развития отёка. Эффективность консервативного лечения составляет 45-50%. По завершении программы реабилитации, полный функционал сустава восстанавливается, начиная с третьего месяца, в зависимости от возраста и других индивидуальных особенностей организма.
Закрытая репозиция
Это врачебная манипуляция сопоставления частей сломанной кости без нарушения мягких тканей окружающих сустав. Процедура очень болезненна и выполняется только после внутрикостной анестезии.
Пострадавшего укладывают на живот. Ортопед сгибает ногу пациента в коленном суставе, одной рукой вытягивая пятку, другой сгибает стопу так, чтобы закрыть смещение, после чего накладывает иммобилизующую повязку. Через семь недель гипсовую повязку меняют на новую при сгибе стопы уже под углом 90º.
Пациент носит повязку до четырёх месяцев со дня наложения. После этого срока гипс снимают, и при удовлетворительных контрольных снимках, назначают программу реабилитации.
Открытая репозиция и остеосинтез
Хирургическое вмешательство с целью обнаружения и устранения травматических изменений костей и мягких тканей.
Открытая репозиция проводится в случаях:
- Открытых переломов;
- Переломовывихов;
- Невправимых вывихов;
- Смещений более 2 мм;
- Закрытых переломов с подозрением на повреждение мягких тканей;
- Риска развития некроза кости, как следствия компартмент-синдрома.
Хирургическую операцию по лечению перелома таранной кости необходимо провести не позднее шести часов после травмы.
Применяя такое радикальное вмешательство (разрезы в зонах доступа не менее 7 см), следует уделять особое внимание сохранению целостности сухожилий, сосудов и нервных волокон окружающих сустав.
Удачным решением может стать одновременное использование двух доступов – постеромедиального и антеромедиального, чтобы избежать остеотомии внутренней лодыжки и визуализировать до 80% купола таранной кости.
В современной медицине широко применяется артроскопия голеностопного сустава. Артроскопические доступы минимально травматичны. Благодаря диаметру в 2,7 мм позволяют воздействовать на весь купол таранной кости, не оставляя больших рубцов и существенно облегчая реабилитацию.
Методики открытой репозиции
- Компрессионно-дистракционный остеосинтез. Хирург фиксирует спицами Киршнера обломки, и накладывает стержневой аппарат, удерживающий всю конструкцию в положении для наилучшего срастания.
- Остеосинтез. Через открытый доступ к кости, врач сопоставляет отломки канюлированными (стягивающими) винтами 2,7-4,5 мм. Когда такой длины недостаточно, используются мини пластины с мини-винтами.
- Артродез. Выполняется при раздроблении (некрозе) большого участка или всей таранной кости на осколки, которые нельзя сопоставить. В ходе операции мелкие фрагменты эвакуируются, а оставшиеся кости сустава фиксируются в неподвижном состоянии.
По окончании операции, конечность фиксируется либо иммобилизующей повязкой, либо стержневым аппаратом в нужном положении.
В постоперационный период пациент принимает антибиотики и обезболивающие препараты. Спустя 1-2 месяца проводится МРТ для исключения аваскулярного некроза.
После недельной обездвиженности конечности, больному показаны небольшие, рассчитанные движения в суставе. Полностью нагружать прооперированную ногу разрешается после трёх месяцев реабилитации.
Восстановительный период
Послеоперационный период может быть отягощён различными осложнениями, развившимися вследствие:
- Некачественного проведения закрытой репозиции;
- Некачественного выполнения остеосинтеза;
- Травмирования систем и тканей в процессе формирования доступа;
- Серьёзных нарушений иннервации и кровообращения внутри сустава;
- Несоответствия нагрузок и несвоевременности восстановительных программ.
Большое лечебное воздействие оказывают:
- Комплексы ЛФК;
- Акватерапия;
- Лечебный массаж;
- Различные процедуры физиотерапии.
Однако индивидуальный комплекс процедур для каждого отдельного случая составляется лечащим врачом с учётом анамнеза, возрастных, гендерных особенностей и прочих нюансов.
В реабилитационный период не следует форсировать увеличение нагрузок, повышая их постепенно в безопасном режиме. Также не стоит забывать о диспансерном учете и контрольных рентгеновских снимках не реже 1 раза в месяц.
Выводы
Перелом таранной кости — очень опасный, хоть и нечастый вид травмы. Даже при малейшем подозрении на это повреждение, следует срочно обратиться в ближайший травмпункт и провести необходимое обследование для подтверждения или исключения перелома.
В зависимости от тяжести травмы, пройти назначенное лечение и программу полной реабилитации, обеспечивающие максимальное восстановление подвижности сустава.
Источник